Введение
В структуре злокачественных заболеваний у детей опухоли почек занимают 4-е место, уступая гемобластозам, новообразованиям ЦНС и лимфомам, и составляют 5,5–7,0% от всех злокачественных опухолей детского возраста [1]. В Российской Федерации, при общей первичной онкологической заболеваемости приблизительно 15 на 100 тыс. детского населения в год, выявляемость нефробластом (опухоли Вильмса, ОВ) составляет от 0,4 до 1,0 на 100 тыс. детского населения (в среднем 0,6 на 100 тыс.) [2]. Средний показатель заболеваемости опухолями почек у детей в таких странах, как Финляндия, Швеция, США, Австралия, Италия, Голландия и Великобритания, достигает 0,7 на 100 тыс. детей в год. При этом наибольший показатель заболеваемости регистрируют в Финляндии (0,95 на 100 тыс.), наименьший — в Великобритании (0,51 на 100 тыс.) [3–5].
В мировой практике накоплен огромный опыт лечения ренальных опухолей у детей в целом и нефробластом в частности. Показатели эффективности лечения ренальных опухолей во всем мире свидетельствуют о значительных успехах терапии и улучшении прогноза, что во многом происходит благодаря тесному сотрудничеству многопрофильных команд различных стран. Для многих стран исследования Международного общества педиатрической онкологии (SIOP) стали ключом к развитию стратегий лечения. Так, в Северной Америке большие достижения в изучении ОВ принадлежат Национальной исследовательской группе (NWTSG). Другие зарубежные коллективы, такие как Исследовательская организация Великобритании по изучению рака у детей (UKCCSG) и Исследовательская ассоциация Бразилии по изучению опухоли Вильмса, также внесли большой вклад в изучение научных и практических аспектов нефробластом в детском возрасте [1]. По современному общепризнанному мнению, наилучшие результаты дает мультимодальный подход, включающий хирургическое вмешательство, химиотерапию и облучение.
Опухоль Вильмса (нефробластома) названа по фамилии немецкого хирурга Макса Вильмса, впервые описавшего заболевание в конце XVIII в. Точные причины возникновения ОВ не установлены. Большинство исследователей считают, что опухоль возникает из аномально пролиферирующей метанефрогенной бластемы, и обозначают ее терминами «персистирование нефрогенной бластемы» или «нефрогенные остатки» (в англоязычной литературе: nephrogenic rests) [6, 7].
Большинство авторов указывают на выявление опухоли преимущественно в возрастной группе 0–4 года без существенных различий заболеваемости в зависимости от пола [8, 9].
Нефробластома — это врожденная эмбриональная злокачественная опухоль почки, гистологическая картина которой чрезвычайно разнообразна. Классическая нефробластома микроскопически представляет собой сочетание трех клеточных типов: бластемного, стромального и эпителиального. Каждый клеточный тип может быть представлен в разной степени или вовсе отсутствовать. Выраженность каждого гистологического признака имеет различное прогностическое значение [10, 11]. Обычно ОВ возникает спорадически, в 2% наблюдений она имеет семейный характер. Билатеральная нефробластома регистрируется в 4–10% случаев среди всех нефробластом у детей [12].
Опухоль Вильмса нередко сочетается с врожденными аномалиями развития, а также может быть составной частью генетического синдрома, предрасполагающего к развитию нефробластомы. В 12–15% случаев дети с ОВ имеют пороки развития мочеполового тракта, которых описано свыше 50 вариантов (гипоплазии, дистопии, аномалия формы, отсутствие или удвоение почки, пороки расположения сосудов, гипогонадизм и т. д.). Высокий (>20%) риск развития ОВ имеют пациенты с некоторыми WT1-ассоциированными синдромами (включая WAGR и синдром Дениса — Драша), синдромом Перлмана, мозаичной перемежающейся анеуплоидией и анемией Фанкони с биаллельной BRCA2-мутацией [13].
Клеточные предшественники нефробластомы достоверно не установлены. В настоящее время общепризнана теория генетической природы онкологических заболеваний, которая основана на существовании генов-супрессоров, способных подавлять опухолевый рост (мутация в гене 1 ОВ (WT1), расположенном на 11-й хромосоме. Поломка в локусе 11р15 вызывает потерю опухолью специфической гетерозиготности и приводит к опухолевой прогрессии; мутация гена ТР53 — супрессора опухолевого роста, препятствующего клональной прогрессии). Дефекты этих генов определяют прогрессию опухолевого роста и подразделяются на две группы: гены — «хранители клеточного цикла» и гены «общего контроля» [14, 15].
Нефробластома является самой частой первичной злокачественной опухолью почек у детей, на долю которой приходится до 85% случаев всех новообразований почек [6]. Гистологическое стадирование по Smidt/Harms в соответствии со Стокгольмской классификацией 1994 г. с учетом изменений, внесенных Международным обществом детских онкологов SIOP в 2007 г., проводится после удаления новообразования и предусматривает выделение трех гистологических групп риска (низкого, промежуточного и высокого), влияющих на прогноз заболевания в зависимости от строения опухоли [11].
Мезобластная нефрома, светлоклеточная саркома почки и рабдоидная опухоль почки представляют собой отдельные новообразования, не относящиеся к нефро-
бластоме, но являются типичными ренальными опухолями у детей и включены в классификацию исследования SIOP. Другие, реже встречающиеся ренальные опухоли, которые могут появиться в любом возрасте, в т. ч. и у детей, также регистрируются в Отделе клинических исследований по нефробластоме SIOP, так как предоставляют полезные сведения для понимания природы ренальных опухолей в целом.
Кроме гистологического строения опухоли, большое клиническое значение для ведения пациентов, выбора терапии, исходов и прогноза заболевания имеет клиническое стадирование. В настоящее время существует две системы послеоперационного стадирования: SIOP (преимущественно используется на территории РФ) и NWTS. В первом случае стадия устанавливается после предоперационной полихимиотерапии и отсроченной операции, во втором — после инициального хирургического вмешательства [10]. Классификация нефробластом по системе TNM (1987 г.) в детской онкологии в настоящее время имеет лишь историческое значение и в клинической практике не используется.
В целом известно, что злокачественность нефробластомы определяется стремительностью роста опухоли и высокой скоростью развития метастазов. При первичной диагностике около 40–45% ОВ соответствуют I стадии, около 20% — II стадии, 20–25% диагностируются на III стадии, на IV стадию приходятся около 10% (т. е. имеются метастазы) и 5–10% случаев соответствуют V стадии (билатеральное поражение) [1]. Как правило, поражаются соседние с почками лимфатические узлы, а также легкие и печень, реже — кости (при светлоклеточной саркоме) и головной мозг (при рабдоидной опухоли почек) [1, 3, 4].
Несмотря на значительные достижения в изучении нефробластомы у детей, сохраняется актуальность рассматриваемой проблемы для здравоохранения, что продиктовано рядом обстоятельств:
существует необходимость в сравнительной оценке качества организации онкологической помощи в различных регионах и лечебных учреждениях, оказывающих специализированную и высококвалифицированную помощь больным;
очевидна важность динамической оценки показателей заболеваемости, структуры патологии, возрастно-половых особенностей, уточнение риска рецидивов и неблагоприятных исходов, а также продолжительности жизни при нефробластомах;
важность сравнительного анализа новых (и традиционных) лечебно-диагностических подходов при ренальных опухолях у детей, а также целесообразность сопоставления результатов работы отдельных клиник с данными других центров по оказанию помощи этим больным.
Цель исследования: оценить выявляемость, эпидемиологию ренальных опухолей в детской популяции Красноярского края и уточнить отдельные особенности опухоли на этапе первичной диагностики.
Материал и методы
Проведено поисковое (пилотное) динамическое одноцентровое исследование, направленное на уточнение встречаемости и особенностей ранней диагностики опухолей почек за период 2011–2019 гг.
Дизайн исследования построен на ретроспективном анализе выборки (46 больных с ренальными опухолями), которая включила всех детей и подростков, поступивших на обследование и лечение в онкогематологическое отделение КГБУЗ КККЦОМД с 2011 по 2019 г. Все пациенты — жители Красноярского края.
В работе использованы данные госпитального регистра, позволившие уточнить особенности диагностики и течения нефробластомы (паспортные данные, анамнез, жалобы, данные физикального осмотра, лабораторных и инструментальных методов обследования, визуализации, сведения о виде и объеме оперативного лечения, гистологические и иммуногистохимические заключения).
Настоящая работа представляет собой фрагмент исследования и посвящена первичным сведениям о пациентах с опухолями почек.
Математическая обработка результатов выполнена с помощью персонального компьютера в пакете прикладных программ MS Excel 2016 (Microsoft Corporation, США), Statistica 8.0 (StatSoft Inc., США). Статистические данные исследуемых качественных признаков представлены абсолютными значениями и процентными долями. Расчетные показатели представлены в виде среднего значения и сигмального отклонения (M±σ), медианы и верхнего и нижнего квартилей (Ме [Q1; Q3]).
Результаты и обсуждение
Как видно из таблицы 1, по частоте встречаемости ренальные опухоли следуют после гемобластозов, опухолей ЦНС и лимфом и незначительно превышают количество опухолей мягких тканей и опухолей костей. На долю ренальных опухолей в структуре онкогематологической патологии, впервые диагностированной в детском возрасте, приходится 6,4%, что за период 2011–2019 гг. в абсолютных значениях составляет от 3 до 7 детей в год, т. е. в разные годы событийность рассматриваемой патологии существенно различалась.
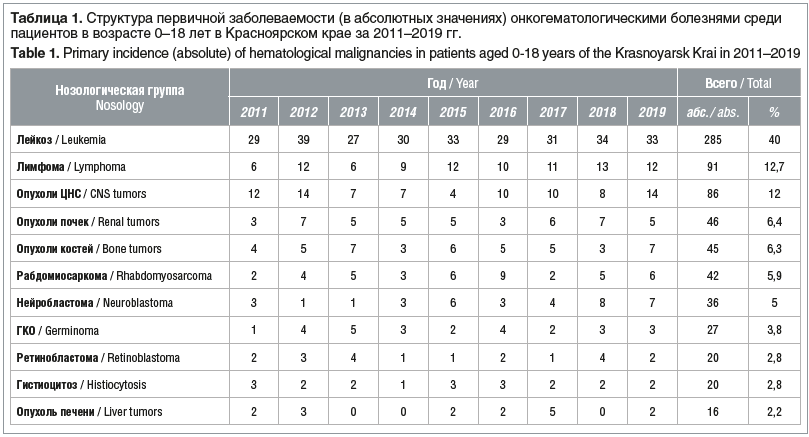
Согласно полученным данным показатель первичной заболеваемости опухолями почки среди детей и подростков Красноярского края в разные годы анализируемого периода варьировал от 0,5 до 1,26 случая на 100 тыс., что позволило сформировать целевую группу из 46 случаев за 9-летний период (табл. 2).
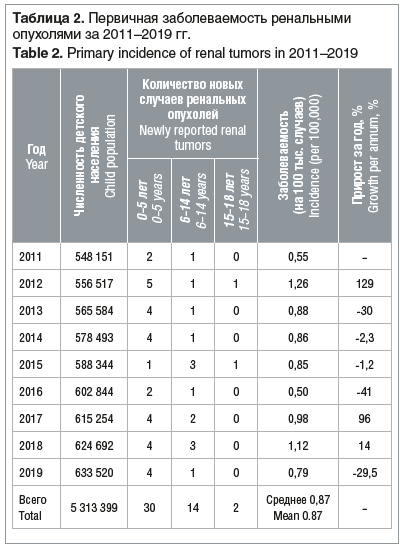
Расчет «грубого» (нестандартизированного) показателя заболеваемости характеризовался чередованием существенных подъемов до 1,26 на 100 тыс. и 1,12 на 100 тыс. в 2012 г. и 2018 г. соответственно со снижением до минимальных значений 0,55 на 100 тыс. и 0,5 на 100 тыс. в 2011 г. и 2016 г. соответственно. Представленные результаты в целом соответствуют статистическим данным по РФ и европейским показателям.
Согласно данным, представленным в литературе [4], средний возраст детей на момент выявления опухоли — 0–4 года. По нашим данным, средний возраст заболевших детей составил 4,1±0,5 (3,24 [1,64; 5,56]) года, при этом большинство (72%, или 33 ребенка) детей были в возрасте от 1,5 до 5,5 года. Самым младшим пациентом был 2-месячный ребенок, самым старшим — девочка 16 лет.
Гендерных различий среди заболевших не обнаружено: исследуемая выборка включила 24 девочки и 22 мальчика. Указаний на отягощенный семейный анамнез по нефро-
бластомам не зарегистрировано.
В работе рассмотрены клинические особенности ренальных опухолей на этапе первичного обращения. В изучаемой выборке пациентов превалировали следующие жалобы: абдоминальные боли — у 34 пациентов (74% всех случаев), увеличение размеров живота — у 30 (65%), запоры — у 8 (17%), лихорадка — у 7 (15%), отставание в физическом развитии — у 4 (9%), артериальная гипертензия зафиксирована лишь у 1 (2%) ребенка. Наиболее частыми ошибочными диагнозами на догоспитальном этапе были: инфекция мочевыводящих путей и пузырно-мочеточниковый рефлюкс — по 3 (7%) случая, подозрение на дисфункцию кишечника — 2 (4%), паразитозы — 2 (4%), отсутствие какого-либо сформулированного предварительного диагноза — 3 (7%) случая.
На догоспитальном этапе наличие опухоли заподозрено у 24 (52%) пациентов. В 4 (9%) случаях дополнительно проведенные визуализирующие исследования выявили аномалии развития органов мочевой системы (двойная почечная артерия, аплазия почки, подковообразная почка, пузырно-мочеточниковый рефлюкс). Билатеральные нефробластомы обнаружены у 4 (9%) человек.
В условиях специализированного онкогематологического отделения на основании нормативных документов (приказ Минздрава России от 29.12.2012 № 1687н «Об утверждении стандарта специализированной медицинской помощи детям при нефробластоме» и клинические рекомендации «Нефробластома у детей», утвержденные 01.01.2019) каждому пациенту назначалась комплексная лечебно-диагностическая программа, включающая хирургическое, лекарственное и лучевое лечение.
По результатам гистологического исследования подавляющее большинство ренальных опухолей оказались нефро-бластомами (40 из 46 случаев), другими морфологическими вариантами были светлоклеточная саркома (4 наблюдения) и метанефрогенная опухоль (2 случая). Представленные данные соответствуют описаниям в литературе структуры опухолей почек, согласно которым нефробластома является одним из наиболее распространенных солидных новообразований у детей дошкольного возраста (среди первичных злокачественных опухолей почек у детей на долю нефро-
бластом приходится до 85% всех случаев) [6].
Для решения вопроса о последующей лечебной тактике учитывали группы риска и стадию заболевания. На основании гистологических вариантов ренальных опухолей пациенты были распределены по группам прогностического риска (вероятность рецидива и/или другого неблагоприятного исхода): группу низкого риска составили 2 (4%) пациента, группу промежуточного риска — 25 (54%) пациентов и группу высокого риска — 19 (42%). Преобладание детей с промежуточным и высоким риском соответствует данным литературы.
С учетом особенностей роста опухоли в рассматриваемой группе установлены следующие стадии заболевания (объем поражения и метастазирования): I стадию имели 6 (13%) детей, II стадию — 16 (35%), III — 9 (19%), IV — 11 (24%), V стадию — 4 (9%) ребенка. Важно, что более 50% детей (III–V стадии) имели наиболее неблагоприятное течение опухолевого процесса, нуждались в более агрессивных методах лечения, характеризовались худшим прогнозом.
Средний срок от появления первых симптомов заболевания до начала специального лечения составил 3,8±3,4 (3 [2; 4]) мес.
В сравнении со средними показателями в РФ особенностью представленных данных является постановка диагноза преимущественно на II и IV стадиях заболевания, что может быть обусловлено рядом причин: поздней диагностикой ренальных опухолей в связи с большой территориальной протяженностью Красноярского края; несвое-
временной обращаемостью родителей за медицинской помощью; отсутствием онкологической настороженности педиатрической службы; невыполнением визуализирующих методов исследования на начальных этапах амбулаторного обследования вне специализированного онкологического отделения.
Заключение
Настоящее исследование, впервые проведенное на территории Красноярского края, позволило получить данные по частоте заболеваемости ренальными опухолями, по обращаемости в детской и подростковой популяциях и установить отдельные особенности опухолей с учетом стадии заболевания и группы риска. Полученные данные в целом соответствуют результатам, представленным в других публикациях по рассматриваемой проблеме [3, 5]. Вместе с тем выполненное исследование убеждает в необходимости более пристального внимания педиатров к детям с рассматриваемой патологией на этапе первичного обращения (онкологическая настороженность в отношении детей с абдоминальными болями и увеличенными размерами живота) для сокращения сроков установления диагноза, а также расширения использования ультразвукового скрининга почек (как при диспансеризации детей, так и при подозрении на опухоли почек).
Низкая диагностическая значимость семейного анамнеза, а также степень выраженности и существенное разнообразие клинических симптомокомплексов, сопутствующих ренальным опухолям (обращает на себя внимание редкость выявляемой артериальной гипертензии), определяют необходимость оптимизации методов исследования с использованием генетического анализа (особенно при подозрении на билатеральное поражение почек).
Сведения об авторах:
Караваева Елена Александровна— врач — детский онколог отделения онкологии и гематологии КГБУЗ КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; ORCID iD 0000-0002-8835-2806.
Таранушенко Татьяна Евгеньевна — д.м.н., профессор, заслуженный врач РФ, главный детский эндокринолог Минздрава Красноярского края, заведующая кафедрой педиатрии Института последипломного образования ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России; 660074, Россия, г. Красноярск, ул. Партизана Железняка, д. 3Д; ORCID iD 0000-0003-2500-8001.
Моргун Андрей Васильевич — д.м.н., ассистент кафедры педиатрии Института последипломного образования ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России; 660074, Россия, г. Красноярск, ул. Партизана Железняка, д. 3Д; ORCID iD 0000-0002-9644-5500.
Борисова Марина Васильевна— к.м.н., заведующая отделением онкологии и гематологии КГБУЗ КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; главный внештатный детский онколог-гематолог Минздрава Красноярского края, доцент кафедры детских болезней
ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого
Минздрава России; 660074, Россия, г. Красноярск, ул. Партизана Железняка, д. 3Д; ORCID iD 0000-0003-4338-4940.
Кадричева Татьяна Геннадьевна — к.м.н., врач-гематолог, детский онколог отделения онкологии и гематологии КГБУЗ КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; ORCID iD 0000-0001-9697-806Х.
Булава Татьяна Ивановна — врач-гематолог, детский онколог отделения онкологии и гематологии КГБУЗ
КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; ORCID iD 0000-0003-2565-6076.
Гончар Надежда Александровна — врач-гематолог, детский онколог отделения онкологии и гематологии КГБУЗ КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; ORCID iD 0000-0002-9202-0038.
Гусейнова Евгения Александровна — врач-гематолог, детский онколог отделения онкологии и гематологии
КГБУЗ КККЦОМД; 660074, Россия, г. Красноярск, ул. Академика Киренского, д. 2А; ORCID iD 0000-0002-9201-0138.
Контактная информация: Елена Александровна Караваева, e-mail: pasharina@yandex.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 12.07.2020, поступила после рецензирования 04.08.2020, принята в печать 27.08.2020.
About the authors:
Elena A. Karavaeva — pediatric oncologist of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; ORCID iD 0000-0002-8835-2806.
Elena E. Taranushenko — Doct. of Sci. (Med.), Professor, Honored Doctor of Russian Federation, Principal Pediatric Endocrinologist of the Ministry of Health of the Krasnoyarsk Krai, Head of the Department of Pediatrics, Institute of Postgraduate Education, Prof. V.F. Voino-Yasenetsky Krasnoyarsk State Medical University; 1, Partizan Zheleznyak str., Krasnoyarsk, 660022, Russian Federation; ORCID iD 0000-0003-2500-8001.
Andrey V. Morgun — Doct. of Sci. (Med.), assistant of the Department of Pediatrics, Institute of Postgraduate Education, Prof. V.F. Voino-Yasenetsky Krasnoyarsk State Medical University; 1, Partizan Zheleznyak str., Krasnoyarsk, 660022, Russian Federation; ORCID iD 0000-0002-9644-5500.
Marina V. Borisova — Cand. of Sci. (Med.), Head of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; Head Extrabudgetary Pediatric Oncologist and Hematologist of the Ministry of Health of the Krasnoyarsk Krai, associate professor of the Department of Children’s Diseases, Prof. V.F. Voino-Yasenetsky Krasnoyarsk State Medical University; 1, Partizan Zheleznyak str., Krasnoyarsk, 660022, Russian Federation; ORCID iD 0000-0003-4338-4940.
Tatyana G. Kadricheva — Cand. of Sci. (Med.), hematologist, pediatric oncologist of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; ORCID iD 0000-0001-9697-806Х.
Tatyana I. Bulava — hematologist, pediatric oncologist of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; ORCID iD 0000-0003-2565-6076.
Nadezhda A. Gonchar — hematologist, pediatric oncologist of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; ORCID iD 0000-0002-9202-0038.
Evgeniya A. Guseinova — hematologist, pediatric oncologist of the Department of Oncology & Hematology, Krasnoyarsk Regional Clinical Center for Maternal and Child Welfare; 2A, Academician Kirenskiy str., Krasnoyarsk, 660074, Russian Federation; ORCID iD 0000-0002-9201-0138.
Contact information: Elena A. Karavaeva, e-mail: pasharina@yandex.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 12.07.2020, revised 04.08.2020, accepted 27.08.2020.
.
Информация с rmj.ru




