Введение
Диабетическая ретинопатия (ДР) — одно из серьезных микрососудистых осложнений сахарного диабета. На долю ДР, по данным ВОЗ, приходится до 2,6% случаев глобальной слепоты [1]. Согласно расчетным данным, основанным на анализе российского Регистра пациентов с СД, в нашей стране насчитывается около 61 тыс. пациентов с пролиферативной диабетической ретинопатией (ПДР), из них около 12 тыс. пациентов — с ПДР без диабетического макулярного отека (ДМО) [2].
Общепринятой является одобренная ВОЗ классификация ДР, предложенная в 1991 г. E. Kohner и M. Porta, согласно которой выделяют непролиферативную, препролиферативную и пролиферативную стадии. В клинических исследованиях используется Международная клиническая шкала тяжести ДР — ICDRDSS (International Clinical Diabetic Retinopathy Disease Severity Scale).
В патогенезе развития ДР пусковыми звеньями являются хроническая гипергликемия, гликирование белков, окисление глюкозы за счет активизации полиолового пути, активации протеинкиназы, повышение уровня свободных радикалов, нарушение микроциркуляции в сосудах сетчатки, эндотелиальная дисфункция, гипоксия, активизация провоспалительных цитокинов сетчатки с продукцией фактора роста эндотелия сосудов (VEGF), что приводит к отеку и пролиферации [3].
Хроническая гипергликемия у пациентов с сахарным диабетом, а также вариабельность уровня гликемии вызывает усиление оксидативного стресса, воспаление и изменение многих метаболических путей, включая продукцию полиолов и конечных продуктов усиленного гликозилирования, активацию протеинкиназы С и гексозаминового пути. Перечисленные пути, усиливая оксидативный стресс, могут им же активироваться. Оксидативный стресс приводит к повреждению митохондрий, которое в свою очередь усиливает оксидативный стресс [4].
Таким образом, изменение многих метаболических каскадов, продукция множества провоспалительных цитокинов и факторов роста вовлечены в патогенез ДР, манифестацией которой является модификация эндотелиальных клеток, усиленный ликедж в результате нарушения гематоретинального барьера и патологическая неоваскуляризация, свидетельствующая об усилении тяжести ДР. По мере развития заболевания тяжелая непролиферативная ДР с 50-процентной вероятностью в течение 1 года прогрессирует до ПДР в связи с аномальным ростом сосудов, опосредованным в основном VEGF, в результате усиления гипоксии, окислительного стресса и воспаления [5]. ДМО является одним из основных осложнений ДР и может быть диагностирован на любой стадии прогрессии заболевания, однако при более тяжелых стадиях ДР вероятность отека выше [6].
Традиционно в лечении ПДР широко применяется панретинальная лазерная коагуляция (ПРЛК), которая не обеспечивает выраженного долгосрочного улучшения остроты зрения (ОЗ) и нередко приводит к нежелательному влиянию на функциональные исходы: сужению полей зрения, ухудшению ночного зрения и контрастной чувствительности [7].
Появление анти-VEGF агентов изменило парадигму терапии неоваскуляризаций — они воздействуют на основную патофизиологическую мишень в развитии ДР.
В конце 2019 г. в РФ было зарегистрировано новое показание для применения ранибизумаба — лечение ПДР [8].
В настоящее время продолжается активное изучение роли ингибиторов VEGF в лечении ПДР [9]. В статье представлен обзор клинических исследований ранибизумаба у пациентов с диабетическими поражениями сетчатки, которые, как правило, имеют сопутствующие заболевания.
Краткий обзор основных клинических исследований ПДР
Общеизвестно, что исходные характеристики пациентов существенно влияют на развитие ПДР. Влияние терапии ранибизумабом на степень тяжести ДР в зависимости от исходных характеристик пациентов, связанных с развитием ПДР, изучалось при анализе многоцентровых рандомизированных исследований III фазы RIDE и RISE. 759 пациентов с ДМО были рандомизированы в группы ежемесячных инъекций ранибизумаба 0,3 мг и 0,5 мг и группу имитации инъекций. Пациенты группы плацебо могли получать ранибизумаб 0,5 мг в течение 3-го года («перекрестная» группа плацебо / 0,5 мг). Через 36 мес. ПДР развилась в 39,1% глаз в «перекрестной» группе по сравнению с 18,3% глаз в группе ранибизумаба 0,3 мг и в 17,1% глаз в группе ранибизумаба 0,5 мг (p<0,0001). У пациентов, получавших ранибизумаб, потеря капилляров макулы была важным прогностическим фактором прогрессирования ретинопатии с развитием ПДР. Через 24 мес. в объединенной группе применения ранибизумаба (в дозах 0,3 и 0,5 мг) ПДР диагностировалась в 17,5% глаз с потерей капилляров макулы и в 7,5% глаз без потери капилляров макулы (отношение рисков (ОР) 2,42; 95% доверительный интервал (ДИ) 1,30, 4,49; p=0,0052). Интересно отметить, что важным прогностическим фактором улучшения ОЗ при терапии ранибизумабом являлось наличие капиллярной перфузии макулы [10].
ПРЛК является широко используемым методом лечения пациентов с ПДР. В регистрационном проспективном многоцентровом рандомизированном исследовании III фазы Protocol S DRCR.net проведено сравнение эффективности и безопасности ПРЛК и терапии ранибизумабом 0,5 мг у пациентов с ПДР (394 глаза). Динамика тяжести заболевания оценивалась по фотографиям глазного дна с использованием шкалы оценки тяжести ДР (DRSS) [11–13].
В исследование были включены взрослые пациенты с сахарным диабетом 1 или 2 типа и как минимум с 1 глазом, пораженным ПДР, с ОЗ ≥24 букв, без предшествующей ПРЛК. Пациентов рандомизировали в соотношении 1:1 в группу ПРЛК (n=203 глаза) или ранибизумаба 0,5 мг (n=191 глаз). Получены достоверные результаты у пациентов, получавших ранибизумаб, — улучшение средней ОЗ через 2 года от исходной на 2,8 буквы, а у пациентов, получавших ПРЛК, — всего на 0,2 буквы. При этом среднее различие между группами терапии составило +2,2 буквы (95% ДИ -0,5, 5,0; p<0,001 для подтверждения неменьшей эффективности). При анализе площади под кривой (AUC) среднее различие по ОЗ за 2 года составило +4,2 буквы (95% ДИ +3,0, +5,4; p<0,001).
Несмотря на возможности широкого применения ПРЛК в лечении пациентов с ПДР, необходимость в витрэктомии сохраняется. При этом в протоколе S в группе ранибизумаба частота витрэктомий через 2 года терапии была существенно ниже (4%, 8 из 160), чем в группе ПРЛК (15%, 30 из 168; p<0,001). Через 5 лет наблюдения вероятность проведения витрэктомии также оставалась статистически значимо меньше в группе терапии ранибизумаба по сравнению с группой ПРЛК (ОР 0,5; 95% ДИ 0,3–0,8; p=0,008) [11].
В исследовании Protocol S DRCR.net были представлены данные о прогностических факторах ухудшения ПДР у пациентов, которым проводили ПРЛК или инъекции ранибизумаба. В группе ПРЛК кумулятивная вероятность ухудшения ПДР в течение 2 лет составила 42%, а в группе применения ранибизумаба — 34% (p=0,063). Было отмечено, что более тяжелая исходная ДР (по шкале ETDRS) была ассоциирована с более высоким риском ухудшения ПДР, независимо от группы терапии [12].
При оценке успешности терапии ДР клинически значимым параметром для использования в качестве конечной точки является изменение ≥2 шага по шкале тяжести ретинопатии DRSS. Интересно отметить, что в исследовании Protocol S DRCR.net в группе ранибизумаба клинически значимое улучшение на ≥2 ступени по шкале DRSS отмечалось у пациентов как с исходно выявленным ДМО, так и без ДМО через 1 год (39,9% и 48,8% соответственно) и сохранялось через 5 лет наблюдения (58,5% и 37,8% соответственно). Кроме того, в группе ранибизумаба наблюдалась более низкая кумулятивная вероятность развития ДМО в глазах исходно без ДМО по сравнению с группой ПРЛК в течение 5 лет наблюдения (ОР 0,4; 95% ДИ 0,3–0,7; р<0,001) [12, 13]. В случае сочетания у пациента ДМО и непролиферативной ДР высокого риска или наличия ПДР результаты исследования Protocol S явно показали преимущества монотерапии ранибизумабом, приводящей к улучшению максимально корригированной остроты зрения (МКОЗ) и к регрессу ПДР [13].
В настоящее время в клинической практике часто используется комбинация ранибизумаба и ПРЛК. Интересно отметить, что в проспективном рандомизированном многоцентровом исследовании II/III фазы, проводившемся в 2 параллельных группах Figueira et al., продемонстрированы эффективность и безопасность применения ранибизумаба в сочетании с ПРЛК в сравнении с традиционной ПРЛК для лечения пациентов с ПДР [14]. В результате исследования отмечено, что доля пациентов, у которых наблюдался регресс общей неоваскуляризации через 12 мес. в группе терапии ранибизумабом в сочетании с ПРЛК, была статистически значимо выше (92,7%), чем в группе монотерапии ПРЛК (70,5%) (p=0,009). Соответственно, отмечен больший регресс неоваскуляризации за пределами диска зрительного нерва в группе применения ранибизумаба в сочетании с ПРЛК у существенно большего числа пациентов, чем в группе монотерапии ПРЛК [15].
Представляем данные двух клинических наблюдений ведения пациентов с ПДР.
Клиническое наблюдение 1
Пациентка А., 67 лет, обратилась в клинику с жалобами на постепенное снижение зрения (оба глаза) в течение 1 года. Страдает сахарным диабетом 2 типа с 2018 г., получает инсулин длительного действия утром 7 ед. и вечером 16 ед. биоинсулина, гликлазид 30 мг утром, метформин 500 мг утром и вечером. HbA1c — 8,7%. Гипертоническая болезнь с 2019 г., принимает гипотензивные препараты амлодипин 5 мг, индапамид 2,5 мг, периндоприл 4 мг 1 р./сут утром.
Данные физикального исследования: индекс массы тела (ИМТ) — 29 кг/м2. Артериальное давление (АД) — 156/90 мм рт. ст., частота сердечных сокращений (ЧСС) — 85 уд./мин.
Офтальмологическое исследование: МКОЗ правого глаза (OD) составила 0,2, левого глаза (OS) — 0,2.
Передний отрезок и оптические среды не изменены. Картина глазного дна, данные флюоресцентной ангиографии (ФАГ) и спектральной оптической когерентной томографии (СОКТ) представлены на рисунках 1–3.
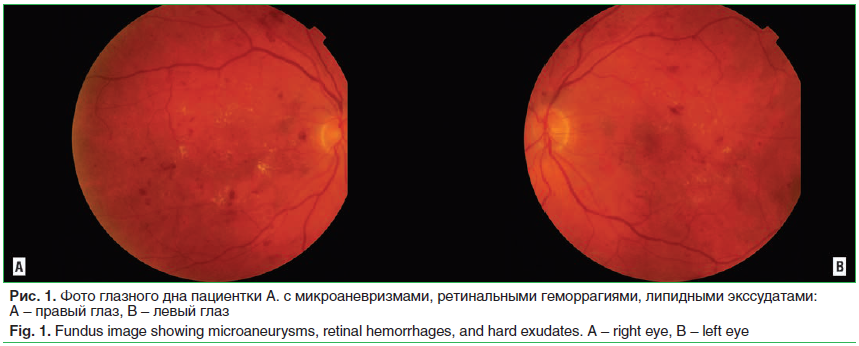
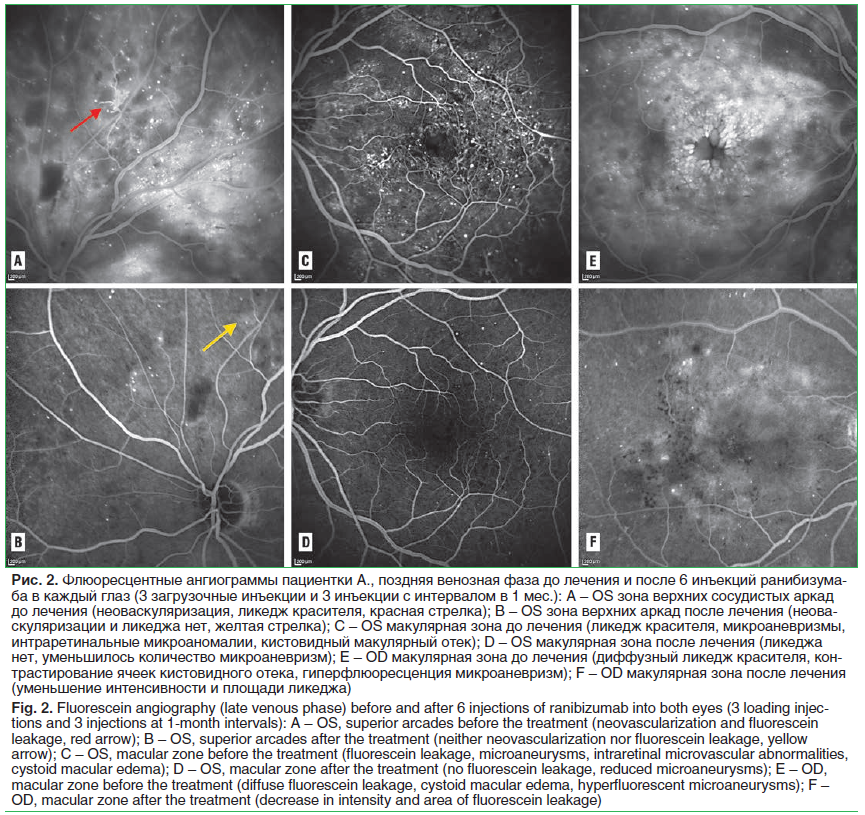

Центральная толщина сетчатки (ЦТС) ОD — 517 мкм, ОS — 566 мкм.
На основании анамнеза, данных офтальмоскопии, биомикроскопии, СОКТ и ФАГ был выставлен клинический диагноз: Непролиферативная диабетическая ретинопатия, диабетический макулярный отек правого глаза. Пролиферативная диабетическая ретинопатия, диабетический макулярный отек левого глаза.
Пациентке были выполнены 3 загрузочные инъекции ранибизумаба и 3 инъекции ранибизумаба с интервалом в 1 мес. в каждый глаз. Интервал между инъекциями в правый и левый глаз составил 1 нед. После 3 загрузочных инъекций ЦТС OD уменьшилась c 517 до 215 мкм, ОS — с 566 до 200 мкм. После 6-й инъекции ранибизумаба ЦТС OD составила 200 мкм, OS — 190 мкм. После проведенной терапии МКОЗ увеличилась и составила: OD — 0,6, ОS — 0,8.
После 3 загрузочных инъекций ранибизумаба в левый глаз наблюдался регресс ДМО, но сохранялись признаки умеренной ПДР, в результате чего анти-VEGF терапия была продолжена в количестве 3 ежемесячных инъекций до полного регресса признаков пролиферации и неоваскуляризации (рис. 2). Таким образом, наблюдался регресс степени тяжести ДР с клинически значимой динамикой по шкале DRSS на 3 шага: с 61-го уровня тяжести до 43-го.
В правом глазу после 3 загрузочных инъекций ранибизумаба отмечалось снижение ЦТС, но в связи с наличием отека в юкста- и экстрафовеолярной зоне сетчатки анти-VEGF терапия была продолжена в количестве 3 ежемесячных инъекций до полного регресса отека.
Клиническое наблюдение 2
Пациент Б., 68 лет, обратился в клинику с жалобами на постепенное снижение центрального зрения в течение 2 лет. Наблюдается с диагнозом ПДР в течение 13 лет, проведена ПРЛК сетчатки обоих глаз в 2018 г. Страдает сахарным диабетом 2 типа с 2001 г., с 2007 г. принимает метформин 1000 мг 2 р./сут. HbA1c — 7,4%. Ишемическая болезнь сердца, стенокардия напряжения, функциональный класс 3, постинфарктный кардиосклероз. Гипертоническая болезнь. Генерализованный атеросклероз. Дислипидемия. Принимает варфарин 2,5 мг, спиронолактон 50 мг/сут, эналаприл 5 мг 2 р./сут.
Данные физикального обследования: ИМТ — 27 кг/м2, АД — 152/84 мм рт. ст., ЧСС — 78 уд./мин. МКОЗ ОД — 0,4, OS — 0,3.
ЦТС OD — 313 мкм, OS — 474 мкм.
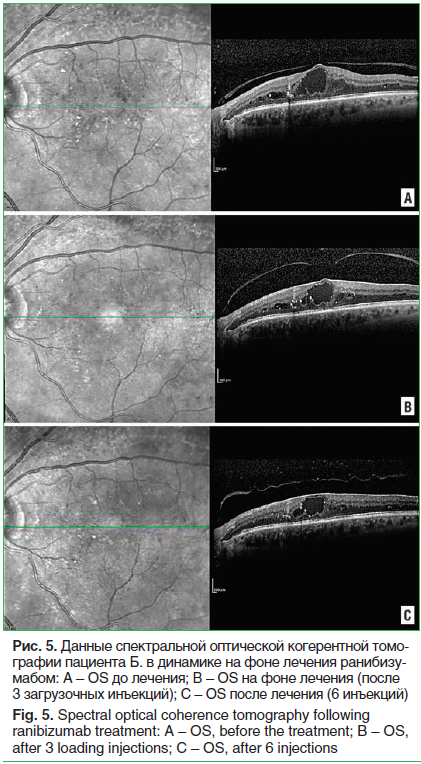
Передний отрезок и оптические среды не изменены. Картина глазного дна, данные ФАГ и СОКТ представлены на рисунках 4–6.
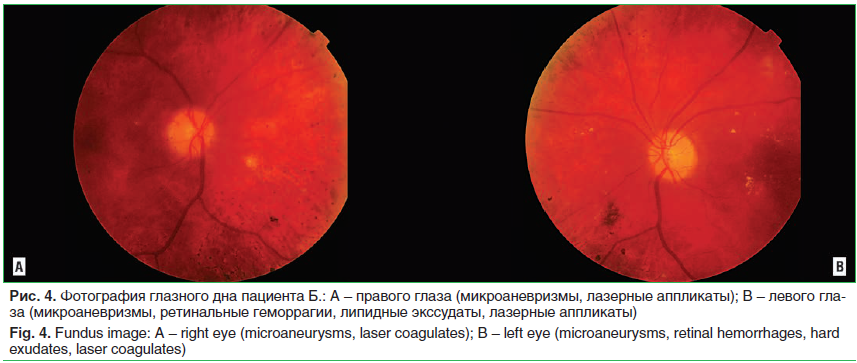
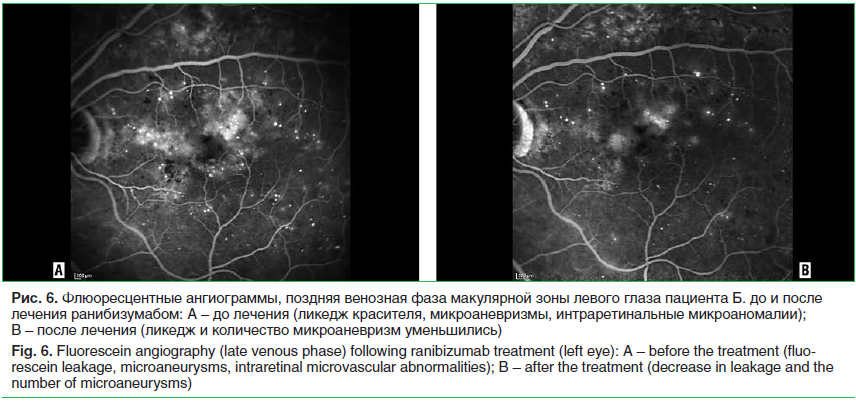
Пациенту был выставлен клинический диагноз: Препролиферативная диабетическая ретинопатия правого глаза. Пролиферативная диабетическая ретинопатия, диабетический макулярный отек левого глаза.
Лечение ранибизумабом пациента Б. начиналось с 3 загрузочных инъекций, после которых оценивалась активность заболевания, включая признаки пролиферации. После 3 инъекций отмечалось снижение ЦТС и незначительное повышение МКОЗ. Далее терапия осуществлялась персонифицированно в режиме «лечение и продление», с учетом признаков активности заболевания: 4-я инъекция была проведена через 1,5 мес. после 3-й, далее интервалы между 4-й и 5-й инъекциями, а также между 5-й и 6-й составили 3 мес. В результате после 6 интравитреальных инъекций наблюдалось улучшение МКОЗ с 0,4 до 0,6 и снижение ЦТС с 474 до 378 мкм. При этом не отмечалось признаков неоваскуляризации и пролиферации, что соответствовало регрессу степени тяжести ДР (рис. 4–6).
Приведенные клинические примеры демонстрируют улучшение ОЗ, клинически значимый регресс неоваскуляризации, пролиферации и разрешение ДМО у пациентов с ПДР как в сочетании с ДМО, так и без ДМО, на фоне терапии ранибизумабом и наблюдения в течение 1 года.
Несмотря на проведенную ранее ПРЛК, прогрессирование ДР сохранялось, отмечалось развитие ДМО и постепенное снижение зрения.
Таким образом, клинические примеры подтверждают результаты клинических исследований: терапия ранибизумабом приводит к регрессу степени тяжести ДР, макулярного отека, снижению неоваскуляризации, улучшению функциональных результатов.
Заключение
Данные нескольких клинических исследований доказали, что анти-VEGF терапия является как минимум альтернативой ПРЛК при терапии ПДР. Несомненно, при ведении пациентов с ДР важно учитывать их исходные характеристики. Важным прогностическим фактором замедления прогрессирования ретинопатии с развитием ПДР является сохранение капиллярной перфузии макулы. Наши результаты подтвердили целесообразность терапии ранибизумабом при ПДР и с ДМО, и без ДМО в реальной клинической практике.
Полученные нами данные согласуются с результатами проведенных ранее клинических исследований, а также расширяют наши возможности в лечении пациентов с ПДР.
Сведения об авторах:
1Абдулаева Эльмира Абдулаевна — к.м.н., доцент, заведующая кафедрой офтальмологии, ORCID iD 0000-0003-3538-9354;
1,2Минхузина Элина Ленаровна — ассистент кафедры офтальмологии,врач-офтальмолог, ORCID iD 0000-0001-9656-8722;
2Кусков Александр Николаевич — врач-офтальмолог, ORCID iD 0000-0002-9482-737X.
1КГМА — филиал ФГБОУ ДПО РМАНПО Минздрава России. 420012, Россия, г. Казань, ул. Бутлерова, д. 36.
2ГАУЗ «РКОБ МЗ РТ им. проф. Е.В. Адамюка». 420012, Россия, г. Казань, ул. Бутлерова, д. 14.
Контактная информация: Абдулаева Эльмира Абдулаевна, e-mail: abd@inbox.ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 09.03.2020.
About the authors:
1Elmira A. Abdulaeva — MD, PhD, Associate Professor, Head of the Department of Ophthalmology, ORCID iD 0000-0003-3538-9354;
1,2Elina L. Minkhuzina — MD, ophthalmologist, Assistant of the Department of Ophthalmology, ORCID iD 0000-0001-9656-8722;
2Aleksandr N. Kuskov — MD, ophthalmologist, ORCID iD 0000-0002-9482-737X.
1Kazan State Medical Academy — Branch of the Russian Medical Academy of Continuous Professional Education. 36, Butlerov str., Kazan, 420012, Russian Federation.
2Prof. E.V. Adamyuk Republician Clinical Ophthalmological Hospital. 14, Butlerov str., Kazan, 420012, Russian Federation.
Contact information: Elmira A. Abdulaeva, e-mail: abd@inbox.ru.
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 09.03.2020.
.
материал rmj.ru
