Язвенная болезнь:современные подходы к диагностике и терапии
М. А. Ливзан, доктор медицинских наук, профессор
М. Б. Костенко
ПДО ГОУ ВПО ОмГМА Росздрава, Омск
В 1586 году Марцелл Донатус Мантуи при вскрытии впервые описал язву желудка, а почти век спустя, в 1688 году, Йоханнес фон Мараульт — язву двенадцатиперстной кишки [1]. Однако, несмотря на совершенствование профилактических и лечебно-диагностических методов, среди болезней органов пищеварения язвенная болезнь (ЯБ) продолжает оставаться одной из наиболее частых причин обращения больных за медицинской помощью, и сегодня сложно представить себе практикующего врача, который бы не был знаком с данной патологией.
В Международной классификации болезней X пересмотра термин ЯБ отсутствует, что отражает два современных подхода к пониманию сути заболевания: с одной стороны, рассмотрение пептической язвы как гетерогенной группы заболеваний, объединенных наличием хронического язвенного дефекта в гастродуоденальной зоне, а с другой — как нозологической единицы (болезни) с неким обобщенным взглядом на патогенез, клинические проявления и стандартизованную терапию. Оба эти подхода отражены и в определении заболевания: «Пептическая ЯБ (синонимы: дуоденальная язва, желудочная язва) — образование язвы в желудке или двенадцатиперстной кишке, являющееся результатом дисбаланса между протективными факторами слизистой оболочки и разнообразными факторами, повреждающими слизистую оболочку, понимаемыми как «этиология» [2].
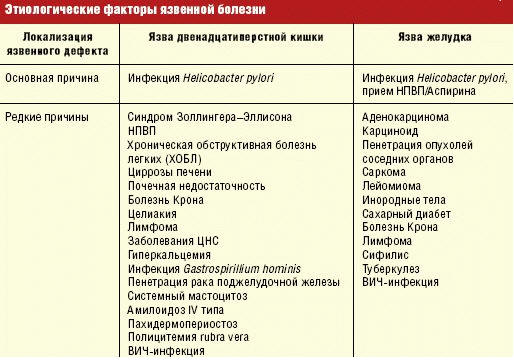
Среди этиологических факторов ульцерогенеза гастродуоденальной зоны (табл.) доминируют инфицирование Нelicobacter pylori и прием нестероидных противовоспалительных средств (НПВП). Собственно сама бактерия вызывает сравнительно скромные повреждения эпителия — уплощение и местами исчезновение микроворсинок в местах контакта с H. pylori, уменьшение количества и объема секреторных гранул с соответствующим уменьшением секреции слизи. Однако главное в ульцерогенезе — обусловленные инфектом изменения сигнальных систем. В ответ на действие сигнальных молекул (прежде всего, провоспалительных цитокинов) в слизистую оболочку проникают нейтрофильные лейкоциты, которые в свою очередь разрушают межклеточные контакты своими ферментами и свободными радикалами кислорода с нарушением целостности слизистой оболочки и образованием поверхностного дефекта. Однако хорошо известно, что такие дефекты слизистой оболочки могут очень быстро заживать, не оставляя не только последствий, но и следов.
При поверхностных повреждениях происходит их аварийное закрытие за счет миграции эпителия из краев, притом даже без усиления пролиферации. Однако персистирование инфекции задерживает заживление язв, являясь главной причиной рецидивов. H. pylori тормозит первую — аварийную реакцию слизистой оболочки на повреждение — миграцию эпителия, необходимую для скорейшего закрытия дефекта; стимулирует апоптоз, тем самым усиливая гибель клеток в краях язв и затрудняя заживление, а также подавляет синтез эпидермального фактора роста с блокадой рецепторов к нему; вызывает нарушение микроциркуляции и трофики ткани.
Основной механизм развития язв желудка и двенадцатиперстной кишки, ассоциированных с приемом НПВП, связан с блокированием синтеза простагландинов. Снижение синтеза простагландинов приводит к уменьшению синтеза слизи и бикарбонатов, являющихся основным защитным барьером слизистой оболочки желудка от агрессивных факторов желудочного сока. В свою очередь снижение синтеза простациклина и оксида азота неблагоприятно сказывается на микроциркуляции и создает дополнительный риск повреждения слизистой оболочки желудка и двенадцатиперстной кишки. Изменение баланса защитных и агрессивных сред желудка приводит к формированию язв и развитию осложнений: кровотечений, перфорации, пенетрации.
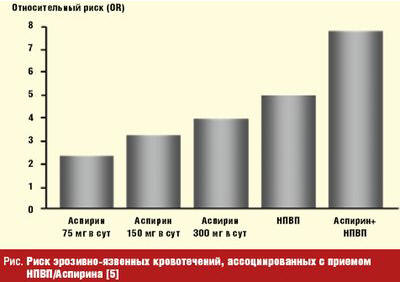
Уровень распространенности в популяции этиологических факторов ЯБ определяет и современные эпидемиологические тенденции заболевания. Так, если еще в 70–80-е годы прошлого столетия считалось общепризнанным, что каждый десятый человек в своей жизни может заболеть ЯБ, то сейчас распространенность ЯБ снизилась в несколько раз и составляет, например, в США 2,5% [3]. В то же время при сохранении на прежнем уровне частоты перфорации язв существенно возросла частота язвенных кровотечений (причем за счет язв желудочной локализации), что обусловливается растущим приемом НПВП и Аспирина (рис.). Однако только инфицированием H. pylori и приемом НПВП не исчерпываются все этиологические факторы ЯБ. Около 5% язвенных дефектов гастродуоденальной зоны в восточной популяции и около 30% — в западной не ассоциированы с H. pylori/НПВП [4].
Рассмотрению причинных факторов язвообразования гастродуоденальной зоны посвящены тысячи исследовательских работ и обзоров, и лишь беглое описание особенностей ульцерогенеза потребовало бы отдельной публикации. Лечащий врач в каждом клиническом случае должен стремиться к максимально полному выяснению этиологических факторов, их влияния либо на усиление факторов агрессии (усиление воздействия кислотно-пептического фактора, связанное с увеличением продукции соляной кислоты и пепсина; нарушение моторно-эвакуаторной функции желудка и двенадцатиперстной кишки: задержка или ускорение эвакуации кислого содержимого из желудка, дуоденогастральный рефлюкс), либо на угнетение факторов защиты (резистентность слизистой оболочки к действию агрессивных факторов; слизеобразование; адекватная продукция бикарбонатов; активная регенерация поверхностного эпителия слизистой оболочки; достаточное кровоснабжение слизистой; нормальное содержание простагландинов в стенке слизистой оболочки; иммунная защита).
Важно отметить, что многие из указанных факторов агрессии и защиты генетически детерминированы, а равновесие между ними поддерживается согласованным взаимодействием нейроэндокринной системы, включающей кору головного мозга, гипоталамус, периферические эндокринные железы и гастроинтестинальные гормоны и полипептиды.
Сегодня установлен ряд генетических факторов, наличие которых способствует возникновению язвенной болезни:
-
наследственно обусловленное увеличение массы обкладочных клеток, их гиперчувствительность к гастрину, повышение образования пепсиногена-1 и расстройство гастродуоденальной моторики могут приводить к повреждению слизистой оболочки желудка и двенадцатиперстной кишки;
-
врожденный дефицит фукомукопротеидов слизи, недостаточность выработки секретируемого IgА и простагландинов снижают резистентность слизистой оболочки;
-
группа крови 0 (1), положительный резус-фактор, наличие HLA-антигенов В5, В15, В35 и др. увеличивают вероятность заболевания ЯБ;
-
полиморфизм гена цитокина TNF-альфа (TNF-alpha promoter single nucleotide polymorphism). Носители TNF-alpha-1031C и 863A имеют высокий риск развития ЯБ ДПК и ЯБЖ в присутствии инфекции H. pylori: если носители имели или 1031C, или 863A аллели, то риск развития ЯБ в присутствии H. pylori увеличен в 2,46 раза, а в случае наличия обеих аллелей риск развития ЯБ в присутствии H. pylori увеличен в 6,06 раза. Генотип 863СС ассоциируется с высоким риском развития кишечной метаплазии у больных ЯБ желудка.
Диагностический процесс ЯБ включает анализ клинических проявлений заболевания, сбор анамнеза, осмотр пациента, проведение общеклинических лабораторных тестов, эзофагогастродуоденоскопии с биопсийным исследованием, диагностику инфекции H. pylori, а также (при необходимости) других тестов. В российской популяции, где уровень инфицированности взрослого населения в ряде регионов достигает 90%, необходимо убедиться в отсутствии бактерии в данной клинической ситуации, критично оценить как примененные методы диагностики, так и оценить вероятность ложноотрицательного результата в данном клиническом случае. Если все же отсутствие инфекта доказано, врач получает дополнительный стимул к поиску других этиологических факторов язвообразования гастродуоденальной зоны.
При всей кажущейся простоте вопроса клинические симптомы ЯБ требуют особого внимания. Кому из врачей, прошедших стажировку, не знакомо описание классических стигм гастродуоденальной язвы? Традиционное описание болевого синдрома — это ночные, голодные, поздние боли локализации язвы в двенадцатиперстной кишке и ранние боли при желудочной локализации. Однако в последние десятилетия симптомы и течение ЯБ стали полиморфны, маскируясь диспептическими явлениями неопределенного характера, а в определенном проценте случаев (около 10%) заболевание не имеет клинических проявлений [6]. Гастродуоденальные язвы у большинства пожилых больных протекают со стертой клинической картиной и нередко манифестируют осложнениями, частота которых увеличивается от 31% в возрасте 60–65 лет до 76% в возрасте 75–80 лет. Более 60% кровотечений из язвенных дефектов гастродуоденальной зоны возникает у лиц старше 60 лет, которые чаще страдают хроническими заболеваниями, чаще, чем лица молодого возраста, принимают НПВП/Аспирин.
После установления диагноза ЯБ необходимо принять решение о том, где лечить пациента. Соблюдение стандартов терапии с применением высокоэффективных и безопасных средств позволяет достичь сходных результатов терапии как при амбулаторном, так и при стационарном лечении [7, 8]. Показаниями к госпитализации являются: впервые выявленная ЯБ (исключение симптоматических язв) и/или глубокие язвы; стойкий и выраженный болевой синдром продолжительностью более 7 дней; проведение дифференциального диагноза с опухолевым процессом); большие (более 2 см) и длительно (более 4 недель) не рубцующиеся язвы (необходимость дообследования, индивидуального подбора медикаментозных и немедикаментозных средств лечения); ослабленные больные или ЯБ на фоне тяжелых сопутствующих заболеваний. Если терапия в период обострения заболевания проводится в амбулаторных условиях, пациент должен ограничить физическую активность и соблюдать рекомендации по питанию и образу жизни.
Каких же целей при лечении пациентов с ЯБ мы стремимся достичь? Ведь важно не только купировать симптомы (при их наличии), но и профилактировать осложнения и рецидивы заболевания, улучшение качества жизни пациентов.
В зависимости от механизма действия выделяют следующие группы лекарственных средств, применяемых при лечении больных ЯБ:
-
антациды;
-
антисекреторные средства (холинолитики, Н2-блокаторы, ингибиторы протонной помпы (ИПП));
-
препараты местного защитного действия (цитопротекторы, репаранты);
-
препараты, воздействующие на нейрогуморальную регуляцию (психотропные средства, регуляторы моторно-эвакуаторной функции — прокинетики, гастроинтестинальные гормоны);
-
антихеликобактерная терапия.
Первая составляющая терапии — проведение эрадикации при выявлении H. pylori. Целесообразность эрадикации H. pylori у больных ЯБ сегодня не вызывает сомнения. Эрадикация бактерии приводит к более быстрому и качественному рубцеванию язвенных дефектов, а также снижает риск рецидивов заболевания в течение года с 70% до 4–5% и вероятность осложнений. Эти факты, полученные в исследованиях, отвечающих требованиям медицины, основанной на доказательствах, послужили основанием для включения в заключительный документ Маастрихтского консенсуса как 2000 года, так и 2006 года в качестве настоятельно рекомендуемого показания для проведения эрадикационной терапии с максимальной степенью доказанности научных данных, H. pylori-ассоциированной ЯБ как в стадии обострения, так и в ремиссии, включая осложненные формы. Этим же соглашением установлены и очень жесткие требования к комбинированной эрадикационной терапии, способной в контролируемых исследованиях уничтожать бактерию, как минимум, в 80% случаев и не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимых менее чем в 5% случаев), или прекращения пациентом приема лекарств по схеме, рекомендованной врачом. Согласно консенсусу, терапию проводят по стандартным схемам, в которых базисными препаратами являются ИПП.
Терапия первой линии (продолжительность 10–14 дней):
-
ИПП в стандартной дозе 2 раза в день;
-
кларитромицин 500 мг 2 раза в день;
-
амоксициллин 1000 мг 2 раза в день.
-
Терапия второй линии (продолжительность 10–14 дней):
-
ИПП в стандартной дозе 2 раза в день;
-
коллоидный субцитрат висмута (Де-нол) 120 мг ´ 4 раза;
-
Тетрациклин 500 мг ´ 4 раза в день;
-
Метронидазол 500 мг ´ 3 раза в день.
Приступая к лечению ЯБ, ассоциированной с инфицированием H. pylori, следует планировать контроль эрадикации инфекта, при этом проведение диагностических тестов в отношении хеликобактера должно быть выполнено не ранее чем через 4–6 недель от окончания приема препаратов.
Вторая составляющая терапии — подавление кислотно-пептического фактора [9]. При обострении заболевания важно удерживать определенный уровень рН, поскольку заживление дефекта слизистой оболочки при язве двенадцатиперстной кишки в среднем происходит за 3–4 недели, язве желудка — за 4–6 недель при условии, что удается поддерживать в течение суток рН в желудке > 3 не менее 18 ч [10]. Выполнение этого правила невозможно без применения ИПП. По химической структуре ИПП относятся к классу замещенных пиридин-метил-сульфонил-бензимидазолов, различающихся радикалами в пиридиновом и бензимидазольных кольцах. Различия в химической структуре определяют различия фармакокинетических свойств. Имеют ли клиническое значение эти различия? Да, имеют. Например, пантопразол (Контролок) вызывает самое длительное угнетение секреции кислоты по сравнению с другими ИПП, что обусловлено специфическим связыванием его с расположенным в 822 положениях цистеином, который погружен в транспортный домен желудочного кислотного насоса.
Это является важным фактором, поскольку восстановление продукции кислоты полностью зависит от самообновления белков протонного насоса. Эти же фармакокинетические особенности определяют и низкий уровень лекарственного взаимодействия, что особенно важно при проведении профилактической антисекреторной терапии у лиц, принимающих НПВП, Аспирин, антикоагулянты [11]. Так, в последние годы было установлено, что длительный прием ИПП, за исключением пантопразола, ассоциирован со снижением эффективности клопидогреля и увеличением на 40% коронарной смертности [12].
Третья составляющая терапии — цитопротекция, что реализуется назначением средств, стимулирующих синтез простагландинов, бикарбонатов, нормализующих моторику и микроциркуляцию. Выбор препарата (препараты висмута, антациды, спазмолитики, прокинетики и пр.) определяется конкретной клинической ситуацией. Например, в отсутствии инфицирования H. pylori основу терапии составляет выбор препаратов, максимально подавляющих факторы агрессии при обязательном назначении цитопротективных средств [13].
При неосложненной пептической язве малых и средних размеров контроль эндоскопии с оценкой рубцевания язвенного дефекта выполняется через 14 дней, а при более крупных язвенных дефектах — через 21 день от начала терапии.
Если рубцевание язвенного дефекта не достигнуто, важно исключить наиболее частые причины неудач (медленное рубцевание язвенного дефекта):
-
персистенция инфекции H. pylori;
-
неадекватная кооперация врача и пациента (низкая комплаентность);
-
прием НПВП (в т. ч. скрытый);
-
плотный фиброз, интенсивное курение;
-
неадекватное ингибирование секреции соляной кислоты;
-
редкие причины ЯБ.
Если же рубцевание язвы состоялось, а симптоматика персистирует, необходимо пересмотреть диагностическую стратегию в отношении пациента с активным поиском других заболеваний (синдром раздраженного кишечника, патология билиарного тракта, поджелудочной железы и пр.).
Следующий после достигнутого рубцевания язвенного дефекта и купирования симптоматики этап курации больного — принятие решения о необходимости поддерживающей терапии. Кому она нужна? Речь идет о тех пациентах, которые сохраняют этиологические факторы ульцерогенеза гастродуоденальной зоны. Это лица, вынужденные продолжить прием НПВП/Аспирина, цитостатиков, глюкокортикостероидов, с синдромом Золлингера–Эллисона и пр. Профилактика проводится приемом ИПП в половинной дозировке (например, Контролок 20 мг).
Диспансерное наблюдение пациентов с неосложненным течением ЯБ и достигнутой эрадикацией проводится в течение 5 лет с ежегодным эндоскопическим исследованием верхних отделов пищеварительного тракта и оценкой инфицированности H. pylori.
Современный интернист располагает впечатляющими диагностическими и лечебными возможностями, стандартами ведения пациента с ЯБ. Однако их реализация возможна только при осмысленном анализе клинической картины и характера течения заболевания, глубоком изучении причинных факторов ульцерогенеза, назначении схем терапии с максимальной степенью доказанности данных.
Литература
-
Unge Peter. Helicobacter pylori treatment in the past and in the 21 st century». in Barry Marshall. Helicobacter Pioneers: Firsthand Accounts from the Scientists Who Discovered Helicobacters. 2002 Victoria, Australia: Blackwell Science Asia. pp. 203–213. ISBN 0–86793–035–7.
-
Ferri’s Clinical Advisor: Instant Diagnosis and Treatment, 2003 ed., Copyright © 2003 Mosby, Inc. www.mdconsult.co.
-
Vakil Nimish Dyspepsia, Peptic Ulcer and H. pylori: A Remembrance of Things Past //Am J Gastroenterol. 2010; 105: 572–574; doi: 10.1038/ajg.2009.709.
-
Shiu Kum Lam. Differences in peptic ulcer between East and West Clinical Gastroenterology. Vol. 14, №. 1, pp. 41–52, 2000 doi:10.1053/bega.1999.0058.
-
Weil J., Colin-Jones D., Langman M., Lawson D., Logan R., Murphy M., Rawlins M., Vessey M., Wainwright P. Prophylactic aspirin and risk of peptic ulcer bleeding // BMJ. 1995, Apr 1; 310 (6983): 827–830.
-
Lee S. W., Chang C. S., Lee T. Y., Yeh H. Z., Tung C. F., Peng Y. C. Risk factors and therapeutic response in Chinese patients with peptic ulcer disease // World J Gastroenterol. 2010; 16 (16): 2017–2022.
-
Приказ Минздравсоцразвития России № 612 от 17 сентября 2007 г. «Об утверждении стандарта медицинской помощи больным с язвой желудка (при оказании специализированной помощи)».
-
Приказ Минздравсоцразвития России № 611 от 17 сентября 2007 г. «Об утверждении стандарта медицинской помощи больным с язвой двенадцатиперстной кишки (при оказании специализированной помощи)».
-
Karen van Rensburg. Acid suppressants and peptic ulcer disease // SAPJ. April2010, pp. 33–37, indd 33.
-
Could M. L., Enas N., Humphries T. J., Bassion S. Results of three placebo-controlled dose-response clinical trials in duodenal ulcer, gastric ulcer and gastroesophageal reflux disease (GERD) // Dig. Dis. Sci. 1998. Vol. 43. P. 993–1000.
-
Thomson A. B. R., Sauve M. D., Kassam N., Kamitakahara H. Safety of the long-term use of proton pump inhibitors // World J Gastroenterol. 2010; 16 (19): 2323–2330.
-
Juurlink David N. A population-based study of the drug interaction between proton pump inhibitors and clopidogrel // CMAJ. 2009;180 (7): 713–718.
-
Kenneth E. L. McColl, How I. Manage H. ylori Negative, NSAID/Aspirin-Negative Peptic Ulcers // Am J Gastroenterol. 2009; 104: 190–193; doi: 10.1038/ajg.2008.11.
Статья опубликована в журнале Лечащий Врач
материал с сайта MedLinks.ru