В Российской Федерации ежегодно проводится около 12 тыс. оперативных вмешательств по удалению глазного яблока, при этом более 50% пациентов составляют лица трудоспособного возраста (от 14 до 45 лет) [1, 2].
Для удаления глазного яблока используются два основных метода: эвисцерация и энуклеация, а также их различные модификации [1, 3–5]. Каждый из вышеуказанных методов имеет свои преимущества и недостатки, однако систематизированный подход к выбору одного из них в конкретной клинической ситуации до сих пор не определен [6, 7].
Содержание статьи
- 1 История вопроса
- 2 Симпатическая офтальмия после эвисцерации
- 3 Показания к удалению глазного яблока
- 4 Злокачественные новообразования
- 5 Травмы
- 6 Субатрофия и вялотекущий увеит
- 7 Терминальная глаукома, буфтальм и косметически неприемлемые слепые глаза
- 8 Инфекционные заболевания
- 9 Формирование опорно-двигательной культи и орбитальные имплантаты
- 10 Осложнения
- 11 Заключение
История вопроса
Удаление глазного яблока можно назвать старейшей операцией в офтальмологии, она была описана в китайском трактате еще в 2600 г. до н.э. [6]. Много веков спустя, в 1555 г. J. Lange впервые в Европе упомянул про хирургическое вмешательство по удалению глаза. В 1583 г. G. Bartisch на основании собственного хирургического опыта подробно описал технику удаления глазного яблока вместе с окружающими тканями в книге под названием «Глазная служба» [1, 5]. В 1841 г. A.A. Bonnet и A.J. O’Ferral независимо друг от друга предложили метод удаления глазного яблока путем «вылущивания» его из теноновой капсулы, который получил название «энуклеация». В 1859 г. F. Arlt сформулировал этапы так называемой «классической» энуклеации, при которой производится циркулярный разрез конъюнктивы и ее отделение вместе с теноновой оболочкой от склеры до заднего полюса, последовательное отсечение сухожилий экстраокулярных мышц от глазного яблока, пересечение зрительного нерва, удаление глазного яблока и наложение швов [1].
В 1817 г. хирург J. Bear был вынужден удалить содержимое глазного яблока из полости склеры в связи с развившейся экспульсивной геморрагией в ходе проведения иридэктомии у пациента с глаукомой [6]. Так впервые был предложен альтернативный метод удаления глазного яблока — эвисцерация. Позже, в 1872 г., H.D. Noyes подробно описал собственную технику эвисцерации, которую он применил для лечения тяжелого внутриглазного гнойно-воспалительного процесса [8]. Основной, сохранившийся до настоящего времени и считающийся классическим способ эвисцерации был разработан A. Graefe в 1884 г. При данном способе производится циркулярный разрез конъюнктивы и ее отсепаровка до места прикрепления экстраокулярных мышц, затем выполняется циркулярный разрез склеры в 1–2 мм от лимба, удаляется роговица с перилимбальным ободком склеры и внутреннее содержимое глазного яблока. После чего выполняется гемостаз, тщательное промывание склеральной полости раствором антисептика и послойное ушивание послеоперационной раны [3, 9]. Данная методика позволяет сохранить экстраокулярные мышцы в местах их прикрепления к склере.
Во второй половине XIX в. с целью улучшения косметического и функционального результата операций по удалению глазного яблока предпринимались попытки восполнить утраченный объем мягких тканей с помощью различных материалов (резина, серебро, алюминий, шерсть, шелк, хлопок, парафин, агар, губка, слоновая кость и др.). В 1885 г. M. Chibet сообщил об имплантации глаза кролика в орбиту человека. Однако эти попытки не увенчались успехом в связи с несовместимостью перечисленных материалов с биологическими тканями пациента [9]. В том же 1885 г. P.H. Mules описал имплантацию в полость склеры полой стеклянной сферы, которая восполнила объем мягких тканей орбиты, что позволило значительно улучшить косметический результат операции [9]. С тех пор было предложено более сотни орбитальных имплантатов (ОИ) различной конструкции, выполненных из разнообразных материалов, использующихся для формирования опорно-двигательной культи (ОДК) при различных способах удаления глазного яблока [1]. В связи с этим несколько изменилась методика операции. При энуклеации сухожилия мышц до их отсечения прошивают, а после удаления глаза и размещения в полости теноновой оболочки имплантата прямые мышцы в зависимости от конструкции ОИ сшивают между собой над имплантатом или подшивают к нему. При эвисцерации склеру надрезают по четырем косым меридианам, а в ее полости размещают имплантат [1, 6, 9].
Симпатическая офтальмия после эвисцерации
С 1887 г. с активным внедрением в клиническую практику эвисцерации в литературе появились сообщения о симпатической офтальмии (CO), которая развивалась на парном глазу после проведения данной операции [10, 11].
По результатам исследований, посвященных поиску причин возникновения указанного осложнения, было установлено, что при эвисцерации имеется риск неполного удаления фрагментов увеапигментной ткани и сетчатки в области диска зрительного нерва, периневральных отделах и по ходу нервов и сосудов в склере, что может приводить к развитию аутоиммунных реакций и CO [11, 12]. Для устранения этого недостатка были предложены модификации эвисцерации с невротомией, коагуляцией эмиссариев и дополнительной резекцией внутренних слоев склеры [4, 13].
В последующих работах было показано, что частота возникновения данного осложнения относительно небольшая и составляет около 2% [7, 10, 12, 14]. В литературе последних десятилетий имеются лишь единичные описания СО как осложнения после эвисцерации [15, 16]. Данный факт, по мнению авторов, связан не только с более совершенными технологиями проведения хирургических вмешательств, но и с использованием в послеоперационном периоде современных стероидных препаратов, которые с высокой эффективностью предупреждают развитие аутоиммунных реакций [12, 17].
Тем не менее, по данным литературы, риск развития СО после эвисцерации существует, но не превышает такового после других внутриглазных хирургических вмешательств, а также проникающих ранений глазного яблока [14, 16–18]. Таким образом, эвисцерация не исключает развития СО у пациентов, ранее перенесших внутриглазные операции и травмы. Следовательно, подход к выбору метода удаления глазного яблока непременно должен быть обоснованным и взвешенным.
Показания к удалению глазного яблока
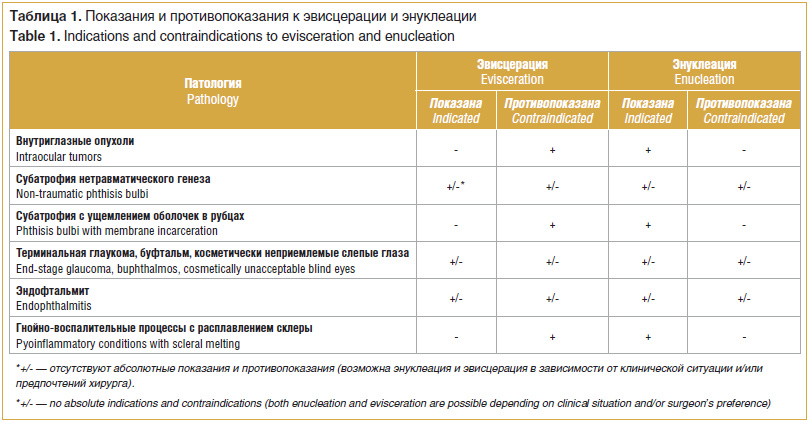
Согласно данным литературы основными показаниями для удаления глазного яблока являются злокачественные внутриглазные новообразования (ретинобластома, увеальная меланома и др.), не подлежащие органосохранному лечению, вялотекущий увеит на слепом субатрофичном глазу (травматический и нетравматический), терминальная болящая глаукома (первичная, вторичная, врожденная), буфтальм со стафиломами склеры, истончением роговицы и атрофией орбитальной клетчатки, тяжелый инфекционный процесс (эндофтальмит и панофтальмит), не поддающийся органосохранному лечению; травмы с размозжением оболочек и отсутствием перспектив органосохранного лечения; а также спокойные, но косметически неприемлемые глаза с деформированной глазной поверхностью, не позволяющей носить глазной косметический протез (ГКП) [1, 2].
Травмы органа зрения, а также их последствия (субатрофия, увеит травматической этиологии и пр.), по мнению ряда исследователей, являются одной из основных причин удаления глазного яблока (в среднем от 14,0 до 79,9% случаев) [2, 7, 19, 20]. Другие специалисты выдвигают на первую позицию внутриглазные опухоли (от 12,0 до 79,6% случаев) [21, 22]. Большинство авторов отмечают, что количество удалений глазного яблока по поводу терминальной болящей глаукомы в последнее время значительно снизилось. Согласно литературным данным в 1964–1992 гг. этот показатель составлял более 29,0%, в то время как в печатных работах, опубликованных после 1998 г., сообщалось о 3,5–6,0% таких случаев [2, 23–25]. Указанный факт, вероятно, связан с улучшением качества консервативного и хирургического лечения пациентов с глаукомой. Тяжелый инфекционный процесс, по данным различных исследователей, являлся причиной удаления глазного яблока в 1,0–8,1% случаев [22, 23].
Злокачественные новообразования
Анализ литературных источников показал, что в тех случаях, когда невозможно органосохранное лечение, злокачественные новообразования являются показанием к энуклеации и абсолютным противопоказанием к эвисцерации (табл. 1). Неоспоримым преимуществом энуклеации перед эвисцерацией является сведение к минимуму риска диссеминации опухолевого процесса [1, 7, 26]. По данным исследования W.A. Manschot, своевременно выполненная энуклеация при увеальной меланоме снижает смертность на 50–100% [27]. В свою очередь, после эвисцерации риск рецидива новообразований увеличивается [9, 11, 26]. Кроме того, удаление глаза методом энуклеации позволяет провести его детальное исследование с точной верификацией диагноза и распространенности опухолевого процесса в склеру и оболочки зрительного нерва. Следует отметить, что при выборе метода удаления глазного яблока чрезвычайно важна предоперационная диагностика. Так, в литературе имеются описания клинических случаев, когда в слепых глазах с непрозрачными средами развивался гнойно-воспалительный процесс, который расценивался как инфекционный эндофтальмит или панофтальмит, в связи с чем пациенту выполнялась эвисцерация. В последующем устанавливалось, что причиной данного гнойно-воспалительного процесса являлся некроз увеальной меланомы [28]. Несмотря на то, что количество нераспознанных на дооперационном этапе новообразований в последнее время снизилось благодаря развитию современных методов визуализации (ультразвуковое исследование, компьютерная и магнитно-резонанская томография), любое подозрение на внутриглазную опухоль при невозможности предоперационной дифференциальной диагностики является противопоказанием к эвисцерации [1, 26–28].
Травмы
Различные травматические повреждения глазного яблока, в частности свежие проникающие ранения, не подлежащие органосохранному лечению, несмотря на вероятную угрозу развития симпатической офтальмии, по мнению ряда зарубежных авторов, являются показанием для эвисцерации [25, 26]. Считается, что своевременное радикальное удаление глаза до начала антигенной сенсибилизации (в сроки до 2 нед. после травмы) исключает развитие СО [12, 29]. Другие исследователи при проникающих ранениях глазного яблока с целью профилактики СО рекомендуют проводить энуклеацию в ранние сроки, особенно в случаях множественных разрывов склеры, а также при отсроченном лечении последствий травмы с ущемлением оболочек в рубцах, когда не представляется возможным полностью удалить увеальную ткань методом эвисцерации [2, 4, 16]. Особого внимания заслуживают пациенты с повторными травматическими повреждениями на слепом глазу, поскольку это несет более высокий риск развития СО, чем при первичном поражении. В связи с этим в подобных случаях также показана энуклеация (табл. 1) [12, 16]. Существует мнение, что при выраженных эписклеральных рубцовых изменениях в результате многократных экстрасклеральных операций по поводу отслойки сетчатки (циркляж, эписклеральное пломбирование) могут возникать сложности при удалении глазного яблока, затрудняющие его «вылущивание». Поэтому методом выбора в этих случаях является эвисцерация [19]. Однако под циркляжной лентой и в области эписклеральной пломбы нередко наблюдается их протрузия в полость глаза в результате ишемического некроза склеры, сопровождающегося местным воспалительным процессом. В связи с этим ставится под сомнение возможность использования патологически измененной склеры для формирования ОДК после эвисцерации.
Субатрофия и вялотекущий увеит
При субатрофии и вялотекущем увеите без ущемления оболочек в рубцах склеры, включая нетравматический увеит, также нет однозначного подхода к выбору метода удаления глаза. По мнению большинства авторов, может применяться как эвисцерация, так и энуклеация (табл. 1) [13, 30]. Однако существуют исключения, в частности вялотекущий увеит с положительной реакцией к увеопигментной ткани по результатам иммунологического анализа. Это является показанием к энуклеации с последующим детальным морфологическим исследованием удаленного глаза с целью выяснения этиопатогенеза заболевания — в тех случаях, когда сделать это до операции не представляется возможным (например, при эндогенном увеите неясной этиологии с последующим развитием субатрофии). Провести такое исследование крайне важно в связи с возможностью развития подобного патологического процесса на парном глазу [11, 16].
Терминальная глаукома, буфтальм и косметически неприемлемые слепые глаза
Основной целью удаления глазного яблока в этих случаях является купирование болевого синдрома и/или косметическая реабилитация пациента, при этом выбор метода удаления глаза в указанных ситуациях определяется в основном предпочтениями хирурга (табл. 1) [30]. Купирование болевого синдрома, связанного с внутриглазной гипертензией, одинаково эффективно достигается при обоих методах удаления глазного яблока [11]. Однако, по мнению большинства авторов, эвисцерация в данных случаях является более предпочтительной ввиду меньшей травматичности и благодаря получению лучшего функционально-косметического результата [20, 25, 31].
Инфекционные заболевания
При тяжелых гнойно-воспалительных процессах, не поддающихся органосохранному лечению (гнойная язва роговицы с перфорацией или лизисом на слепых глазах, эндофтальмит, панофтальмит), большинство авторов отдают предпочтение эвисцерации, поскольку данное оперативное вмешательство проводится без пересечения зрительного нерва, что предупреждает распространение инфекции по периневральным пространствам в полость черепа и развитие тяжелых осложнений [2, 26, 31]. Таким образом, преимуществом эвисцерации перед энуклеацией в случаях инфекционно-воспалительных поражений глазного яблока является барьерная функция склеры в предотвращении распространения инфекции в ткани орбиты и полость черепа при условии ее сохранности. Однако в ретроспективном исследовании S.I. Afranetal у 165 пациентов с эндофтальмитом, подвергшихся энуклеации, не было зарегистрировано ни одного случая менингита благодаря проводимой интенсивной антибиотикотерапии, что свидетельствует о безопасности энуклеации при данной патологии [32]. Тем не менее окончательный выбор того или иного метода в случаях инфекционно-воспалительных процессов предполагает индивидуальный подход в каждой клинической ситуации, с учетом всех особенностей патологического процесса. Например, при гнойном расплавлении оболочек (склеромаляция или склеральный абсцесс) единственным возможным методом удаления глаза остается энуклеация, в то время как эвисцерация более целесообразна при гнойной язве роговицы и эндофтальмите (табл. 1) [2, 33]. Очевидно, что характер патологического процесса является решающим в выборе метода удаления глазного яблока.
Особенностью хирургического лечения пациентов с инфекционными заболеваниями является двухэтапная реабилитация. На первом этапе удаляют глазное яблоко, и только на втором этапе, в отсроченном порядке, когда купируются все гнойно-воспалительные процессы, выполняют формирование ОДК с имплантацией ОИ [2, 4]. Любая имплантация инородного материала или аутотрансплантата собственных тканей требует особых условий стерильности.
Формирование опорно-двигательной культи и орбитальные имплантаты
Согласно современным требованиям для формирования ОДК после удаления глаза и для получения максимального функционально-эстетического результата, а также для профилактики развития анофтальмического синдрома необходимо эндопротезирование [2, 4, 5, 19]. Для этого предложено множество различных по свойствам материалов и конструкции ОИ:
оформленные и неоформленные аутотрансплантаты (жир, хрящ, дерматожировые или фасциальные лоскуты и т. д.) [34];
аллотрансплантаты (реберный кадаверный хрящ, кость и т. д.) [35–37];
обернутые и необернутые имплантаты из природного или синтетического гидроксиапатита и керамические имплантаты [38, 39];
полимерные имплантаты (полиэтиленовые, политетрафторэтиленовые, гидрогелевые, силиконовые и др.) [40, 41];
металлические имплантаты (никелид титана
и др.) [42];
неоформленные синтетические (углеродный войлок, коллагеновая гемостатическая губка и др.) [1, 43].
При этом большинство из указанных ОИ оптимальным образом адаптированы для имплантации в полость склеры после эвисцерации и выполняют функцию наполнителя, замещая утраченный объем [43]. Более высокие требования предъявляются к ОИ для формирования постэнуклеационной ОДК. В этих случаях должен использоваться ОИ со стабильной формой и конструкцией, позволяющей надежно фиксировать его к экстраокулярным мышцам и орбитальным тканям, а структура его поверхности не должна травмировать прилежащие к нему ткани [44]. Следует отметить, что крайне важна и возможность дозированного прорастания соединительной ткани в структуру ОИ, что обеспечивает надежную фиксацию к орбитальным тканям и не приводит к его «замуровыванию» и снижению подвижности ОДК в отдаленном послеоперационном периоде, которые наблюдаются при глубоком врастании и тотальном прорастании соединительной ткани [2, 9, 45]. Кроме того, по мнению ряда авторов, более физиологичным и эффективным при формировании постэнуклеационной ОДК является подшивание мышц непосредственно к имплантату, поскольку это обеспечивает прямой контакт и передачу движений с экстраокулярных мышц на ОИ, что гарантирует лучшую подвижность ОДК [9, 19, 44]. В то время как при сшивании мышц над имплантатом подвижность осуществляется лишь за счет движения окружающих мышцы тканей и сокращения конъюнктивальных сводов [44].
Таким образом, для обеспечения адекватной подвижности и стабильного положения формируемой постэнуклеационной ОДК необходим интегрируемый к орбитальным тканям ОИ. Однако конструкция большинства ОИ не позволяет надежно фиксировать его к орбитальным тканям и экстраокулярным мышцам. По данным литературы, это сопряжено с неудовлетворительными функционально-косметическими результатами и возникновением различных осложнений в послеоперационном периоде [44].
Осложнения
Возможные осложнения после удаления глаза встречаются в раннем и позднем послеоперационном периоде и могут быть связаны как непосредственно с самой операцией по удалению глаза, так и с формированием ОДК.
Осложнения раннего послеоперационного периода (1–2 нед.), такие как инфекционные и геморрагические, неспецифичны, связаны непосредственно с оперативным вмешательством и, как правило, являются общими для эвисцерации и энуклеации [7].
Инфекционные осложнения в раннем послеоперационном периоде наблюдаются редко, что связано с современными условиями проведения операций (стерильность в операционной, соответствующая обработка инструментов и имплантатов), а также с тщательным отбором пациентов [9, 46]. Кроме того, местная и системная антибиотикотерапия с использованием современных антибактериальных препаратов до, во время и после операции в течение 7–10 дней минимизирует риск инфекционных осложнений, возникновение которых в отдельных случаях может потребовать повторного хирургического вмешательства (ревизию операционной раны и удаление ОИ) [3, 46].
Геморрагические осложнения (кровотечение или гематома) после эвисцерации или энуклеации зачастую являются локальными и, как правило, не представляют сложностей для купирования. Для профилактики данных осложнений на этапе предоперационной подготовки следует отменить антикоагулянты, если пациент их принимает, по согласованию с врачом-специалистом. Интраоперационно с целью гемостаза проводится тампонада полости салфетками, гемостатической губкой или электрокоагуляция кровоточащих сосудов. В послеоперационном периоде применяется временная блефарорафия и компрессионная повязка в течение нескольких дней [47, 48]. Данные мероприятия, как правило, позволяют минимизировать геморрагические осложнения. Однако использование ОИ с грубой травмирующей поверхностью для формирования ОДК провоцирует выраженные геморрагические осложнения и впоследствии является причиной обнажения ОИ.
Обнажение с последующим отторжением и выпадением (экструзией) ОИ составляет отдельную группу осложнений, которые могут иметь место в раннем и позднем послеоперационном периоде [1]. Среди причин возникновения указанных осложнений выделяют расхождение швов, неправильно выбранную технику имплантации, использование не соответствующего по размеру, конструкции, физико-химическим свойствам и биосовместимости ОИ, что приводит к развитию реакции отторжения ОИ, экзогенному или эндогенному инфицированию в послеоперационном периоде [4, 7, 40, 43]. Обнажение ОИ после эвисцерации встречается значительно реже, поскольку толщина покровных тканей над ОИ больше и, по данным различных авторов, составляет от 3 до 20% [4, 7, 20]. После энуклеации данное осложнение встречается чаще (от 8,2 до 84%), что, как правило, связано с типом, объемом и характеристиками материала, применяемого для изготовления ОИ, а также с нарушением техники имплантации и наложения швов [21, 49]. Кроме того, наибольший риск обнажения (от 20 до 100%) отмечен при использовании ОИ с шероховатой травмирующей поверхностью, особенно после энуклеации (необернутая биокерамика и гидроксиапатит) [20, 38, 39].
В позднем послеоперационном периоде (свыше 3 мес.) могут иметь место такие осложнения, как деформация конъюнктивальных сводов и век (конъюнктивальные кисты, рубцовые контрактуры, птоз века, эктропион, лагофтальм и др.), а также изменение положения и формы ОДК (западение, опущение, недостаточная подвижность). Указанные осложнения встречаются как после энуклеации, так и после эвисцерации и обычно связаны с методикой операции, выбором не соответствующего по размеру и конструкции ОИ, а также длительным ношением неподходящего ГКП [20, 21, 47]. Кроме того, причиной развития данных осложнений является прогрессирующая атрофия орбитальной клетчатки, возникающая вследствие первичной травмы, буфтальма или самой операции по удалению глазного яблока. При этом окончательный косметический результат зависит от объема замещаемой ткани, стабильности ОДК, глубины сводов, функциональной сохранности век и подвижности ГКП [19].
Считается, что косметический и функциональный результат операции определяется амплитудой движения ГКП [19]. Однако подвижность ГКП всегда уступает моторике здорового глаза и подвижности сформированной ОДК в связи с тем, что амплитуда движений ГКП ограничивается конъюнктивальными сводами [37]. Известно, что объем движений здорового глаза по сумме 4 главных направлений достигает 180–200°. Для того чтобы протез не казался неподвижным, его суммарная подвижность должна быть не менее половины от таковой парного глаза, что составляет около 90–100° [5]. Таким образом, высокая подвижность ОДК не является определяющим критерием оптимального функционального и эстетического результата. Эффективность глазного протезирования определяет соотношение подвижности ГКП и подвижности ОДК. Для количественной оценки функционально-косметического результата операции был предложен коэффициент эффективности глазного протезирования (КЭГП), который представляет собой соотношение подвижности ГКП и подвижности ОДК, выраженное в процентах [50]:
КЭГП = (подвижность ГКП / подвижность ОДК) × 100%.
По данным И.А. Филатовой (2009), средняя суммарная подвижность ОДК варьировала от 69,9±8,9° при простой энуклеации до 149,8±3,2° при эвисцерации. При этом суммарная подвижность ГКП составляла от 59,6±7,8 до 93,8±2,1° соответственно. Таким образом, КЭГП составил 85,2% и 62,6% соответственно. При этом данный показатель был значительно больше при более низкой подвижности ОДК и существенно ниже при более высокой подвижности ОДК [1]. Из этого следует, что высокая подвижность ОДК не гарантирует высокую подвижность ГКП.
Заключение
Проведенный анализ литературы позволил систематизировать показания и противопоказания к энуклеации и эвисцерации.
Абсолютными противопоказаниями к эвисцерации являются: злокачественные внутриглазные новообразования, требующие удаления глазного яблока, подозрение на внутриглазную опухоль, свежие травмы глаза с множественными разрывами склеры и последствия травм с ущемлением оболочек в рубцах, посттравматический вялотекущий увеит с угрозой развития симпатической офтальмии на парном глазу. Методом выбора в этих случаях является энуклеация, обеспечивающая минимальный риск диссеминации опухолевого процесса и развития симпатической офтальмии на парном глазу, а также возможность детального морфологического исследования удаленного глазного яблока.
При таких состояниях, как терминальная болящая глаукома, субатрофия, вялотекущей увеит (без ущемления оболочек травматического и нетравматического генеза), тяжелые гнойно-воспалительные заболевания (гнойная язва роговицы с перфорацией или лизисом на слепых глазах, эндофтальмит, панофтальмит), при спокойных, но косметически неприемлемых глазах, после перенесенных травм или заболеваний может выполняться как эвисцерация, так и энуклеация, и выбор метода зависит от конкретной клинической ситуации, а также предпочтений хирурга.
С учетом более высокого риска послеоперационных осложнений, связанных с обнажением ОИ, при выборе энуклеации в качестве способа удаления глаза возникает необходимость в более тщательном выборе адекватного по размеру, конструкции, свойствам поверхности и биосовместимости материала ОИ.
Сведения об авторах:
1Гущина Марина Борисовна — к.м.н., научный сотрудник отдела разработки высокотехнологичных методов реконструктивной челюстно-лицевой хирургии, ORCID iD 0000-0003-1134-8064;
2Южакова Наталья Сергеевна — аспирант кафедры глазных болезней, врач-офтальмолог, ORCID iD 0000-0002-5361-0393;
2Гаврилова Наталья Александровна — д.м.н., профессор, заведующая кафедрой глазных болезней, ORCID iD 0000-0003-0368-296X;
3Кондратенко Татьяна Сергеевна — врач-офтальмолог, ORCID iD 0000-0002-6096-2215.
1ФГБУ «ЦНИИС и ЧЛХ» Минздрава России. 119991, Россия, Москва, ул. Тимура Фрунзе, д. 16.
2ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России. 127473, Россия, Москва, ул. Делегатская, д. 20, стр.1.
3Клиника Голдберг Кельхайм. 3, Траубенвег, Кельхайм, 93309, Германия.
Контактная информация: Южакова Наталья Сергеевна, e-mail: natalie.timohina@gmail.com. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 24.09.2019.
About the authors:
1Marina B. Gushchina — MD, PhD, Researcher of the Division of the Development of High-tech Methods of Reconstructive Maxillofacial Surgery, ORCID iD 0000-0003-1134-8064;
2Natalia S. Yuzhakova — MD, ophthalmologist, postgraduate of the Department of Eye Diseases, ORCID iD 0000-0002-5361-0393;
2Natalia A. Gavrilova — MD, PhD, Professor, Head of the Department of Eye Diseases, ORCID iD 0000-0003-0368-296X;
1Tatiana S. Kondratenko — MD, ophthalmologist, ORCID iD 0000-0002-6096-2215.
1Central Research Institute of Dental and Maxillofacial Surgery. 16, Timur Frunze str., Moscow, 119991, Russian Federation.
2A.I. Evdokimov Moscow University of Medicine and Dentistry. 20/1, Delegatskaya str., Moscow, 127473, Russian Federation.
3Goldberg-Klinik Kelheim GmbH. 3, Traubenweg, Kelheim, 93309, Germany.
Contact information: Natalia S. Yuzhakova, e-mail: natalie.timohina@gmail.com. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 24.09.2019.
материал rmj.ru
