Стратегия профилактики папилломавирусной инфекции и ее проявлений в практике дерматовенеролога
Содержание статьи
Актуальность
Согласно официальной информации ВОЗ ежегодно 357 млн человек в возрасте 15–49 лет заболевают 4 излечимыми инфекциями, передаваемыми половым путем (ИППП): Chlamydia trachomatis (131 млн), Neisseria gonorrhoeae (78 млн), Treponema pallidum (6 млн) или Trichomonas vaginalis (142 млн). По оценкам ВОЗ, аналогичную высокую распространенность имеют ИППП вирусного происхождения: вирус простого герпеса 2 типа (ВПГ-2) (417 млн человек), вирус папилломы человека (ВПЧ) (291 млн женщин) [1]. Распространенность ИППП варьирует в зависимости от региона и пола. Эти эпидемии значимо влияют на здоровье и жизнь детей, подростков и взрослого населения во всех странах мира. ВПЧ служит причиной возникновения остроконечных кондилом, а некоторые подтипы ассоциируются с развитием рака шейки матки (РШМ) у женщин [2]. ВПЧ ежегодно приводит к 530 тыс. случаев цервикального рака и 264 тыс. случаев смерти, вызванных этим онкологическим заболеванием [1]. Заболеваемость россиян аногенитальными бородавками (АБ) в 2018 г. составила 18,8 случая на 100 тыс. населения. Однако данный показатель не отражает реального уровня заболеваемости из-за отсутствия всеобъемлющей регистрации новых случаев появления АБ [3, 4].
Приоритетными и наиболее перспективными направлениями для снижения заболеваемости ИППП во всем мире до 2021 г. ВОЗ назвала 3 инфекции:
N. gonorrhoeae — для снижения и предупреждения растущего риска возникновения неизлечимых форм этого заболевания, а также риска коинфицирования другими ИППП, включая C. trachomatis;
T. pallidum — для устранения врожденного сифилиса за счет расширения скрининга и лечения всех беременных женщин и борьбы с сифилисом в группах риска;
ВПЧ — для предупреждения РШМ и остроконечных кондилом, уделяя особое внимание вакцинации.
Максимальное внимание, по мнению экспертов ВОЗ, должно быть уделено особым группам населения, подверженным риску заражения ИППП. К этим группам ВОЗ относит людей с большим количеством сексуальных партнеров, таких как работники секс-индустрии и их клиенты, гомосексуалисты, больных ИППП или ВИЧ-инфекцей. Эти категории совпадают с ключевыми группами риска по ВИЧ-инфекции [5–8]. Кроме того, к особенно уязвимым к воздействию ИППП относятся следующие категории: молодые люди и подростки, женщины, мобильные группы населения, бездомные дети и молодые люди, заключенные, употребляющие наркотики, оказавшиеся в ситуации военных конфликтов и массовых беспорядков [9, 10].
Аногенитальные бородавки: определение и классификация
Аногенитальные венерические бородавки (А63.0) — заболевание, вызываемое ВПЧ и характеризующееся экзофитными и эндофитными разрастаниями на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области. Как известно, ВПЧ относится к роду Papillomavirus семейства Papоvaviridae. ВПЧ является высокотканеспецифичным вирусом, поражающим клетки эпителия кожи и слизистых оболочек. В настоящее время обнаружено и описано более 190 типов ВПЧ. Наиболее важной представляется их классификация на группы высокого и низкого онкогенного риска — в зависимости от потенциала способствовать возникновению раковых заболеваний. Международное агентство по изучению рака (International Agency for Research on Cancer, IARC) выделяет 12 типов ВПЧ высокого онкогенного риска (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59), которые могут потенцировать развитие рака и предраковых поражений различной локализации: шейки матки, вульвы, влагалища, анального канала, пениса, шеи, гортани, ротовой полости. ВПЧ 34 типов из всех описанных на данный момент способны вызывать заболевания в аногенитальной области. АБ являются наиболее распространенным клиническим проявлением папилломавирусной инфекции (ПВИ). Обращает на себя внимание тот факт, что до 90% всех случаев АБ у мужчин и женщин ассоциировано с 6 и 11 типами ВПЧ. Среднее время между инфицированием ВПЧ и развитием АБ составляет 11–12 мес. у мужчин и 5–6 мес. у женщин.
Установлено, что наиболее подверженными ПВИ являются молодые люди, имеющие большое число половых партнеров. Инфицирование у взрослых лиц происходит при половых контактах, у детей отмечают следующие пути передачи: трансплацентарный (встречается редко), перинатальный, половой, контактно-бытовой (остается недостаточно изученным).
Клинические формы АБ:
остроконечные кондиломы;
бородавки в виде папул;
поражения в виде пятен;
внутриэпителиальная неоплазия;
бовеноидный папулез и болезнь Боуэна;
гигантская кондилома Бушке — Левенштейна.
Диагностика и лечение аногенитальных бородавок
В установлении диагноза АБ ведущую роль играют клинические проявления заболевания [11–16]. Дополнительно может быть выполнена проба с 5% раствором уксусной кислоты, который позволяет лучше визуализировать АБ за счет сохранения ими серовато-белой окраски и усиления сосудистого рисунка.
Остроконечные кондиломы выглядят как мелкие новообразования на неизмененном основании (тонкой нити или короткой ножке), телесного или красного цвета, при мацерации становящиеся снежно-белыми. АБ бывают плоскими или экзофитными, различного размера, реже встречаются бородавчатые, нитевидные или висячие формы (например, кондиломы в области полового члена).
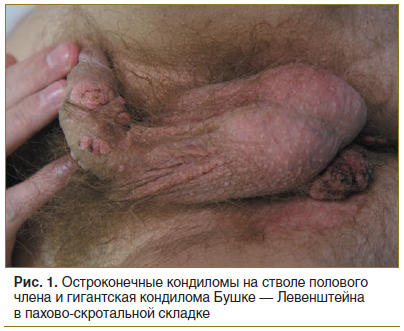
АБ чаще всего образуются в местах, которые подвергаются травмированию при половых контактах: у мужчин — на уздечке, венечной борозде, головке и крайней плоти полового члена, реже — на стволе полового члена и мошонке, где нередко бывают множественными (рис. 1). Экзофитные кондиломы иногда поражают уретру (изолированно или в сочетании с экстрауретральными кондиломами). При поражении мочеиспускательного канала может возникать клиническая картина хронического уретрита, иногда сопровождающаяся кровоточивостью.
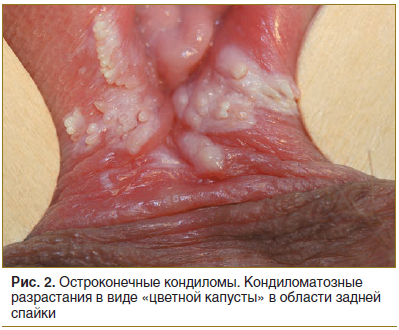
У женщин остроконечные кондиломы локализуются на наружных половых органах (рис. 2.), в мочеиспускательном канале, влагалище, на шейке матки, примерно в 20% случаев — вокруг анального отверстия и в области промежности. Нередко они локализуются только на губках уретры (внутренней ее стенке), что можно ошибочно принять за проявления хронического уретрита. В области сводов влагалищной части матки АБ возникают преимущественно у беременных женщин. Экзофитные кондиломы на шейке матки наблюдаются у 6% женщин с АБ, при этом они могут сочетаться с поражением вульвы [11, 12, 17].
Остроконечные кондиломы, находящиеся в области ануса и прямой кишки, вызваны преимущественно ВПЧ 6 типа и появляются при гениторектальных половых контактах. В 50% случаев у мужчин с остроконечными кондиломами в области ануса они также имеются на слизистой прямой кишки, особенно у гомосексуалистов.
При беременности, ВИЧ-инфекции, гемобластозах и приеме лекарств с иммуносупрессивным действием АБ могут достигать гигантских размеров. Это, в свою очередь, ведет к значительному разрушению подлежащих тканей. Они не малигнизируются, но могут затруднять роды, послужить причиной сепсиса и даже смерти пациентки.
Гигантские карциномоподобные кондиломы Бушке — Левенштейна представляют собой злокачественную опухоль и развиваются из длительно персистирующих остроконечных кондилом. Такие кондиломы преимущественно характерны для мужчин, типичная их локализация — на половом члене и около заднего прохода [3, 4, 11, 12, 18].
К признакам малигнизации остроконечных кондилом относятся: быстрое увеличение в размерах (периферический рост), уплотнение, появление кровянистых выделений и болезненности.
На основании множества клинических, цитологических и гистологических исследований доказано, что ВПЧ 16 и 18 типов могут вызывать дисплазии или интраэпидермальный РШМ. ВИЧ способствует реактивации и экспрессии ВПЧ, а при локализации АБ в области шейки матки или ануса — трансформации остроконечных кондилом в рак.
Верификация диагноза осуществляется с помощью лабораторных исследований: молекулярно-биологические методы — для идентификации генотипа ВПЧ, определения степени вирусной нагрузки и прогнозирования течения заболевания; цитологические и морфологические исследования — для исключения онкологической патологии.
В связи с применением в терапии АБ деструктивных методов дополнительно проводится серологическое исследование на сифилис, ВИЧ, гепатиты В и С. Женщинам, инфицированным ВИЧ, каждые 6–12 мес. необходимо проводить кольпоскопию, а мужчинам — ректоскопию для исключения видимых проявлений рака. Могут также использоваться тесты с применением гибридизации нуклеиновых кислот (дот-блот, Саузерн-блот, гибридизация in situ и полимеразная цепная реакция). Эти тесты специфичны для инфекции ВПЧ, они позволяют осуществить типирование ВПЧ и полезны при определении онкогенных типов вируса.
Дифференциальная диагностика АБ [3]:
Плоские или папулезные элементы сыпи:
остроконечные кондиломы;
бовеноидный папулез;
гиперплазия сальных желез;
жемчужные папулы полового члена;
плоский лишай;
склеротичекий лихен;
ангиокератомы Фордайса;
эритроплазия Кейра;
экстрамаммарная болезнь Педжета;
широкие кондиломы вторичного сифилиса.
Узловатые элементы сыпи:
невусы;
себорейный кератоз;
ангиокератома;
папиллома;
плоскоклеточный рак;
амеланотическая меланома.
Дифференциальная диагностика проводится с сифилисом и заболеваниями кожи, такими как контагиозный моллюск, фиброэпителиальная папиллома, себорейный кератоз и др. У мужчин следует дифференцировать АБ с «папулезным ожерельем» полового члена, которое выглядит как 1–3 ряда отдельных, не сливающихся папул размером 1–2 мм, располагающихся по окружности венца головки полового члена и/или симметрично около уздечки крайней плоти. У женщин с АБ следует проводить дифференциальную диагностику с микропапилломатозом вульвы — физиологическим вариантом, представленным правильной формы несливающимися папулами, располагающимися симметрично на внутренней поверхности малых половых губ и в области преддверия влагалища. У здоровых лиц сальные железы в области крайней плоти и вульвы также нередко выглядят как отдельные или множественные папулы серовато-желтого цвета на внутренней поверхности крайней плоти и малых половых губах.
Тактика лечения АБ направлена на деструкцию элементов и купирование клинических проявлений заболевания. Вне зависимости от применяемого метода деструкции АБ у 20–30% пациентов могут возникнуть новые поражения на коже и/или слизистых оболочках аногенитальной области [3, 4, 11].
Вакцинопрофилактика
Наиболее эффективной и безопасной мерой первичной профилактики АБ и рака аногенитальной области является вакцинация против ВПЧ. В России разрешены к применению 2 вакцины: двухвалентная, содержащая антигены ВПЧ 16 и 18 типов, и четырехвалентная, содержащая антигены ВПЧ 6, 11, 16 и 18 типов. Эти вакцины изготовлены с использованием рекомбинантной технологии и содержат очищенные капсидные белки L1, которые путем самосборки образуют ВПЧ-типоспецифические пустые оболочки или вирусоподобные частицы. Вакцинацию рекомендуется осуществлять до начала половой жизни. Двухвалентная вакцина используется для профилактики рака и предраковых поражений шейки матки, вульвы, влагалища у женщин в возрасте 9–45 лет. Четырехвалентная вакцина используется для профилактики рака и предраковых поражений шейки матки, вульвы, влагалища, рака анального канала и АБ у женщин, а также для профилактики рака анального канала и АБ у мужчин в возрасте 9–26 лет. Действие вакцины — исключительно профилактическое, без лечебного эффекта.
Рекомендуемый курс вакцинации состоит из 3 доз и проводится по схеме (0–2—6 мес.):
первая доза — в назначенный день;
вторая доза — через 2 мес. после первой;
третья доза — через 6 мес. после первой.
Допустима вакцинация по ускоренной схеме, при которой вторая доза вводится через 1 мес. после первой, а третья — через 3 мес. после второй. Курс вакцинации считается завершенным даже при нарушении интервала между введениями, если 3 прививки проведены в течение 1 года.
Альтернативная 2-дозовая схема вакцинации (0–6 мес.) допускается у лиц в возрасте 9–13 лет. При этом в случае введения второй дозы ранее, чем через 6 мес. после первой дозы, всегда необходимо вводить третью дозу.
Полный курс вакцинации приводит к образованию специфических антител к четырем типам ВПЧ — 6, 11, 16 и 18 — более чем у 98% вакцинируемых [19].
Исследования по эффективности четырехвалентной вакцины продемонстрировали, что среди лиц, не инфицированных ВПЧ, четырехвалентная вакцина обеспечивает почти 100% защиту от АБ, ассоциированных с ВПЧ 6 и 11 типов, и около 83% в отношении всех АБ [20].
С момента лицензирования в 2006 г. в Австралии, странах Северной Америки, Европы установлено снижение случаев АБ (до 90%), а также ВПЧ-инфекции, ассоциированной с 6, 11, 16, 18 типами (до 90%), цервикальных интраэпителиальных неоплазий легкой степени тяжести (до 45%) и гистологически подтвержденных цервикальных интраэпителиальных неоплазий высокой степени тяжести (до 85%) [16].
Распространенность ПВИ, ассоциированной с ВПЧ 16, 18 типов, в Австралии сократилась на 75–80% среди женщин младше 25 лет в вакцинальную эру в сравнении с довакцинальным периодом, что отмечается и в США среди когорты подростков (62–88%). Среди женщин 20–29 лет в США также отмечено выраженное снижение распространенности ПВИ, ассоциированной с ВПЧ 16 и 18 типов, на 26–56% [21].
В странах с охватом вакцинацией не менее 50% женской популяции показатель распространенности ВПЧ-инфекции, ассоциированной с 16 и 18 типами, в поствакцинальный период в сравнении с довакцинальным достоверно снизился на 68%, частота регистрации АБ достоверно уменьшилась на 61% в когорте девочек 13–19 лет. В указанной возрастной группе также было зарегистрировано достоверное снижение частоты выявления ВПЧ 31, 33 и 45 типов, что указывает на наличие перекрестной защиты. На наличие эффекта популяционного иммунитета указывает и достоверное снижение количества случаев АБ в когортах мальчиков моложе 20 лет и женщин 20–39 лет.
В странах с охватом вакцинацией менее 50% женской популяции достоверное снижение показателя ВПЧ-инфекции, ассоциированной с 16 и 18 типами, и АБ установлено в когорте девочек моложе 20 лет, при этом не отмечается формирование эффекта популяционного иммунитета или перекрестной защиты [22].
В России к 2017 г. было реализовано более 30 региональных программ вакцинации против ВПЧ. Пилотные программы были реализованы в Московской области, Санкт-Петербурге, Ханты-Мансийском автономном округе (ХМАО), Якутске, Новосибирске, Смоленской области и других регионах [23–25].
В Московской области по результатам региональной программы (2008–2015 гг.) зарегистрировано снижение заболеваемости АБ у девочек в 3 раза [26]. Региональная программа вакцинации девочек-подростков против ВПЧ в ХМАО (г. Сургут) стартовала в 2009 г. в виде двух вакцинальных кампаний: в 2008–2009 гг. и в 2014 г. (вакцинировано 4936 человек). Анализ заболеваемости ВПЧ-ассоциированными заболеваниями в ХМАО показал, что в 2013–2014 гг. снизилась частота выявляемости АБ у девочек-подростков как по результатам профилактических осмотров, так и по обращаемости в кабинеты детских гинекологов. Именно в этот период в 4-ю возрастную категорию 15–17 лет вступили девочки, привитые от ВПЧ в 2008–2009 гг. [26].
Заключение
Стратегия профилактики ПВИ и АБ как одного из наиболее распространенных ее проявлений включает в себя ряд мер, среди которых ключевой должна стать вакцинация против ВПЧ как возбудителя аногенитальных кондилом. Результаты программ вакцинации против ВПЧ во всем мире уже показали значимый вклад в снижение распространенности ПВИ и таких ее проявлений, как АБ и другие ВПЧ-ассоциированные заболевания у мужчин и женщин. Это позволило медицинскому сообществу разных стран, в т. ч. России, рекомендовать вакцинацию против ВПЧ в качестве высокоэффективной меры по контролю за ПВИ и ее последствиями.
Информация с rmj.ru