Цель исследования: оценка эффективности антиконвульсанта прегабалина в терапии хронического болевого синдрома смешанного характера у больных ОА коленных суставов.
Материал и методы: в исследовании приняли участие 60 пациенток с ОА коленных суставов. Средний возраст — 59,82±4,46 года. Пациентки были разделены на 2 группы по 30 человек. Группы были сформированы случайным образом: группа I получала терапию НПВП + прегабалин, группа II — только монотерапию НПВП. Была выполнена оценка клинико-неврологического статуса, функционального индекса WOMAC, интенсивности боли при движении, диагностика боли по опросникам DN4 и Pain DETECT, оценка эмоционально-аффективной сферы по опроснику HADS, оценка интенсивности боли по визуальной аналоговой шкале (ВАШ) в покое, оценка качества жизни по опроснику EQ-5D.
Результаты исследования: клиническое неврологическое исследование не выявило у пациенток патологии периферической или центральной нервной системы, способной объяснить возникновение нейропатической боли. В связи с этим наличие «нейропатических» дескрипторов боли, выявленных с помощью опросника DN4, было расценено как ЦС. Исследование терапии ОА со смешанным механизмом боли (воспалительная + ЦС) показало более выраженный и длительный эффект терапии, направленной на оба механизма, нежели эффект противовоспалительной монотерапии. В группе, получавшей прегабалин и НПВП, отмечено стабильное и достоверно большее снижение интенсивности боли по ВАШ и более выраженное изменение функциональной активности по тесту WOMAC, чем в группе, получавшей монотерапию НПВП.
Заключение: исследование подтверждает необходимость определения признаков ЦС у пациентов с ОА и проведения комплексной механизм-направленной терапии, включающей НПВП и препараты центрального действия.
Ключевые слова: остеоартрит, центральная сенситизация, НПВП, прегабалин, хронический болевой синдром.
Для цитирования: Филатова Е.С., Каратеев А.Е., Филатова Е.Г. Механизм-направленная терапия боли при остеоартрите // РМЖ. 2018. №12(II). С. 82-86
E.S. Filatova1, A.E. Karateev1, E.G. Filatova2
1 Nasonova Research Institute of Rheumatology, Moscow
2 Sechenov University, Moscow
About 30% of patients with osteoarthritis (OA) have a mixed nature of pain: inflammatory pain combined with central sensitization (CS). Pain in CS is determined by the ineffectiveness of therapy with nonsteroidal anti-inflammatory drugs (NSAIDs), the presence of neuropathic descriptors, the absence of the somatosensory nervous system impairment and clinically significant depression or anxiety, as well as the effectiveness of using drugs with the central mode of action (antiepileptic agents).
Aim: evaluation of the effectiveness of the antiepileptic agent pregabalin in the treatment of chronic pain syndrome of a mixed nature in patients with OA of the knee.
Patients and Methods: 60 patients with OA of the knee were involved in the study. The median age was 59.82±4.46 years. The patients were divided into two groups of 30 people. Groups were randomly formed. Group I received NSAIDs + pregabalin therapy and group II only NSAIDs monotherapy. Clinical neurological status, functional index WOMAC, pain intensity during movement, pain diagnosis (DN4 questionnaire and Pain DETECT), emotional-affective sphere assessment (HADS questionnaire), pain intensity assessment on a visual analogue scale (VAS) at rest, quality of life assessment (questionnaire EQ-5D).
Results: the clinical neurological study did not reveal a pathology of the peripheral or central nervous system capable of explaining the occurrence of neuropathic pain in the patients. In this regard, the presence of neuropathic pain descriptors, detected using DN4, was regarded as a CS. A study of the treatment of patients with OA with a mixed mechanism of pain (inflammatory + CS) showed a more pronounced and long-lasting effect of therapy, aimed at both mechanisms compared with anti-inflammatory monotherapy. In the group receiving pregabalin and NSAIDs, a stable and significantly greater decrease in the intensity of pain on VAS and a more pronounced change in the functional activity of the WOMAC test were observed compared with NSAIDs monotherapy.
Conclusion: the study confirms the need to determine the signs of CS in patients with OA and conduct in this subgroup a complex mechanism-directed therapy, including NSAIDs and drugs with the central mode of action.
Key words: osteoarthritis, central sensitization, NSAIDs, pregabalin, chronic pain syndrome.
For citation: Filatova E.S., Karateev A.E., Filatova E.G. Mechanism-directed therapy for pain in osteoarthritis // RMJ. 2018. № 12(II). P. 82–86.
Статья посвящена проблеме механизм-направленной терапии боли при остеоартрите. По результатам представленного исследования показана необходимость определения признаков центральной сенситизации у пациентов с остеоартритом и проведения комплексной механизм-направленной терапии, включающей НПВП и препараты центрального действия.
Содержание статьи
Введение
Остеоартрит (ОА) — самая частая форма артрита, которым болеет все большее число стареющего населения планеты. Заболевание поражает, как правило, наиболее крупные суставы: тазобедренный, коленный, а также мелкие периферические, включая суставы рук [1]. ОА является широко распространенным заболеванием и затрагивает как минимум 50% людей старше 65 лет, у более молодых ОА развивается чаще всего после травмы сустава. По оценкам последнего обновления «Глобального бремени болезней» 2013 г., почти 242 млн человек на земле живут с ОА тазобедренного и/или коленного сустава [2]. Эта цифра будет только увеличиваться вслед за ростом старения и распространением ожирения в популяции. С 1990 по 2013 г. ОА показал рост на 75%. Это третье заболевание, связанное с инвалидностью, распространенность которого растет, после сахарного диабета (прирост 135%) и деменции (прирост 84%) [3]. В США прогнозируется, что к 2030 г. у 67 млн взрослых людей будет поставлен диагноз «артрит», тогда как в 2010–2012 гг. среди взрослого населения таких больных было 52,5 млн [4].
Боль, обусловленная тяжестью ОА, и инвалидизация в связи с заболеванием, приводящая к нарушению подвижности, являются значимыми предикторами риска смерти [5].
В настоящее время не существует средств терапии, модифицирующих ОА. При лечении этого заболевания используют физические методы, хондропротекторы, обезболивающие средства и эндопротезирование сустава [6]. Несмотря на лечение, большинство пациентов продолжают испытывать боль. Это заставляет более углубленно изучать механизмы боли при ОА.
Исследования последних лет показали, что наряду с хорошо изученными воспалительными механизмами боли у части пациентов с ОА выявляются признаки центральной сенситизации (ЦС), т. е. боль носит смешанный характер, что необходимо учитывать для ее более эффективной терапии.
Нейровизуализационные исследования показывают при ОА воспаление в суставе и окружающих тканях: костях, связках, сухожилиях. Ультразвуковое исследование и магнитно-резонансная томография (МРТ) демонстрируют синовит и отек костного мозга. В одном из крупнейших исследований были найдены поражения костного мозга (BMLs) у 272 (77,5%) из 351 человека с болезненными коленями по сравнению с 15 (30%) из 50 без боли в колене (p
Обострение синовита и выпоты также ассоциированы с повышенным риском частых и более сильных болей [8]. Гистопатологический скрининг синовита в синовиуме, полученный у пациентов с ОА при тотальном эндопротезировании коленного сустава, показал достоверную корреляцию между синовитом и интенсивностью боли [9]. Подробная информация об отношениях между болью, дегенеративными и воспалительными изменениями при ОА была представлена в недавнем обзоре [10]. Отношение шансов выраженности боли и синовита составляет 9,2 в отличие от такового у пациентов без синовита [11]. Однако наряду с этим подсчитано, что до 40% больных с наличием рентгенологических (структурных) изменений при ОА не испытывают боли [12].
Различные провоспалительные медиаторы вовлечены в процесс повреждения сустава, включают фактор роста нерва (NGF), оксид азота (NO) и простаноиды [13, 14]. Воспалительные медиаторы являются причиной локального повреждения тканей в области сустава и активируют периферические ноцицепторы. Снижается порог их возбуждения, активируются «молчащие» ноцицепторы, возникает гипералгезия в области поврежденного сустава (первичная гипералгезия). В процессе воспаления суставов в ноцицептивных нейронах спинного мозга на фоне постоянной болевой афферентации с периферии развивается состояние повышенной возбудимости, состоящее в усилении реакции на механическую стимуляцию сустава и снижении порога возбуждения высокопороговых нейронов спинного мозга. Кроме того, нейроны начинают проявлять повышенную реакцию на раздражители в областях, прилегающих к суставу и удаленных от него, и общее рецептивное поле увеличивается. Эти изменения являются основой ЦС (вторичной гипералгезии в областях, прилегающих к суставу и удаленных от него) [15]. ЦС определяют как усиление нервных сигналов в центральной нервной системе (ЦНС), что обеспечивает гиперчувствительность к боли [16].
Пациенты с ЦС при ОА сообщают о широко распространенной боли [17], о более интенсивном болевом синдроме, о наличии онемения, жжения, покалывания, аллодинии, прострелов «как удар током», большем влиянии заболевания на качество жизни, более выраженном нарушении функциональной активности, депрессии и тревоге, в отличие от пациентов без ЦС [18].
При проведении нейрофизиологических исследований пациенты с ЦС при ОА демонстрируют более низкие пороги боли давления в кожных и подкожных структурах по всей ноге [19, 20]. Пациенты с сильной местной гипералгезией в коленном суставе демонстрируют, кроме того, более высокие показатели временной суммации боли при повторной стимуляции колена, что является еще одним показателем ЦС при тяжелом ОА [21, 22]. Анализ факторов, влияющих на выраженность боли, позволяет предположить наличие значительных различий между пациентами по фенотипу боли. Поэтому в настоящее время считается, что важно проанализировать фенотип боли, чтобы определить варианты лечения, основанные на патофизиологических аспектах боли при ОА.
Согласно современным представлениям около 30% пациентов с ОА имеют смешанный характер боли: воспалительная (ноцицептивная боль) сочетается с ЦС. Для более эффективного лечения этой когорты пациентов необходимо назначение комбинированного лечения, направленного на оба механизма.
Препаратами выбора для лечения ОА являются НПВП, однако при таком лечении 27–61% пациентов продолжают испытывать хроническую боль [23]. НПВП обладают периферическим противовоспалительным действием, направленным на источник боли, что приводит к уменьшению афферентного болевого потока, но в ряде случаев является недостаточным для успешного ее купирования. При терапии хронической боли, в патогенезе которой участвует, наряду с воспалительными механизмами, ЦС, рекомендуют использование препаратов центрального действия из группы антиконвульсантов.
Для изучения этого вопроса нами проведено исследование, целью которого была оценка эффективности прегабалина в терапии хронического болевого синдрома смешанного характера у больных ОА коленных суставов.
Материал и методы
В исследовании приняли участие 60 пациенток с ОА коленных суставов, жительницы Москвы и Московской области. Средний возраст участвующих в исследовании составил 59,82±4,46 года (от 49 до 65 лет).
Критерии включения: первичный ОА коленных суставов согласно критериям AKR; женщины в возрасте 45–65 лет; проживание в Москве и Московской области; наличие боли «нейропатического характера» по опроснику DN4 (DN4>4); письменное информированное согласие.
Критерии исключения: сопутствующие заболевания, сопровождающиеся хроническим болевым синдромом, не связанным с ОА (корешковый синдром, диабетическая или алкогольная полинейропатия и др.); психические заболевания, затрудняющие адекватную оценку болевого синдрома, эмоционального состояния и заполнение опросников; противопоказания к назначению прегабалина; хондропротективная терапия, принимаемая пациентом не менее чем за 3 мес. до начала исследования; отказ подписать информированное согласие на участие в исследовании.
После отбора и подписания информированного согласия все пациентки были разделены на 2 группы по 30 человек методом случайных чисел. Группа I получала терапию НПВП + прегабалин (75 мг 2 р./сут — 14 дней, 150 мг 2 р./сут — 28 дней), группа II — только монотерапию НПВП.
Дизайн исследования включал 3 визита: визит 1 (включение в исследование, клинико-неврологическое обследование, определение функционального индекса WOMAC, оценка интенсивности боли при движении, диагностика НБ по опросникам DN4 и Pain DETECT, оценка эмоционально-аффективной сферы по опроснику HADS, оценка интенсивности боли по ВАШ в покое, оценка качества жизни по опроснику EQ-5D); визит 2 на 14-й день (определение функционального индекса WOMAC, оценка интенсивности боли при движении); визит 3 на 42-й день (аналогично визиту 1).
Результаты исследования
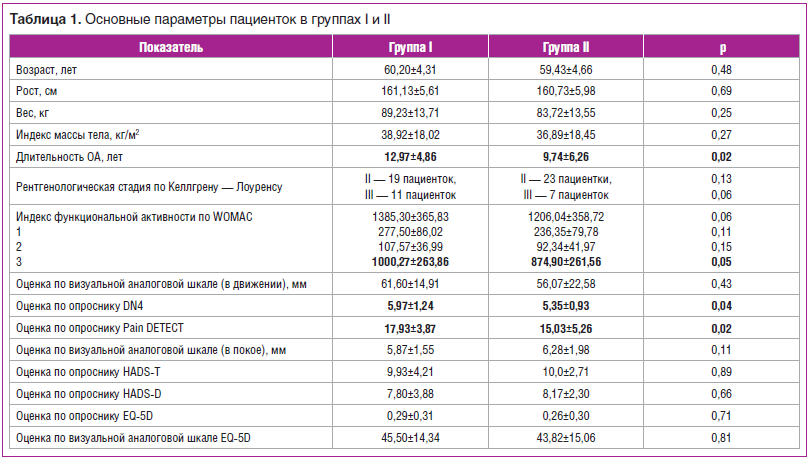
Статистически значимые различия между группами были выявлены по показателям длительности ОА, функциональной активности (WOMAC) и выраженности ЦС (DN4, Pain DETECT), которые статистически были выше в группе I. Это можно объяснить тем, что длительность заболевания является предиктором вовлечения ЦНС в патогенез хронической боли с возникновением ЦС и худшей функциональной активности пациенток [24].
Изменение функциональной активности (индекс WOMAC) между 3 визитами на фоне терапии в группе I носило достоверный характер: 1385,30±365,83; 1034,70±402,37; 886,64±456,31 соответственно (p=0,01). В процентном соотношении улучшение показателей составило 35%. В группе II WOMAC изменился следующим образом: 1206,04±358,72; 1016,45±428,52; 976,55±408,02 соответственно, однако статистически достоверное улучшение было между 1-м и 2-м визитами (p=0,002) в отличие от улучшения между 2-м и 3-м визитами (р=0,49). Процентное улучшение составило только 19% (рис. 1).

Сходную динамику имела выраженность боли по ВАШ (рис. 2).
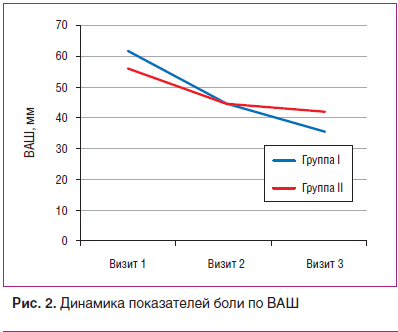
Таким образом, у пациенток с ОА со смешанным характером боли, включающим воспалительные механизмы и ЦС, был показан более длительный и выраженный эффект комплексной терапии, направленной на оба механизма боли.
Показатели ЦС оценивались до начала терапии (визит 1) и через 42 дня (визит 3). Положительная динамика отмечалась в обеих группах. Показатели по DN4 (визит 1 и визит 3) в группе I составили 5,97±1,24 и 2,97±1,83 (р=0,001); по Pain DETECT — 17,93±3,87 и 9,34±6,18 (р=0,001); в группе II показатели по DN4 составили 5,35±0,93 и 3,79±2,29 (р=0,001); по Pain DETECT — 15,03±5,26 и 12,24±6,29 (p=0,02). Следует обратить внимание на то, что комплексная терапия с применением прегабалина оказала статистически более значимое положительное действие на выраженность ЦС по обоим опросникам: более высокие показатели в группе I свидетельствовали о большем снижении боли.
Обсуждение
Многие пациенты с хронической болью, включая хроническую боль в шее, тазовую боль, боль в нижней части спины, фибромиалгию, субакромиальный синдром, хроническую головную боль напряжения, хроническую мигрень, ревматоидный артрит, «теннисный локоть» и др., имеют признаки ЦС. ОА не является исключением [25].
При таком заболевании, как, например, фибромиалгия, когда источник боли отсутствует, ЦС может являться основной причиной развития болевого синдрома. Однако значительно чаще в клинической практике отмечаются overlap-синдромы, когда признаки воспалительной боли перекрываются болью, обусловленной ЦС. Таких пациентов со смешанным механизмом боли можно выделить и среди больных ОА [25]. Пациенты с ОА обычно имеют повреждение ткани (т. е. разрушение хряща и/или синовит), стандартные радиологические данные демонстрируют нарушения, степень которых в некоторых случаях практически не связана с тяжестью боли, ее распространенностью или воспринимаемой степенью инвалидности [26]. В то же время имеются данные о важной роли ЦС в генезе боли при ОА [27–30], когда ЦС определяет ответ на лечение, что побуждает клиницистов выявлять симптомы ЦС.
В настоящее время основным клиническим инструментом для определения признаков ЦС являются опросники нейропатической боли. Эти опросники позволяют зафиксировать наличие и выраженность таких чувствительных феноменов, как онемение, жжение, покалывание, ползание мурашек, аллодиния и т. д. Если у пациента нет в настоящее время или в анамнезе признаков заболевания соматосенсорной нервной системы и эти чувствительные расстройства локализованы вне определенной анатомической зоны, обусловленной этим поражением (анатомически нелогичны), то это свидетельст-
вует о ЦС.
Основываясь на субъективном описании боли и результатах исследования нейропатических шкал, например Pain DETECT, J.R. Hochman et al. (2010) [31], Dimitroulas et al. (2014) [32] сообщили, что около 30% пациентов жаловались на жжение, покалывание, онемение, отраженную боль и ее высокую интенсивность.
В недавно проведенном исследовании Е.Ф. Туровской показано, что признаки ЦС нервной системы были обнаружены у 37% пациентов с ОА [33]. Появление клинических признаков «нейропатической боли» у пациентов с ОА говорит о вовлечении наряду с воспалением в патогенез болевого синдрома центральных механизмов и ЦС.
Значение центральных механизмов в патогенезе болевого синдрома при ОА коленных суставов у 30% пациентов подтверждается эффективностью дулоксетина на фоне неэффективности плацебо [34].
Таким образом, при ОА со смешанным механизмом боли терапия должна включать НПВП и препараты, направленные на уменьшение импульсации из периферического источника боли (периферическая сенситизация), а также на усиление активности антиноцицептивных систем, — антидепрессанты и антиконвульсанты. НПВП способны уменьшать ноцицептивный вход. Ноцицептивные импульсы, поступающие с периферии, играют важную роль в клинической картине хронической боли, однако фармакологические средства периферического действия не способны уменьшить саму ЦС.
Нами было проведено сравнительное исследование эффективности комплексной терапии (прегабалин + НПВП) и монотерапии (НПВП) хронического болевого синдрома смешанного характера у больных ОА коленных суставов.
Для исследования с помощью нейропатического опросника DN4 были отобраны пациентки со смешанным характером боли. В соответствии с критериями включения/исключения в исследование отобраны только пациентки, набравшие более 4 баллов по DN4. Клиническое неврологическое исследование не выявило у участниц исследования патологии периферической или центральной нервной системы, способной объяснить возникновение нейропатической боли. В связи с этим наличие «нейропатических» дескрипторов боли, выявленных с помощью опросника DN4, было расценено как ЦС. Из пациентов с ОА коленных суставов случайным образом было сформировано 2 группы, в патогенезе хронического болевого синдрома у которых принимали участие два механизма: воспаление и ЦС.
Проведенное нами исследование терапии ОА со смешанным механизмом боли (воспалительная + ЦС) показало более выраженный и длительный эффект терапии, направленной на оба механизма, чем эффект противовоспалительной монотерапии. В группе, получавшей прегабалин и НПВП, отмечено стабильное и достоверно большее снижение интенсивности боли по ВАШ и более выраженное изменение функциональной активности по тесту WOMAC, чем в группе, получавшей монотерапию НПВП.
Данное исследование подтверждает необходимость определения признаков ЦС у пациентов с ОА коленных суставов и проведения комплексной механизм-направленной терапии, включающей НПВП и препараты центрального действия.
Литература
1. Hochberg M.C., Hunter D.J., Felson D.T. Osteoarthritis // Br Med J. 2006. Vol. 332. P.640–642.
2. Global Burden of Disease Study 2013 Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013 // Lancet. 2015. Vol. 386. P.743–800.
3. Hootman J.M., Helmick C.G. Projections of US prevalence of arthritis and associated activity limitations // Arthritis rheum. 2006. Vol. 54. P.226–229.
4. Neogi T. The epidemiology and impact of pain in osteoarthritis // Osteoarthr Cartil. 2013. Vol. 21(9). P.1145–1153.
5. Roy S., Meachim G. Chondrocyte ultrastructure in adult human articular cartilage // Ann Rheum Dis. 1968. Vol. 27. P.544–558.
6. Алексеева Л.И. Остеоартроз. Российские клинические рекомендации. Ревматология / под ред. акад. РАН Е.Л. Насонова. Москва. 2017. С.240–252 [Alekseeva L.I. Osteoartroz. Rossijskie klinicheskie rekomendacii. Revmatologiya / рod red. akad. RAN E.L. Nasonova Moskva. 2017. S.240–252 (in Russian)].
7. Felson D.T., Chaisson C.E., Hill C.L. et al. The association of bone marrow lesions with pain in knee osteoarthritis // Ann Intern Med. 2001. Vol. 134. P.541–549.
8. Zhang Y., Nevitt M., Niu J. et al. Fluctuation of knee pain and changes in bone marrow lesions, effusions and synovitis on magnetic resonance imaging // Arthritis Rheumatol. 2011. Vol. 63. P.691–699. DOI: 10.1002/art.30148.
9. Eitner A., Pester J., Vogel F. et al. Pain sensation in human osteoarthritic knee joints is strongly enhanced by diabetes mellitus // Pain. 2017. Vol. 158. P.1743–1753. DOI: 10.1097/j.pain.0000000000000972.
10. Barr A.J., Campbell M.T., Hopkinson D. A systematic review of the relationship between subchondral bone features, pain and structural pathology in peripheral joint osteoarthritis // Arthritis Res. Ther. 2015. Vol. 17. P.228. DOI: 10.1186/s13075-015-0735-x.
11. Roemer F.W., Kassim Javaid M., Guermazi A. et al. Anatomical distribution of synovitis in knee osteoarthritis and its association with joint effusion assessed on non-enhanced and contrast-enhanced MRI // Osteoarthritis Cartilage. 2010. Vol. 18. P.1269–1274.
12. Kidd B.L. Osteoarthritis and joint pain // Pain. 2006. Vol. 123. P.6–9.
13. Fitzcharles M.H., Almahrezi A., Shir Y. Pain: understanding and challenges for the rheumatologist // Arthritis Rheum. 2005. Vol. 52. P.3685–3692.
14. Ji R.R., Befort K., Brenner G.J., Woolf C.J. Erk MAP kinase activation in superficial spinal cord neurons induces prodynorphin and NK-1 upregulation and contributes to persistent inflammatory pain hypersensitivity // J. Neurosci. 2002. Vol. 22. P.478–485.
15. Schaible H.-G., Richter F., Ebersberger A. et al. Joint pain // Exp. Brain Res. 2009. Vol. 196. P.153–162. DOI: 10.1007/s00221-009-1782-9.
16. Woolf C.J. Central sensitization: Implications for the diagnosis and treatment of pain // Pain. 2011. Vol. 152. S2–S15.
17. Ordeberg G. Evidence of sensitization to pain in human osteoarthritis in Pain in Osteoarthritis. ed. D.T. Felson and H.-G. Schaible. Hoboken: Wiley Blackwell. 2009. P.199–209.
18. Smart K.M., Blake C., Staines A., Doody C. Self-reported pain severity, quality of life, disability, anxiety and depression in patients classified with “nociceptive”, “peripheral neuropathic” and “central sensitisation” pain. The discriminant validity of mechanisms-based classifications of low back (±leg) pain // Manual Ther. 2012. Vol. 17. P.119–125.
19. Schaible H.-G. Mechanisms of chronic pain in osteoarthritis // Curr. Rheumatol. Rep. 2012. Vol. 14. P.549–556. DOI: 10.1007/s11926-012-0279-x.
20. Suokas A.K., Walsh D.A., McWilliams D.F. et al. Quantitative sensory testing in painful osteoarthritis: a systematic review and meta-analysis // Osteoarthr. Cartil. 2012. Vol. 20. P.1075–1085. DOI: 10.1016/j.joca.2012.06.009.
21. Arendt-Nielsen L., Nie H., Laursen M.B. et al. Sensitization in patients with painful knee osteoarthritis // Pain. 2010. Vol. 149. P.573–581. DOI: 10.1016/j.pain.2010.04.003.
22. Neogi T., Frey-Law L., Scholz J. et al. Sensitivity and sensitization in relation to pain severity in knee osteoarthritis: trait or state? // Ann. Rheum. Dis. 2015. Vol. 74. P.682–688. DOI: 10.1136/annrheumdis-2013-204191.
23. Breivik H., Collett B., Ventafridda V. et al. Survey of chronic pain in Europe: prevalence, impact on daily life, and treatment // Eur J Pain. 2006. Vol. 10(4). P.287–333. Epub 2005 Aug 10. DOI: 10.1016/j.ejpain.2005.06.009.
24. Филатова Е.С., Туровская Е.Ф., Алексеева Л.И. Исследование эффективности прегабалина в терапии хронической боли у пациентов с остеоартрозом коленных суставов // Терапевтический архив. 2017. Т.89(12). С.81–85 [Filatova E.S., Turovskaya E.F., Alekseeva L.I. Issledovanie e`ffektivnosti pregabalina v terapii xronicheskoj boli u pacientov s osteoartrozom kolenny`x sustavov // Terapevticheskij arxiv. 2017. Т.89(12). S.81–85 (in Russian)]. DOI: 10.17116/terarkh2017891281-85.
25. Nijs Jo, Rafael Torres-Cueco, van Wilgen C. Paul et al. Applying Modern Pain Neuroscience in Clinical Practice: Criteria for the Classification of Central Sensitization Pain // Pain Physician. 2014. Vol. 17. P.447–457.
26. Arendt-Nielsen L., Nie H., Laursen M.B. et al. Sensitization in patients with painful knee osteoarthritis // Pain. 2010. Vol. 149. P.573–581.
27. Staud R. Evidence for shared pain mechanisms in osteoarthritis, low back pain, and fibromyalgia // Curr Rheumatol Rep. 2011. Vol. 13. P.513–520.
28. Страхов М.А., Загородний Н.В., Скороглядов А.В. и др. Особенности лечения и профилактики остеоартрита в молодом возрасте // РМЖ. 2016. No 8. С. 498–504 [Straxov M.A., Zagorodnij N.V., Skoroglyadov A.V. i dr. Osobennosti lecheniya i profilaktiki osteoartrita v molodom vozraste // RMZh. 2016. No 8. S. 498–504 (in Russian)].
29. Lluch Girbes E., Nijs J., Torres Cueco R., López Cubas C. Pain treatment for patients with osteoarthritis and central sensitization // Phys Ther. 2013. Vol. 93. P.842–851.
30. Parks E.L., Geha P.Y., Baliki M.N. et al. Brain activity for chronic knee osteoarthritis: Dissociating evoked pain from spontaneous pain // Eur J Pain. 2011. Vol. 15. P.843.
31. Hochman J.R., French M.R., Bermingham S.L., Hawker G.A. The nerve of osteoarthritis pain // Arthritis Care Res. (Hoboken). 2010. Vol. 62. P.1019–1023. DOI: 10.1002/acr.20142.
32. Dimitroulas T., Duate R.V., Behura A. et al. Neuropathic pain in osteoarthritis: a review of pathophysiological mechanisms and implications for treatment // Semin. Arthritis Rheumatol. 2014. Vol. 44. P.145–154. DOI: 10.1016/j.semarthrit.2014.05.011.
33. Туровская Е.Ф., Алексеева Л.И., Филатова Е.Г. Современные представления о патогенетических механизмах боли при остеоартрозе // Научно-практическая ревматология. 2014. №4(52). С.438–444 [Turovskaya E.F., Alekseeva L.I., Filatova E.G. Sovremenny`e predstavleniya o patogeneticheskix mexanizmax boli pri osteoartroze // Nauchno-prakticheskaya revmatologiya. 2014. №4(52). S.438–444 (in Russian)].
34. Chappell A.S., Dessaiah D., Liu-Seifert H. et al. A double-blind, randomized, placebo-controlled study of the efficacy and safety of duloxetine for the treatment of chronic pain due to osteoarthritis of the knee // Pain Pract. 2011. Vol. 11. P.33–41.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru






