Организация адекватного и эффективного ведения пациентов с торакалгическими синдромами и безболевыми биомеханическими дисфункциями грудной клетки зачастую представляет для клиницистов сложную задачу, т. к. требует знаний и умений в нескольких областях медицины. Без соответствующего междисциплинарного подхода в ведении пациента повышается риск врачебных ошибок и развития осложнений, в т. ч. тяжелых.
Цель исследования: выявление и изучение клинически значимых факторов торакалгических синдромов и безболевых биомеханических дисфункций грудной клетки, а также путей их адекватной комплексной коррекции.
Материал и методы: в исследование включены пациенты с различной патологией, сопровождающейся формированием клинически значимых изменений грудной клетки и торакальным болевым синдромом (в медицинских подразделениях ЦГМУ УД Президента РФ и ГКБ № 51 ДЗ Москвы). Всем пациентам осуществлялись стандартное общеклиническое обследование (скрининг), неврологический осмотр, мануальная диагностика и необходимые исследования по показаниям. Для коррекции выявленных изменений применялись: постизометрическая релаксация мышц с использованием дыхательных и глазодвигательных синергий; миофасциальный релиз; кожно-фасциальный релизинг; метод мануальной инактивации триггерных точек; периферические варианты краниосакральной техники, специально разработанные и модифицированные нами на основе общепринятых. Фармакологическая терапия осуществлялась в соответствии с выявленными показаниями.
Результаты: в ходе исследования изучен ряд вопросов, касающихся патогенеза, клинического значения и ведения пациентов с торакалгическими синдромами, а также пациентов с клинически значимыми безболевыми биомеханическими дисфункциями грудной клетки.
Выводы: торакалгические синдромы и безболевые биомеханические дисфункции грудной клетки оказывают крайне негативное влияние на качество жизни и прогноз вследствие возникновения различных вторичных болевых синдромов, эпизодов головокружения, ограничения объема движений, развития и нарастания респираторного дискомфорта, диссомний, снижения работоспособности, формирования когнитивно-мнестических нарушений. Как при торакалгических синдромах, так и при безболевых биомеханических дисфункциях ведение пациента должно быть комплексным, междисциплинарным, адекватным генезу выявленных источников боли, характеру биомеханических изменений и стадии основного заболевания.
Ключевые слова: торакалгия, биомеханическая дисфункция, болевой синдром, мультидисциплинарный подход, лечение.
Для цитирования: Васильев А.С., Шмырев В.И. Торакалгические синдромы и безболевые торакальные биомеханические дисфункции в клинической практике // РМЖ. 2016. №25. С. 1693-1698
Vasil’ev A.S.1, Shmyrev V.I.1,2
1 Central State Medical Academy of the Department for Presidential Affairs, Moscow
2 Central Clinical Hospital and Outpatient Department of the Department for Presidential Affairs, Moscow
Background: adequate and effective management of thoracic pains and painless biomechanical thoracic dysfunctions is an issue for a clinician which requires knowledge and skills in several medical fields. The lack of interdisciplinary approach results in increased risks of iatrogenic errors and complications (including severe ones).
Aim: to identify and to analyze clinically relevant factors in patients with thoracic pains and painless biomechanical thoracic dysfunctions as well as the modalities for their complex treatment.
Patients and methods: patients with various disorders manifested with clinically relevant thoracic diseases and thoracic pain who were admitted to the medical institutions of the Department for Presidential Affairs and Clinical City Hospital No. 51 were included in the study. The patients underwent standard clinical examination (screening), neurological examination, manual diagnostic procedures, and other examinations (as indicated). Post-isometric relaxation with respiratory and oculomotor synergies, myofascial release, dermatofascial release, manual inactivation of trigger points, and modified peripheral craniosacral techniques were used to correct pathological conditions. Pharmacotherapy was prescribed for indications.
Results: pathogenesis, clinical relevance, and management strategies for thoracic pains and painless biomechanical thoracic dysfunctions were assessed in the course of the study.
Conclusions: thoracic pains and painless biomechanical thoracic dysfunctions significantly affect the quality of life and prognosis due to the development of secondary pains, episodes of vertigo, limited movements, respiratory discomfort, insomnias, decreased working capacity, and cognitive mnestic disorders. Management of thoracic pains and painless biomechanical thoracic dysfunctions should be complex, interdisciplinary, and be tailored to pain origins, the type of biomechanical changes, disease stage.
Key words: thoracalgia, biomechanical dysfunction, pain syndrome, multidisciplinary approach, treatment.
For citation: Vasil’ev A.S., Shmyrev V.I. Thoracalgic syndromes and painless biomechanical thoracic dysfunctions in clinical practice // RMJ. 2016. № 25. P. 1693–1698.
В статье представлены торакалгические синдромы и безболевые торакальные биомеханические дисфункции в клинической практике
Торакалгический синдром и безболевые биомеханические дисфункции грудной клетки и смежных структур не имеют отдельных кодов МКБ-10 и обычно рассматриваются как один из компонентов дорсалгий (М54.*). Подобный диагноз формально является достаточным для оформления медицинской документации и начала «адекватной» терапии. В то же время в практическом здравоохранении нередко остается недостаточно проработанным вопрос патогенеза болевого синдрома у конкретного пациента и его клинического значения с учетом имеющейся фоновой патологии и степени ее компенсации. Результатом подобного ограничения тактики ведения неизбежно становятся хронизация болевого синдрома и более тяжелое течение ранее имевшейся патологии с соответствующими социальными и экономическими потерями. С целью исключения подобных ситуаций необходим мультидисциплинарный подход к ведению пациентов с подобной патологией.
Важнейшей проблемой при лечении любого заболевания является выбор тактики ведения пациента, обеспечивающей максимально полную и безопасную коррекцию всех элементов патогенеза. И один из наиболее эффективных путей решения этой проблемы – мультидисциплинарный подход. Попытки освоения такого подхода предпринимаются не первое десятилетие. Так, еще около полувека назад величайший советский хирург Ф.Г. Углов, отличавшийся глубоким междисциплинарным подходом к медицине, описывал возможности лечения рефлекторного спазма коронарных артерий, обусловленного болевым синдромом в области грудной клетки. Для купирования патологической рефлекторной дуги «раздражитель – мозг – сердце» в те годы достаточно широко применялась новокаиновая блокада, представлявшая собой серьезное для того времени хирургическое вмешательство: производился разрез кожи над грудиной, в кости просверливалось отверстие, и через него иглой новокаин подводился непосредственно к сердцу. Позже под руководством Ф.Г. Углова было проведено исследование, позволившее выбрать оптимальный способ и дозу введения препарата. Согласно результатам исследования, новокаин вводится через надгрудинную ямку с помощью длинной иглы, изогнутой под тупым углом, при этом для получения стойкого эффекта нужна большая доза – от 60 до 120 мл 0,5%, а при хорошей переносимости и при тяжелой форме спазма – до 80 мл 1% новокаина. Для своего времени это было весьма эффективное и прогрессивное решение на стыке специальностей. Подобная техника загрудинной блокады (по Казанскому) в ряде случаев (ушиб сердца, перелом грудины) применяется и по сей день.
К сожалению, нередко врач анализирует механизмы развития заболевания лишь в рамках своей специальности, что неизбежно ограничивает доступные для клинического применения ресурсы. С целью снятия подобных ограничений, с нашей точки зрения, необходимо рассматривать заболевание в качестве патологической функциональной системы, оказывающей негативное влияние на работу остальных, исходно нормальных функциональных систем организма. При этом должны учитываться взаимодействия не только на уровне нервной системы, но и широчайший спектр других, включая влияния на функционирование опорно-двигательной, сердечно-сосудистой, дыхательной, пищеварительной, иммунной и прочих систем. При этом необходимо учитывать не только прямые воздействия, но и опосредованное влияние через различные функциональные системы организма. Отсутствие внимания к одному из компонентов патогенеза ведет к необоснованному снижению эффективности лечения и ухудшению прогноза. В частности, недоучет биомеханических проблем может оказывать серьезное негативное влияние, которое не может быть адекватно скорректировано с применением общепринятой фармтерапии.
«Все бесконечное разнообразие внешних проявлений мозговой деятельности сводится окончательно к одному лишь явлению – мышечному движению. Смеется ли ребенок при виде игрушки, улыбается ли Гарибальди, когда его гонят за излишнюю любовь к родине, дрожит ли девушка при первой мысли о любви, создает ли Ньютон мировые законы и пишет их на бумаге – везде окончательным фактом является мышечное движение. Чтобы помочь читателю поскорее помириться с этой мыслью, я ему напомню рамку, созданную умом народов и в которую укладываются все вообще проявления мозговой деятельности, рамка эта – слово и дело. Под делом народный ум разумеет, без сомнения, всякую внешнюю механическую деятельность человека, которая возможна лишь при посредстве мышц. А под словом уже вы, вследствие вашего развития, должны разуметь, любезный читатель, известное сочетание звуков, которые произведены в гортани и полости рта при посредстве опять тех же мышечных движений» (И.М. Сеченов, 1866) [1].
Сказанное полтора века назад И.М. Сеченовым полностью сохраняет актуальность и по сей день, ведь движение есть одна из основных форм реагирования и действия большинства важнейших функциональных систем организма. Согласно теории П.К. Анохина, выделяются функциональные системы двух типов. Системы первого типа обеспечивают гомеостаз за счет внутренних (уже имеющихся) ресурсов организма, не выходя за его пределы. Системы второго типа поддерживают гомеостаз за счет изменения поведения, взаимодействия с внешним миром и лежат в основе различных типов поведения. Болевые синдромы и безболевые биомеханические дисфункции способны оказывать негативное влияние на оба типа, при этом как на уровне рефлекторных взаимодействий (патологическая импульсация, истощение антиноцицептивной системы и т. д.), так и на анатомическом уровне (компрессионные синдромы, контрактуры и т. д.) [2, 3].
При этом крайне важным аспектом является то, что работа всякой функциональной системы имеет определенную энергетическую стоимость, которая складывается из целого ряда факторов, включая внутренние расходы системы (управление со стороны нервной системы, трение механических структур, преодоление эластического сопротивления тканей, вязкость биологических жидкостей и т. д.) и внешние факторы (действие гравитации, особенности бытовых и рабочих нагрузок, парциальное давление кислорода в воздухе и т. д.). При развитии острой патологии или декомпенсации хронической происходит рост энергетической стоимости функционирования соответствующей системы с параллельным снижением ее эффективности, что в итоге может привести к обнулению КПД системы и прекращению выполнения ее функций в организме, что для жизненно важных систем смертельно (рис. 1). В то же время влияние многих из этих факторов может быть в той или иной степени скорректировано в клинической практике с применением патогенетической фармакологической и немедикаментозной терапии.
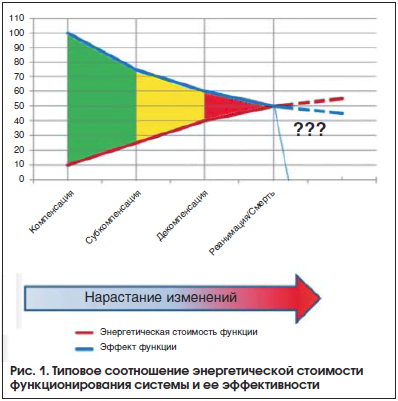
Для своевременного выявления и адекватного лечения подобных изменений необходимо учитывать особенности патогенеза их развития в различных клинических условиях и у пациентов с различной фоновой патологией.
За счет глубоких взаимосвязей клиническое значение торакалгических синдромов (ТС) и безболевых торакальных биомеханических дисфункций (БД) весьма велико. Они способны оказывать влияние на течение сердечно-сосудистой, легочной, гастроинтестинальной и другой патологии. Например, при локализации в верхних отделах грудной клетки ТС и БД способствуют ухудшению артериального церебрального кровообращения и ограничению венозного оттока от головы в целом и полости черепа в частности, оказывают существенное влияние на течение многих заболеваний невротического регистра. При этом инструментальная диагностика может быть затруднена, т. к. в отли-чие от атеросклеротического поражения сосудов, их извитости или аномалий развития (при которых локализация и характер поражения хорошо определяются по данным ЦДС или МСКТ-ангиографии) при биомеханических нарушениях патология носит функциональный характер и может проявляться лишь при определенной нагрузке, в определенной позе и т. д. К тому же ТС и БД часто имеют мультифокальную локализацию, а наличие отраженных феноменов триггерных точек (ТТ) существенно затрудняет диагностический поиск для врача, не имеющего специальной мануальной или остеопатической подготовки.
При этом диагностический поиск нередко ограничивается несовершенством МКБ-10. Например, изменения церебральной гемодинамики при синдроме функционального блока верхней апертуры грудной клетки обычно обусловлены в первую очередь ограничением (часто эшелонированным) магистрального венозного кровотока, что обусловлено большей, по сравнению с артериями, степенью компрессионной деформации вен при внешнем механическом воздействии. В то же время в МКБ-10 имеется лишь код I67.8, которым обычно обозначают дисциркуляторную энцефалопатию. Однако этот код подразумевает наличие хронической ишемии мозга (что характерно для артериальной патологии), а блок венозного оттока ведет к тканевой гипоксии на фоне венозного полнокровия, т. е. к другим патологическим изменениям в тканях, требующим адекватного лечения. При этом данная патология может быть элементом патогенеза артериальной гипертензии, т. к. в условиях роста импеданса сосудистого русла гипоксия голубого пятна приводит в числе прочего к активизации сосудодвигательного центра и увеличению системного перфузионного давления, т. е. росту артериального давления. Влияние же сомато-висцеральных рефлексов при ТС и БД способно отягощать течение ишемической болезни сердца (ИБС). При отсутствии же клинически значимой ИБС даже локализованная в грудинной мышце, фиброзной капсуле, на лучистых связках и надкостнице грудины ТТ способна весьма клинически убедительно имитировать стенокардию. Еще один нередко применяемый код МКБ – M53.0 – подразумевает наличие у пациента заднешейного симпатического синдрома, т. е. фактически лишь компрессионно-невральной патологии, что также не отражает широты патогенеза проблемы.
При любой бронхолегочной патологии ТС и БД способствуют формированию, сохранению и нарастанию ограничения респираторной функции грудной клетки, ухудшению бронхиальной проходимости, хроническому переутомлению дыхательной мускулатуры, нарушению работы кашлевого механизма очищения бронхов и увеличению, вследствие этого, энергетической стоимости дыхания, что в итоге быстро приводит к декомпенсации имеющегося заболевания и затрудняет лечение его обострений, а также является фактором риска для развития застойной пневмонии у пожилых и гипомобильных пациентов. Последнее обусловлено негативным влиянием на ряд нереспираторных функций легких. Так, снижение вентиляции в ацинусе (и сегменте в целом) ведет к автоматическому снижению кровотока через него, что сопровождается неизбежным снижением местного иммунитета. Параллельно повышается вероятность развития рестриктивных изменений на тканевом уровне. При этом частота ТС при различных бронхолегочных заболеваниях различна. Например, по данным ВАШ, ТС достоверно (p<0,01) чаще отмечается у пациентов с сочетанной патологией (хронический обструктивный бронхит + бронхиальная астма – ХОБ+БА), по сравнению с пациентами, страдающими только ХОБ).
Для кормящих матерей большую опасность представляет ТТ в большой грудной мышце (особенно в ее дистальной части и зоне мышечно-сухожильного перехода. Эта ТТ часто активируется или формируется уже в первые дни после начала грудного вскармливания, что обусловлено электролитными изменениями и послеродовой биомеханической декомпенсацией. При наличии этой ТТ снижается рефлекс на сосание и нарушается молокоотделение, что приводит к застою молока, а характерные для ТТ отраженные вегетативные феномены способствуют нарушению трофики соска, развитию на нем трещин. В итоге существенно повышается риск развития мастита. По нашему многолетнему опыту своевременная мягкотканная мануальная (остеопатическая) коррекция подобных биомеханических изменений высокоэффективна даже на стадии серозного мастита и должна в обязательном порядке проводиться в максимально ранние сроки для профилактики развития гнойного процесса. Еще одним сложным моментом являются ТС и БД, формирующиеся в период беременности и родов вследствие обусловленного беременностью изменения осанки, формирования новых моторных паттернов, связанных с уходом за ребенком и т. д. В большинстве случаев на раннем этапе возникновения этих изменений внимание пациентки и врачей отвлечено на вопросы акушерско-гинекологического профиля, а также имеются противопоказания к проведению адекватной терапии. В дальнейшем нескорректированные биомеханические дисфункции фиксируются и требуют специальных навыков для диагностики и коррекции.
У пациентов гастроэнтерологического профиля наличие ТС и БД оказывает негативное действие на моторику ЖКТ вследствие влияния отраженных феноменов (вторичных дискинезий) и блокирования диафрагмы (часто сопровождающегося спазмом или перерастяжением кардии). У пожилых данные изменения также могут способствовать формированию запоров.
При этом весьма важной клинической проблемой является наличие феномена «латентного болевого синдрома» (не путать с латентными ТТ). В некоторых группах пациентов нами при повторном ретроспективном анализе жалоб на наличие болевых синдромов, проводившемся с целью оценки эффективности коррекции изменений, после мануальной коррекции биомеханических дисфункций выявлены жалобы на наличие в анамнезе торакалгического синдрома. Так, в группе пациентов с хронической обструктивной болезнью легких (ХОБЛ) и БА в фазе обострения (n=186) число респондентов, указывающих на наличие торакалгии – болевых синдромов, по сравнению с числом пациентов, указывающих на наличие торакалгии в анамнезе, достоверно (p<0,01) возросло с 38 (20,43%) до 105 (56,45%). То есть 36,02% больных в этой группе имели болевой синдром, но не предъявляли соответствующих жалоб. По другим клиническим формам легочной патологии картина была аналогичной. При сочетании ХОБЛ и БА в фазе компенсации/субкомпенсации частота латентности ТС достигала 10 и 15% соответственно.
Дополнительный опрос выявил, что болевой синдром действительно имел место, причем, как правило, длительно (до нескольких лет). Однако соответствующие жалобы не предъявлялись пациентами ввиду их привычности и сложившихся представлений об отсутствии перспектив их купирования или тяжести состояния (гипоксическая энцефалопатия). В большинстве случаев сила боли по 10-балльной шкале ВАШ оценивалась в пределах 2–3-х, реже 4-х баллов; только в 4-х случаях была дана оценка 5 баллов. Все пациенты с болью более 5 баллов активно предъявили жалобы при первичном осмотре.
Также активно предъявляли жалобы практически все пациенты с недавно развившимся болевым синдромом (за исключением ряда случаев выраженной энцефалопатии). Таким образом, был выявлен факт значительной латентности болевых синдромов (преимущественно хронических и умеренно выраженных) торакальной и смежной локализации у пациентов с хронической бронхолегочной патологией, что, как отмечалось выше, способно оказывать значимое влияние на течение заболеваний и прогноз.
При этом, по нашим данным, существует целый ряд курабельных изменений, которые могут быть скорректированы с применением мягкотканных мануальных (остеопатических) техник без увеличения фармакологической нагрузки. К их числу можно отнести следующие [1]:
1. Кожно-фасциальные дисфункции, которые проявляются локальным и/или диффузным напряжением, уплотнением или отеком кожи и поверхностных фасций грудной клетки, эпигастрия, поясничной области, плечевого пояса и шеи, что ведет к снижению их эластичности и растяжимости при дыхании и движениях, создавая «корсетный» эффект, противодействующий эффективной сократительной функции мышц.
2. Связочно-капсулярные дисфункции, ограничивающие подвижность грудной клетки при дыхании, преимущественно в фазу вдоха, а также при выполнении разнообразных движений флексионного, экстензионного, ротационного и, особенно, комбинированного характера. Наиболее ярким примером такой дисфункции могут служить изменения фиброзной мембраны грудины, образованной переплетением лучистых связок реберно-грудинных сочленений.
3. Миофасциальные дисфункции. Множественные, сложные, подчас взаимно потенцирующие мышечно-тонические нарушения, часто очень стойкие (особенно у лиц с длительным анамнезом болезни), создающие мощное противодействие усилиям скелетных и дыхательных мышц. Функциональные изменения в скелетной мускулатуре, как правило, сопровождаются значительным снижением эластичности собственных фасций этих мышц и зон мышечно-сухожильного перехода.
4. Респираторные и структурные дисфункции ребер: ограничение их подвижности и/или фиксация по линии траектории движения при физиологическом вдохе или выдохе, а также смещения одного или нескольких ре-бер кпереди, кзади, вверх, вниз, ротации кнаружи, кнутри, латерально или медиально. Подобные дисфункции могут сопровождаться болевыми ощущениями, усиливающи-мися при движениях, глубоком дыхании и кашле.
5. Дисфункции суставов и костных сочленений грудной клетки: реберно-грудинных, грудино-ключичных, ключично-акромиальных, плечевых, реберно-позвонковых суставов, внутригрудинных соединений (рукоятка – тело, тело – мечевидный отросток), ограничивающие объем дыхательных движений грудной клетки.
6. Синдром функционального блока верхней апертуры грудной клетки (ФБ ВАГК). Представляет собой тесно переплетенную между собой совокупность множественных дисфункций: верхних ребер, шейно-грудного отдела позвоночника, особенно в зонах краниоцервикального и цервико-торакального переходов, суставно-связочно-капсулярных функциональных блоков реберно-позвонковых, реберно-грудинных, грудино-ключичных, ключично-акромиальных сочленений, плечевых суставов. Среди дисфункций мягкотканных структур наиболее значимы кожно-фасциальные и миофасциальные, связочно-капсулярные функциональ-ные блоки в области плечевого пояса и шеи.
7. Дисфункции дыхательных мышц (межреберных и диафрагмы). Неразделимо связаны с нарушениями осанки, наличием сколиоза позвоночника, реберных дисфункций, низким стоянием реберных дуг, состоянием передней брюшной стенки, поясничного апоневроза, поясничной мускулатуры, диафрагмой тазового дна, наклоном таза, тонусом связок и мышц, образующих диафрагму таза, подвижностью копчика, функцией крестцово-подвздошных сочленений и илеолюмбальных связок, а также всеми вышеописанными группами дисфункций.
Для коррекции этих изменений могут применяться широчайший спектр современных мануальных (остеопатических) техник, лечебная физкультура, массаж, физиотерапия, фармакологические средства и т. д. Анализ данных литературы показывает, что только комплексная терапия позволяет добиться значимых стабильных результатов. Отдельно взятые методы эффективны, по разным сведениям, только в 36–50% наблюдений [4, 5]. Мы в своей работе применяли преимущественно такие мануальные техники, как постизометрическая релаксация мышц [6] с использованием дыхательных и глазодвигательных [7] синергий; миофасциальный релиз [8]; кожно-фасциальный релизинг [9]; метод мануальной инактивации триггерных точек [10]; периферические варианты краниосакральной техники, специально разработанные и модифицированные [11] на основе общепринятых [12]. Выбор необходимых мануальных техник и их сочетание в одной процедуре и/или курсе мануальной терапии должны определяться индивидуально для каждого пациента с учетом характера выявленных биомеханических периферических изменений и клинических проявлений. Для пациентов с легочной патологией весьма результативным оказывается прием статико-динамической разгрузки, при выполнении которого в исходном положении сидя врач заходит со стороны спины пациента, продевает ему свои руки под мышки и на своих предплечьях слегка поднимает плечевой пояс, снимая часть нагрузки с грудной клетки и тем самым снижая энергетическую стоимость дыхания.
Фармакотерапия ТС у каждого пациента должна определяться индивидуально с учетом особенностей патогенеза и клинической картины. Необходимо обратить внимание на коррекцию мышечного гипертонуса, болевых синдромов, компрессионных невральных и сосудистых поражений, проявлений церебральной недостаточности, а также депрессивных синдромов.
С целью коррекции мышечного гипертонуса обычно применяют непрямые миорелаксанты. Благодаря широкому фармакологическому спектру препаратов этой группы терапию можно подобрать с учетом клинических и профессиональных особенностей пациента:
– тизанидин – внутрь, по 2–4 мг 3 р./сут, в тяжелых случаях дополнительно на ночь 2–4 мг. При лечении спастичности, обусловленной неврологическими заболеваниями (в т. ч. острое нарушение мозгового кровообращения), начальная доза составляет 2 мг 3 р./сут, затем дозу постепенно увеличивают на 2–4 мг с интервалами в 3–7 дней. Оптимальная суточная доза – 12–24 мг в 3–4 приема, максимальная суточная доза – 36 мг. Терапия должна начинаться с минимальных доз с постепенным повышением (с учетом переносимости) до достижения желаемого клинического эффекта;
– толперизон – внутрь, начальная доза – 50 мг 2–3 р./сут, с постепенным увеличением до 150 мг 2–3 р./сут;
– баклофен – внутрь в начале лечения по 5 мг 3 р./сут. На каждый 4-й день лечения дозу увеличивают на 5 мг 3 р./сут до развития оптимального лечебного эффекта. Средняя суточная доза составляет 30–75 мг, при необходимости возможно ее увеличение до 100–120 мг. Окончательная суточная доза устанавливается индивидуально таким образом, чтобы наряду с ослаблением мышечного спазма сохранялся тонус мышц, достаточный для осуществления активных движений.
При наличии болевого синдрома терапия осуществляется в зависимости от характера и патогенеза боли (ноцицептивной, нейропатической или смешанной), а также сопутствующей патологии.
Ноцицептивный компонент в большинстве случаев хорошо купируется нестероидными противовоспалительными препаратами (НПВП), такими как лорноксикам, эторикоксиб и др. При назначении необходимо учитывать особенности их фармакокинетики и фармакодинамики. При длительном неэффективном приеме НПВП можно предположить абузусный характер боли, в этом случае препаратом выбора может являться катадолон.
При нейропатической боли наиболее эффективны препараты из группы противоэпилептических – прегабалин, габапентин и др. Особенностью назначения этих препаратов является титрование дозы, терапия начинается с самой малой официнальной дозировки, после чего доза постепенно (раз в 2–3 дня) увеличивается до минимальной эффективной. Несоблюдение этих условий повышает вероятность побочных эффектов и отказа от приема препарата. В конце курса лечения также необходимо постепенное снижение дозы с контролем сохранения эффекта во избежание формирования синдрома отмены.
При наличии четко выраженных локальных изменений в мышцах, сопровождающихся болевым синдромом, возможно назначение блокад с местными анестетиками, но необходима осторожность из-за риска развития осложнений, в частности пневмоторакса.
В комплексной терапии находят применение препараты разных лекарственных групп: препараты калия и магния, витамины и антиоксиданты (витамины группы В, аскорбиновая кислота) и ряд других. При этом необходимо уделять внимание не только коррекции самого синдрома ФБ ВАГК, но и его последствий, в частности, негативного влияния на мозговой кровоток и компрессионно-невральные поражения.
Это требует назначения препаратов, улучшающих микроциркуляцию (пентоксифиллин 100 мг 3 р./сут), вазодилатирующих (винпоцетин 5–10 мг 3 р./сут длительно), улучшающих трофику тканей. При наличии клинически значимых признаков церебральной недостаточности показано проведение терапии согласно стандартам лечения хронических форм нарушения мозгового кровообращения.
Немаловажная роль в комплексном лечении отводится препаратам, способствующим улучшению венозного оттока, например: аппликации геля троксерутин 2% местно 2–3 р./сут, тиамин + эсцин в каплях (такая форма препарата переносится лучше, чем таблетированная) внутрь по 10–15 капель 3 р./сут в течение 1 мес. или иные венотоники, индивидуально подобранные с учетом их переносимости. В ряде случаев назначается противоотечная терапия.
При наличии депрессивного или невротического компонента показаны нейротропные средства, в тяжелых и/или резистентных к терапии случаях пациент должен быть проконсультирован психотерапевтом или психиатром. Необходимо отметить, что у ряда пациентов (особенно женщин в периоде пре- и менопаузы) оказываются эффективными микродозы антидепрессантов, например амитриптилина (2,5 мг на ночь), однако такой режим дозирования не рекомендован официально.
Таким образом, ТС и БД оказывают крайне негативное влияние на качество жизни и прогноз вследствие возникновения различных вторичных болевых синдромов, эпизодов головокружения, ограничения объема движений, развития и нарастания респираторного дискомфорта, диссомний, снижения работоспособности, формирования когнитивно-мнестических нарушений. Как при ТС, так и при БД ведение пациента должно быть комплексным, междисциплинарным, адекватным генезу выявленных источников боли, характеру биомеханических изменений и стадии основного заболевания. Профилактические мероприятия должны быть направлены на компенсацию или коррекцию факторов риска. Обязательным элементом комплексного ведения пациентов с подобной клинической симптоматикой должна быть консультация мануального терапевта или остеопата с последующей коррекцией болевых синдромов и выявленных клинически значимых биомеханических изменений, а при подозрении на патологию невротического регистра – консультация соответствующего специалиста.
Литература
1. Васильев А.С., Васильева В.В., Шмырев В.И., Олейникова Е.Н. Невертеброгенные невисцерогенные торакалгии // Кремлевская медицина. Клинический вестник. 2010. № 4. С. 73–75 [Vasil’ev A.S., Vasil’eva V.V., Shmyrev V.I., Olejnikova E.N. Nevertebrogennye neviscerogennye torakalgii // Kremlevskaja medicina. Klinicheskij vestnik. – 2010. № 4. S. 73–75 (in Russian)].
2. Судаков К. В. Функциональные системы. М.: Изд-во РАМН, 2011. 320 с. [Sudakov K. V. Funkcional’nye sistemy. M.: Izd-vo RAMN, 2011. 320 s. (in Russian)].
3. Сеченов И.М. Рефлексы головного мозга. М.: АСТ, 2014. 352 с. [Sechenov I.M. Refleksy golovnogo mozga. M.: AST, 2014. 352 s. (in Russian)].
4. Головюк А.Л., Чернова Т.Г. Синдром Титце // Хирургия. Журнал им. Н.И. Пирогова. 2009. № 10. С. 65–68 [Golovjuk A.L., Chernova T.G. Sindrom Titce // Hirurgija. Zhurnal im. N.I. Pirogova. 2009. № 10. S. 65–68 (in Russian)].
5. Ордабеков С.О. О синдроме Титце // Клин. мед. 1989. № 7. С. 120–121 [Ordabekov S.O. O sindrome Titce // Klin. med. 1989. № 7. С. 120–121 (in Russian)].
6. Lewit K. Manuelle Medizin im Rahmen der medizinischenn Rehabilitation. Leipzig: Barth, 1984.
7. Gaymans F. Die Bedeutung der Atemtypen fur Mobilisation der Wirbelsaule // Manuelle Medicin. 1980. Bd.18, s. 96.
8. Фоссгрин Й. Миофасциальная релизинг техника: материалы к семинару. Новокузнецк, 1994. 14 с. [Fossgrin J. Miofascial’naja relizing tehnika: materialy k seminaru. Novokuzneck, 1994. 14 s. (in Russian)].
9. Васильева В.В. Техника кожно-фасциального релизинга: Сб. материалов II конф. Московской ассоциации мануальной медицины «Актуальные вопросы вертебрологии». М., 1994. С. 72–73 [Vasil’eva V.V. Tehnika kozhno-fascial’nogo relizinga: Sb. materialov II konf. Moskovskoj associacii manual’noj mediciny «Aktual’nye voprosy vertebrologii». M., 1994. S. 72–73 (in Russian)].
10. Васильева В.В., Васильев А.С. Метод мануальной инактивации триггерных точек: Сб. материалов III конф. Московской ассоциации мануальной медицины «Актуальные вопросы мануальной медицины и вертебрологии». М., 16–17 октября 1996 г. С. 55–57 [Vasil’eva V.V., Vasil’ev A.S. Metod manual’noj inaktivacii triggernyh tochek: Sb. materialov III konf. Moskovskoj associacii manual’noj mediciny «Aktual’nye voprosy manual’noj mediciny i vertebrologii». M., 16–17 oktjabrja 1996 g. S. 55–57 (in Russian)].
11. Шмырев В.И., Васильев А.С., Васильева В.В. Периферические компоненты постинсультного двигательного пареза (клиника, диагностика, коррекция, вопросы патогенеза). М., 2003. 152 с. [Shmyrev V.I., Vasil’ev A.S., Vasil’eva V.V. Perifericheskie komponenty postinsul’tnogo dvigatel’nogo pareza (klinika, diagnostika, korrekcija, voprosy patogeneza). M., 2003. 152 s. (in Russian)].
12. Upledger J., Vredevogd J. Craniosacral Therapy. Seattle: Estland Press, 1983.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru






