Содержание статьи
Иммунопатогенез атопического дерматита как основа для системной и топической терапии
Н. В. Кунгуров, доктор медицинских наук, профессор
Ю. В. Кениксфест1, доктор медицинских наук
М. М. Кохан, доктор медицинских наук, профессор
Н. К. Левчик, кандидат медицинских наук
О. А. Белых, кандидат биологических наук
Е. И. Стукова
ФГБУ УрНИИДВиИ МЗ РФ, Екатеринбург
Лечение атопического дерматита (АтД) остается сложной проблемой для врачей — дерматологов, педиатров, аллергологов. АтД развивается с раннего детского возраста, имеет хроническое рецидивирующее, стадийное течение, сопровождается частым возникновением осложнений, развитием поливалентной сенсибилизации и формированием у больных многообразной сопутствующей патологии внутренних органов и систем [1–5].
Патогенез АтД чрезвычайно сложен и в его формировании выделяют следующие факторы: наследственная предрасположенность и конституциональные особенности, нарушения в кодировке генов гистосовместимости (HLA-система), дисбаланс внутриклеточных регуляторных механизмов, дисфункция иммунной системы и неимунные механизмы аллергических реакций (нарушение мембранной рецепции), активация механизмов высвобождения медиаторов аллергии липидной природы (простаноиды, эйкозаноиды, гидропероксикислоты), нарушение гемостаза и динамических функций тромбоцитов (дисбаланс тромбоксан-простациклиновой системы крови), нарушение нейровегетативной и периферической циркуляции (сосудистая нестабильность, нарушение рецепции эндотелия), психофизиологические и психосоматические отклонения [2, 3, 5–7]. В то же время неоспоримо установлено, что ведущим механизмом в патогенезе АтД является дисфункция иммунной системы. Показана ее генетически детерминированная гиперреактивность в гуморальном компартменте, сочетающаяся с нарушением баланса Т-лимфоцитов, формирование недостаточной функциональной активности Т-лимфоцитов супрессорно/цитотоксической субпопуляции, дисбаланс в соотношении Th1-/Th2-лимфоцитов, нарушение цитокиновой регуляции, ослабление фагоцитарных процессов [1, 3, 4]. В дополнение к циркулирующим иммуноглобулинам класса Е, антителам к пищевым и ингаляционным антигенам, в сыворотке крови около 30,0% больных АтД выявлены аутоантитела к белкам кератиноцитов и эндотелиальных клеток, титр которых повышается с увеличением тяжести заболевания и агравирует каскад аллергических факторов патогенеза заболевания [3]. АтД характеризуется формированием очагов персистирующего иммуноассоциированного воспаления в коже, опосредованного в основном активированными нерезидентными Т-лимфоцитами хелперами/индукторами второго порядка (Th2-лимфоциты) с участием антигенпрезентирующих клеток (клетки Лангерганса), макрофагов, эозинофилов, нейтрофилов и других иммунокомпетентых клеток [2].
В патоморфологических и иммуногистохимических исследованиях кожи больных АтД вне очагов обострения установлено наличие остаточной инфильтрации дермы Th2-лимфоцитами, умеренного отека эндотелиальных клеток сосудов, утолщения базальной мембраны, активированного состояния резидентных дендритных клеток эпидермиса, лимфоцитов и эозинофилов, повышенного по сравнению с нормой содержания интерлейкина-4 и интерлейкина-13, что доказательно свидетельствует о присутствии «субклинического» иммунного воспаления в коже и, возможно, объясняет частые рецидивы заболевания [8]. Таким образом, основным патогенетическим вектором развития и рецидивирования АтД является гиперактивация гуморального и клеточного компартментов иммунитета на локальном и системном уровне, сопровождаемая генетически детерминированным нарушением кожного барьера, определяющим поступление аллергенов в кожу.
Основные цели терапии АтД — патогенетическое воздействие, направленное на устранение или уменьшение воспалительных кожных проявлений и кожного зуда, восстановление структуры и функции кожи, что способствует также предотвращению развития тяжелых форм заболевания [9]. Лечение больных АтД требует индивидуального подхода, учитывающего возраст, клиническую форму, степень активности процесса, коморбидность. Успешное лечение заболевания невозможно без создания условий, обеспечивающих уменьшение воздействий экзогенных и эндогенных факторов, вызывающих воспроизводство механизмов аллергического воспаления. Учитывая иммуноассоциированный характер дерматоза, основным патогенетическим направлением лечения является применение терапии, оказывающей противовоспалительное и иммуносупрессирующее воздействие как на локальном, так и на системном уровне.
Учитывая сказанное, необходимо дифференцированно подходить к формированию комплекса терапевтических мероприятий и при этом находиться в рамках действующих Стандартов оказания медицинской помощи больным АтД и Российских клинических рекомендаций [1, 7].
Имеющиеся стандарты и клинические рекомендации содержат преимущественно перечень возможных к применению средств и способов иммунотропной терапии, тогда как детальные клинико-лабораторные показания к назначению указанных методов лечения полностью не определены, отсутствует алгоритм выбора метода терапии в зависимости от тяжести течения заболевания, наличия осложнений, эффективности предшествующего лечения.
При назначении иммунодепрессивной терапии (ИДТ) необходимо учитывать четыре основных критерия: тяжесть заболевания, степень эффективности выбираемого препарата, риск развития нежелательных явлений и индивидуальные особенности больного с точки зрения переносимости лечения и сопутствующих заболеваний.
К препаратам ИДТ относятся средства, снижающие количество и угнетающие функцию иммунокомпетентных клеток. Они действуют преимущественно на активированные Т-клетки, подавляют высвобождение лимфокинов и тем самым сдерживают иммунозависимые патологические процессы. При применении препаратов данной группы должны соблюдаться особые меры предосторожности, необходим постоянный мониторинг врача, имеющего опыт применения иммуносупрессивной терапии. Иммунодепрессивным действием при АтД обладают системные и топические глюкокортикостероидные гормоны, использование которых у больных АтД ограничено опасностью формирования побочных эффектов, в особенности в детской практике [1, 8–10].
Прямым и доказательным иммуносупрессирующим действием обладает циклоспорин (Цс), топическим иммуномодулирующим и в большей мере супрессивным действием на локальном уровне обладают препараты пимекролимус и такролимус — топические ингибиторы кальциневрина [10–13].
Результаты и их обсуждение
На основании экспертной оценки многолетнего клинического опыта и данных научной литературы в ФГБУ УрНИИДВиИ МЗ РФ разработан алгоритм дифференцированной терапии больных АтД с применением в том числе иммунодепрессивных средств (рис. 1). Характер и степень такой «иммуноинтервенции» зависит от степени тяжести процесса, определяемой по стандартизированному индексу SCORAD, морфологических особенностей кожных манифестаций, а также от возраста пациентов.
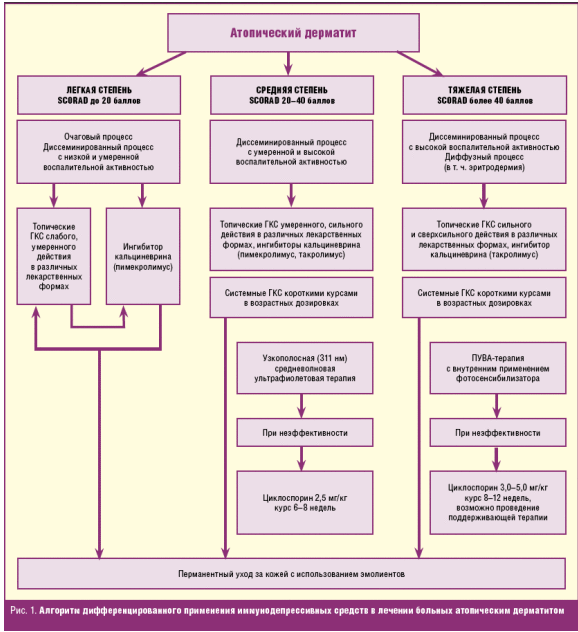
У пациентов с легкими проявлениями АтД (SCORAD до 20 баллов), когда процесс носит ограниченный или диссеминированный характер, достаточным является назначение топических глюкокортикостероидов (ГКС) слабого (гидрокортизон 1%, алклометазона дипропионат 0,05%) или умеренного действия (гидрокортизона — 17-бутират 0,1%) 2 раза в сутки и увлажняющих и смягчающих средств, которые назначаются 2–3-кратно в течение суток на участки пораженной кожи. В зависимости от клинической картины АтД и локализации очагов поражения кожи средства наружной терапии используют в различных лекарственных формах. Длительность терапии топическими ГКС определяется индивидуально, однако не должна превышать 14 дней.
При ограниченном процессе либо диссеминированных высыпаниях с низкой или умеренной воспалительной активностью (SCORAD до 20 баллов), при любой локализации высыпаний, в том числе на коже лица, шеи, в области складок, пациентам может назначаться топический ингибитор кальциневрина — крем пимекролимус 1%, который применяется 2-кратным нанесением в сутки на кожу в области клинических проявлений АтД. Длительность основного курса составляет 2–4 недели. В Российской Федерации крем пимекролимус 1% разрешен к применению в детской практике с 3-месячного возраста, однако по данным зарубежных клинических рекомендаций пимекролимус 1% рекомендован к применению у детей с 2-летнего возраста [10–12]. Установлено, что применение пимекролимуса 1% не приводит к развитию побочных явлений, присущих топическим ГКС, а также развитию пиогенных и вирусных суперинфекций [14, 15]. Использование крема пимекролимус 1% может быть рекомендовано также при непереносимости топических ГКС, их неэффективности в установленных дозовых и временных параметрах, а также при наличии высыпаний в чувствительных зонах, в целях предотвращения риска развития побочных явлений, характерных для ГКС. При отсутствии клинического эффекта при применении пимекролимуса 1% либо формировании обострения процесса возможен возврат к краткосрочным курсам топических ГКС слабого или умеренного действия.
У больных АтД со средней степенью тяжести заболевания, при диссеминированном процессе с умеренной или выраженной воспалительной активностью (SCORAD от 20 до 40 баллов) рекомендуется назначение топической терапии ГКС умеренного либо сильного действия, доказательно наиболее эффективными из которых являются: метилпреднизолона ацетонат 0,1%, мометазона фуроат 0,1%, бетаметазона валерат, гидрокортизона 17-бутират 0,1% [5, 7]. У данных больных, в особенности в проблемных зонах кожи лица, шеи, складок показано также применение крема пимекролимус 1% в соответствии с изложенными выше принципами, при этом использование топических ГКС возможно в более длительные сроки — до 4–6 недель, а курсы крема пимекролимус 1% — до полного исчезновения симптомов.
В качестве наружного средства пациентам со среднетяжелым АтД показано назначение мази такролимус — 0,03% — детям в возрасте от 2 до 16 лет и 0,1% — взрослым больным. В соответствии с установленными показаниями и режимом терапии, на первом этапе лечения мазь такролимус назначается 2 раза в день (сроком от 3 до 6 недель), затем сроком до 3–12 месяцев продолжается поддерживающая топическая терапия мазью такролимуса 2 раза в неделю на участки кожи, поражение которых типично для АтД, в сочетании с эмолиентами [16, 17].
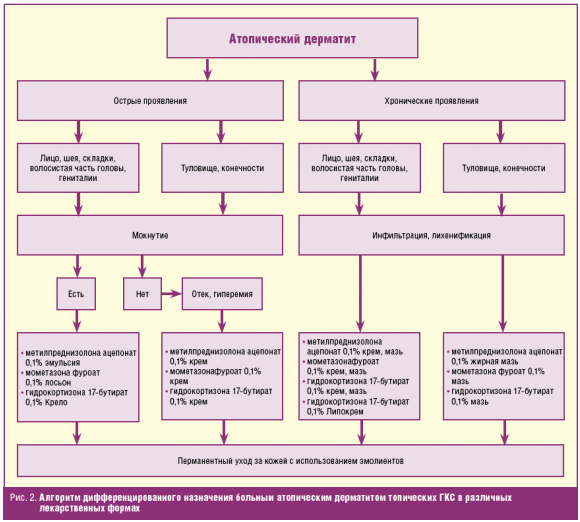
В зависимости от морфологии высыпаний рационально применение различных лекарственных форм топических ГКС. При наличии очагов мокнутия, локализации высыпаний в области лица и шеи назначается метилпреднизолона ацепонат 0,1% в форме эмульсии однократно в течение суток, либо лосьон мометазона фуроат 0,1% 1 раз в сутки, либо гидрокортизона 17-бутират 0,1% в форме Крело 1–3 раза в сутки, в сочетании с 2–3-кратным нанесением эмолиентов на периферию очагов и непораженную кожу.
В отсутствие мокнутия, на очаги отечности, гиперемии, при локализации высыпаний на коже туловища и верхних конечностей, нижних конечностей и кожи в области головы/шеи, применяется крем метилпреднизолона ацепонат 0,1%, или крем мометазона фуроат 0,1%, или крем гидрокортизона 17-бутират 0,1% в сочетании с различными формами эмолиентов. При выраженной инфильтрации и лихенификации кожи туловища применяются мазевые формы топических ГКС.
Фаза хронических проявлений (очаги застойной гиперемии, выраженная воспалительная инфильтрация, лихенификация, гиперкератоз и сухость), которая может формироваться после 3–7-летнего возраста пациентов и сохраняться во взрослом возрасте, чаще локализуется на конечностях. Рациональным является применение в наружной терапии ГКС-средств в лекарственных формах, оказывающих ожиряющее и смягчающее действие (Липокрем, мазь, жирная мазь). Сроки наружной терапии составляют у взрослых пациентов до 12 недель. На области кожного покрова с проявлениями крайне выраженной лихенификации, гиперкератоза, шелушения, фиссуризации назначается особая лекарственная форма — безводная, жирная мазь метилпреднизолона ацепонат 0,1% или гидрокортизона 17-бутират 0,1%, дополнительно — эмолиенты с высоким содержанием липидов с 2–3-разовым применением. На участки с выраженным ксерозом и отсутствием воспалительных манифестаций АтД, средства, содержащие ГКС, не применяются, тогда как эмолиенты, наносимые на кожу 1–2-кратно, значительно уменьшает чувство зуда и стянутости кожи.
Анализ отечественных и зарубежных литературных данных, экспертная оценка результативности проведенного лечения послужили основой для разработки алгоритма дифференцированного применения топических ГКС в различных лекарственных формах (рис. 2).
У 25,0–30,0% пациентов с АтД течение заболевания сопровождается частыми инфекционными осложнениями пиогенной, грибковой, вирусной этиологии; у этих пациентов особенно выражена колонизация кожи в высоких титрах Staphylococcus aureus, Pityrosporum ovale, Candida albicans. У пациентов с частыми инфекционными осложнениями, при наличии очагов хронической бактериальной инфекции, воспалительных поражениях систем и органов диагностируется, как правило, вторичная иммунная недостаточность. Таким пациентам после санации очагов инфекции назначаются средства иммуномодулирующей терапии, применяемые для коррекции вторичных иммунодефицитных состояний, использование которых может быть осуществлено после консультации клинического иммунолога [3–5].
При наличии у пациентов одновременно островоспалительных проявлений и клинических признаков пиогенных осложнений кожного процесса, диагностируется АтД, осложненный вторичной пиококковой инфекцией. После идентификации возбудителя, определения спектра чувствительности пиококков к антибактериальным препаратам (что особенно важно при рецидивирующих более 3 раз в году эпизодах гнойных осложнений), назначаются наружные средства соответствующего состава. В случае невозможности проведения бактериологических исследований эмпирическая терапия проводится препаратами, содержащими фузидиевую кислоту, чувствительность штаммов Staphylococcus aureus к которой сохраняется на уровне 95,0–97,0%, либо препаратами, содержащими мупироцин, чувствительность к которому также крайне высока.
С целью снижения активности аллергического воспаления у больных со средней степенью тяжести течения АтД (индекс SCORAD 20–40 баллов) назначаются системные средства лечения. Среди пациентов с АтД рационально выделить группу больных (детей и взрослых), у которых распространенные атопические высыпания носят гиперергический характер с явлениями отека, экссудации, мокнутия; процесс отличается частыми рецидивами, быстрой динамикой развития обострения. Таким больным показано краткосрочное (3–5 дней) назначение системных ГКС внутривенно либо внутримышечно в возрастных дозировках, но не более 0,5 мг/кг массы тела. После ликвидации островоспалительных проявлений дерматоза возможно подключение лечебных физических факторов — назначение узкополосного средневолнового ультрафиолетового излучения с длиной волны 311 нм, сеансы облучения проводят 4 раза в неделю, и количество процедур на курс колеблется от 15 до 35 (в среднем 21 процедура).
Для группы пациентов с тяжелым течением АтД (индекс SCORAD более 40 баллов) преобладающими являются клинические проявления в виде группирующихся папул, бляшек, выраженной лихенификации, инфильтрации, сухости кожи, гиперкератоза, фиксируются осложнения в виде эпизодов транзиторной эритродермии, лимфаденопатии. Таким пациентам в состав комплексной терапии показано включение системных ГКС до 7 дней в дозе до 0,75–1,0 мг/кг массы тела, а после снижения активности клинических проявлений дерматоза, при отсутствии противопоказаний взрослым пациентам возможно проведение фотохимиотерапии по 4-дневной схеме с внутренним применением фотосенсибилизатора 10–15 процедур на курс. Нанесение топических ГКС и средств лечебного ухода пациентам, получающим светолечение, необходимо проводить не ранее чем через 1 час после проведения процедуры.
При данном варианте клинического течения, когда применение указанной терапии АтД не позволяет добиться положительной динамики в течение АтД — снижение индекса SCORAD менее 50,0% от исходного, показано использование иммуносупрессирующей терапии Цс, который назначается в начальной дозе 2,5–5,0 мг/кг в сутки. Курс лечения для пациентов с индексом SCORAD 40 и более баллов составляет 6–8 недель, с дальнейшей постепенной полной отменой препарата.
По данным клинических наблюдений, проведенных ФГБУ УрНИИДВиИ МЗ РФ, у 10,0–12,0% больных АтД процесс носит крайне тяжелый характер, с диффузным поражением кожи, плотной инфильтрацией и грубой лихенификацией в типичных локализациях, гиперкератозом и/или развитием стойкой эритродермии, сопровождается мучительным зудом, симптомами интоксикации, обострения длительные, а ремиссии редкие и непродолжительные. При таком варианте клинического течения АтД возможно назначение Цс в стартовой дозе 2,5–5,0 мг/кг в сутки в течение 8–12 недель. При достижении удовлетворительного эффекта дозу Цс следует уменьшать постепенно, по возможности до полной его отмены. При назначении Цс необходимо клиническое мониторирование с контролем артериального давления, возможного появления пиогенных и вирусных осложнений. В случае развития артериальной гипертензии необходимо начать гипотензивное лечение. В процессе лечения Цс показан систематический контроль функционального состояния почек и печени, калия и магния в плазме (особенно у пациентов с нарушением функции почек); концентрации мочевины, креатинина, мочевой кислоты, билирубина, трансаминаз, амилазы и липидов в сыворотке крови (до начала лечения и после 1 месяца лечения). Если повышение концентрации липидов, мочевины, креатинина, билирубина, трансаминаз в крови имеет стойкий характер, следует снизить суточную дозу Цс.
На основании сравнительных клинических исследований, проведенных в ФГБУ УрНИИДВиИ МЗ РФ за период 2008–2012 гг., определена эффективность способов терапии, входящих в алгоритм дифференцированного назначения иммуносупрессивной терапии больным АтД. Установлено, что у группы больных среднетяжелым АтД клиническая эффективность крема пимекролимус 1% к 4-й неделе применения была сопоставима с топическим ГКС алклометазона дипропионатом 0,05%, однако длительность клинической ремиссии среди пациентов, применявших пимекролимус, была достоверно больше. В отличие от пациентов, получавших терапию топическим ГКС, в группе пациентов применявших крем пимекролимус 1%, не было отмечено осложнений в виде присоединения вторичной бактериальной или вирусной инфекции.
С целью оценки эффективности топической терапии больных АтД с применением препарата такролимуса, под нашим наблюдением находились 38 пациентов с АтД среднетяжелого и тяжелого течения, из числа которых 18 детей в возрасте от 2 до 16 лет и 20 взрослых в возрасте 18–35 лет — 16 мужчин и 22 женщины.
До начала терапии в группе детей с АтД средний показатель индекса SCORAD составил 49,7 ± 1,5 балла, при этом у 7 больных была отмечена среднетяжелая степень (SCORAD > 15 баллов), а у 11 пациентов — тяжелая степень АтД, при которой индекс SCORAD фиксировался на цифрах более 40 баллов. В группе взрослых больных АтД индекс SCORAD в среднем достигал 63,2 ± 4,4 балла; 8 пациентов — со среднетяжелым течением, 12 с тяжелыми проявлениями АтД. Проводимая терапия с использованием мази Протопик (такролимус) 0,03% у детей и 0,1% мази Протопик у взрослых пациентов 2 раза в день определяла позитивную динамику клинических проявлений АтД уже на 3–4 день от начала лечения: уменьшался зуд кожи, гиперемия, отечность в области высыпаний. К 14-му дню терапии показатели индекса SCORAD снижались у всех больных, при этом у детей регресс индекса SCORAD составил 51,0 ± 5,1%, у взрослых больных АтД — 43,3 ± 3,9%. В последующие 14 дней, как показало наблюдение, выраженность симптомов заболевания снижалась еще более значимо, и к 28-му дню лечения средние показатели индекса SCORAD составили в группе детей 9,2 ± 1,6 балла, а у взрослых пациентов — 16,9 ± 2,0 балла, был достигнут регресс показателя тяжести заболевания на 81,5 ± 4,8% и 73,3 ± 4,4% соответственно.
Активная терапия детей, больных АтД, мазью такролимуса 0,03% 2 раза в день позволила достигнуть клинической ремиссии и значительного улучшения у 88,9% пациентов, а после окончания поддерживающего курса — сохранить это состояние. В процессе наблюдения за детьми с АтД отмечено, что после 2 месяцев поддерживающего лечения (88-й день наблюдения) ухудшение состояния кожи было у 1 пациента, после 3 месяцев (118-й день) — у 2 больных; при этом индекс SCORAD увеличился, но незначительно, оставаясь в пределах SCORAD 50 по сравнению с таковым до начала терапии.
У взрослых пациентов клиническая ремиссия и значительное улучшение процесса фиксировались после периода активного лечения мазью такролимуса 0,1% 2 раза в день у 75,0% больных, а после 3 месяцев поддерживающей терапии число таких пациентов возросло до 84,2%. В процессе наблюдения за взрослыми пациентами с АтД 4 больных демонстрировали стабильно умеренный эффект от лечения с регрессом индекса SCORAD на 50% от исходного, только 1 пациентка отказалась от дальнейшего применения мази такролимуса 0,1%.
В группе пациентов с тяжелым АтД, требующим назначения иммунодепрессанта Цс, у 98,3% больных отмечалось более значимое снижение активности клинических проявлений (% регресса высыпаний) к 4-й неделе терапии по сравнению с пациентами, в терапии которых применялись системные ГКС — 63,1% (р < 0,05). Длительность сроков госпитализации у пациентов, получавших Цс, была ниже в среднем на 6,0 койко-дней, а длительность клинической ремиссии — в 2,7 раза выше и составила 16,0 мес. Только у 2,3% пациентов, получавших Цс А, отмечалось транзиторное повышение артериального давления, в то время как у пациентов, получавших системные кортикостероиды, артериальная гипертензия отмечалась у 15,8%.
Выводы
- АтД является иммуномедиированным хроническим воспалительным заболеванием кожи, для лечения которого назначение средств, оказывающих иммуносупрессивное, противоспалительное действие, патогенетически оправдано и эффективно.
- Наружная терапия больных АтД топическими ГКС проводится дифференцированно с учетом тяжести процесса, фазы развития заболевания, особенностей морфологии высыпаний, предусматривает использование различных по силе действия препаратов и многообразия их лекарственных форм.
- Топические ингибиторы кальциневрина являются препаратами выбора для лечения больных АтД различной тяжести, назначаются для лечения дерматоза в острый период, а такролимус и для поддерживающей терапии, обладают выраженной эффективностью и безопасностью.
- Системная терапия (ГКС, фото-, фотохимиотерпия, циклоспорин), оказывающая иммунодепрессивное действие у больных АтД, назначаемая при среднетяжелом и тяжелом течении заболевания, требует клинико-лабораторного мониторинга для предотвращения формирования ятрогенных осложнений.
- Использование в практической дерматологии алгоритмизированных, дифференцированных подходов к проведению патогенетической иммуносупрессирующей терапии больных АтД способствует повышению эффективности лечения, предотвращению обострений процесса, улучшению качества жизни пациентов, что в конечном итоге предотвращает формирование инвалидизирующих форм заболеваний.
Литература
- Аллергология и иммунология / Под ред. А. А. Баранова и Р. Ф. Хаитова. 2-е изд., испр. и доп. М.: Союз педиатров России, 2010. 248 с. (Клинические рекомендации для педиатров).
- Reitamo S., Luger T., Steinhoff M. Textbook of atopic dermatitis — Informa, 2008.569 p.
- Кудрявцева А. В., Флуер Ф. С., Максимушкин А. Ю. Возможности эрадикации золотистого стафилококка при осложненном атопическом дерматите у детей // Российский вестник перинатологии и педиатрии. 2012; 57 (6). http://lekarius.ru/external/issue/1983.
- Кунгуров Н. В., Герасимова Н. М., Кохан М. М. Атопический дерматит. Типы течения, принципы терапии. Екатеринбург, 2000. 272 с.
- Ring J., Alomar A., Bieber T., Deleuran M., Fink-Wagner F. et al. Guidelines for treatment of atopic eczema (atopic dermatitis) // Part I. JEADV. 2012; 26: 1045–1060.
- Кениксфест Ю. В., Кунгуров Н. В., Кохан М. М. Взаимосвязь клинических проявлений и иммунологических параметров при различных типах течения АД у детей // Клиническая дерматология и венерология. 2004; 1: 40–42.
- Дерматовенерология. Клинические рекомендации / Под ред. А. А. Кубановой. М. «ДЭКС-ПРЕСС». 2010. 428 с.
- Rahman S., Collins М., Williams C. M. The pathology and immunology of atopic dermatitis // Inflamm. Allergy Drug Targets. 2011; 10 (6): 486–496.
- Кохан М. М., Кениксфест Ю. В., Новиков Г. М. Эффективность сочетанного применение наружных средств и увлажнения кожи у больных АД // Вестник дерматологии и венерологии. 2007; 4: 55–60.
- Кунгуров Н. В., Кохан М. М., Мирина Ю. Г., Сазонов С. В, Берсенева О. Ю. Клиническая эффективность и иммуноморфологическая характеристика действия ингибитора кальциневрина при терапии больных атопическим дерматитом // Клиническая дерматология и венерология. 2005; 3: 107–111.
- Hijnen D. J., ten Berge O., Timmer-de Mik L, Bruijnzeel-Koomen C. A., de Bruin-Weller M. S. Efficacy and safety of long-term treatment with cyclosporin A for atopic dermatitis // JEADVl. 2007; 21 (1): 85–89.
- Arkwright P., Gillespie M., Ewing C., David T. Blinded side-to-side comparison of topical corticosteroid and tacrolimus ointment in children with moderate to severe atopic dermatitis // Clin. Exp. Dermatol. 2007; 32: 145–147.
- Емельянов А. В. Глюкокортикостероиды и ингибиторы кальциневрина для местного применения в современной стратегии лечения атопического дерматита // Вопр. совр. педиатр. 2006; 5 (4): 87–91.
- Мойер М. Новейшие достижения в лечении кожных болезней: топические и системные иммуномодуляторы // Росс. журнал кож. и вен. болезней. 2008; 4: 49–54.
- Сидоренко О. А., Короткий Н. Г. Эффективность иммуносупрессивной терапии атопического дерматита у детей // Российский журнал кожных и венерических болезней. 2008; 4: 65–67.
- Callen J., Chamlin S., Eichenfield L. F., Ellis C., Girardi M. et al. A systematic review of the safety of topical therapies for atopic dermatitis. British Journal of Dermatology. 2007; 156 (2): 203–221.
- Remitz A., Harper J., Rustin M., Goldschmidt W. F. M. Long-trem Safety and Efficacy of Tacrolimus Ointment for the Treatment of Atopic Dermatitis in Children // Acta dermato-venerologica. 2007; 1 (87): 54–61.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru