Введение
Тромбозы мозговых вен и венозных синусов у взрослых встречаются с частотой 5 случаев на 1 млн в год [1], смертность варьирует от 5% до 30%, благоприятный прогноз при ранней диагностике и своевременно начатом лечении венозного тромбоза имеет место у 80–90% больных [2]. Венозный тромбоз является причиной инсульта в 0,5–1% случаев [1, 3]. Церебральные венозные инсульты чаще относятся к ишемическим или смешанным (красный инфаркт), реже — геморрагическим (кровоизлияние в ишемизированную ткань, разрыв сосуда) [4, 5]. Клиническая картина инсульта зависит от размеров тромба, проходимости вены и локализации тромбированной вены, развитости системы коллатералей, заболевания, приведшего к тромбозу. Особенностями венозного инсульта, по данным нейровизуализации, являются [4–10]:
наличие при закупорке даже небольшой вены выраженного перифокального отека;
развитие вазогенного отека до развития цитотоксического;
ранняя геморрагическая трансформация;
вовлечение в процесс нескольких вен, нередко близко расположенных, с образованием множественных очагов;
формирование двусторонних, часто симметрично расположенных и не совпадающих с зоной васкуляризации артерий очагов ишемии (типичный признак нарушения венозного кровообращения).
Перифокальный отек при закупорке вены объясняется особенностью строения стенки венозного сосуда, через которую жидкая часть крови свободно перемещается в периваскулярное пространство, вызывая констрикцию сосудов, питающих область стаза, и создавая условия для ишемизации ткани и для развития масс-эффекта. Отек является фактором, располагающим к кровоизлиянию [5, 7].
Сведения о частоте тромбозов глубоких вен (ГВ) мозга практически отсутствуют. T. Pfefferkorn et al., используя накопленные за десятилетие данные двух ведущих клиник Мюнхена и Парижа, проанализировав 32 наблюдения тромбозов ГВ [9], установили, что доля изолированных тромбозов ГВ (внутренние вены, вена Галена, базальная вена Розенталя, прямой синус) составляет 28% от всех тромбозов ГВ. Остальные случаи отнесены авторами к неизолированным тромбозам ГВ, при которых одновременно тромбируются кортикальные вены, поперечный, сагиттальный и/или другие синусы [9]. Описания тромбозов мелких ГВ в полушариях головного мозга в доступной нам литературе не встретилось.
Диагностика тромбоза ГВ мозга из-за многообразия клинических проявлений чрезвычайно трудна даже при наличии данных нейровизуализации [1, 11]. В большинстве публикаций информация о тромбозах ГВ головного мозга ограничивается описанием тяжелой дисфункции диэнцефальной области с угнетением сознания, глазодвигательных нарушений и зрачковых реакций [12, 13]. Прогноз, как правило, неблагоприятный, особенно при несвоевременной диагностике [13, 14]. Диагноз тромбоза ГВ, по данным литературы [9], ставится в сроки
от 1 до 76 дней, при изолированных тромбозах средние сроки постановки диагноза составляют 19,1±23,0 дня, при неизолированном тромбозе — 6,3±6,5 дня. Наиболее частыми причинами тромбоза ГВ являются нарушения коагуляции (в 41% случаев), прием оральных контрацептивов (28%), послеродовой период (25%) [9]. Дифференциальный диагноз приходится проводить с большим числом нозологических единиц, в т. ч. с психическими заболеваниями, опухолями головного мозга, рассеянным склерозом [14].
Приводим описание клинического наблюдения молодой пациентки, иллюстрирующего сложность диагностики изолированного тромбоза мелких вен головного мозга.
Клиническое наблюдение
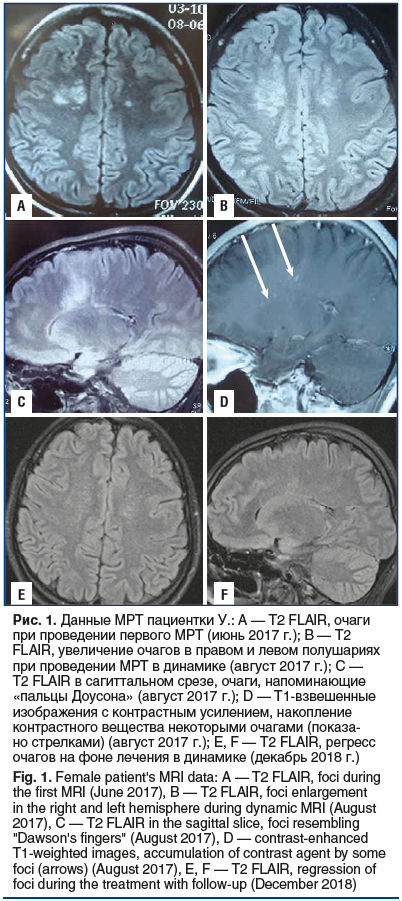
Пациентка У., 31 год, заболела в июне 2017 г., когда возникли диффузные, распирающие, труднопереносимые головные боли, не купируемые анальгетиками, усиливающиеся при малейшем движении головой. Головная боль сопровождалась тошнотой, рвотой. В течение недели боль нарастала: больная перестала заниматься повседневными обычными делами, постоянно лежала, продуктивный контакт был ограничен. Повышения температуры или других признаков инфекционного заболевания не наблюдалось. К концу недели стало беспокоить двоение при взгляде на любые расстояния. Движения глазных яблок сопровождались болью. Появились шаткость при ходьбе, неустойчивость, дрожание в руках. Утратила возможность передвигаться без поддержки. Проконсультирована окулистом, который обнаружил выраженные застойные явления на глазном дне и рекомендовал проведение магнитно-резонансной томографии (МРТ) головного мозга с последующей консультацией невролога. На МРТ головного мозга выявлен «конгломерат» множественных очагов в правой и, меньших размеров, на симметричном участке в левой лобно-теменной области (рис. 1, А).
Пациентку в экстренном порядке госпитализировали в неврологическое отделение по месту жительства с подозрением на инсульт. Проводился дифференциальный диагноз между очагами ишемии и демиелинизации.
В неврологическом статусе при поступлении описаны равномерное оживление глубоких рефлексов, мозжечковая походка, выполнение координаторных проб с интенцией, неустойчивость при пробе Ромберга. К сожалению, в выписке из истории болезни не отражено наличие головной боли, нет описания общего статуса пациентки. Выставлен диагноз «рассеянный склероз (РС)». Получала терапию глюкокортикостероидами, на фоне которой регрессировали головные боли, застойные явления на глазном дне; продолжали беспокоить общая слабость, дрожание в кистях. На МРТ головного мозга, проведенной через 2 мес. после первого обследования, констатировали появление новых очагов, увеличение площади поражения; очаги, напоминающие «пальцы Доусона», накопление контрастного вещества некоторыми очагами (рис. 1, B–D). Для исключения системных заболеваний соединительной ткани (СЗСТ) больная прошла обследование в ФГБНУ НИИР им. В.А. Насоновой. Общий анализ крови, скорость оседания эритроцитов, антитела к двуспиральной ДНК, антитела к кардиолипинам IgG, IgM, С3- и С4-компоненты комплемента, ANCA, антинуклеарный фактор — все параметры в пределах нормы, на основании чего СЗСТ исключены. Пациентка была обследована в одной из клиник г. Москвы, диагноз РС подтвержден. Там же проведена МРТ спинного мозга — патологии не обнаружено.
Примерно через год после дебюта заболевания пациентка была направлена на кафедру неврологии ФГБОУ ВО Казанский ГМУ Минздрава России для уточнения диагноза. Дополнительно к анамнезу: в детстве часто болела ОРВИ, страдает хроническим гастритом с обострениями. Акушерский анамнез: первые две беременности у пациентки закончились выкидышами. Третья беременность в 20-летнем возрасте протекала с угрозой выкидыша, родила здорового мальчика. Далее (в течение 10 лет) забеременеть не могла, обследовалась по поводу бесплодия. За год до дебюта заболевания неоднократно проводилось экстракорпоральное оплодотворение (ЭКО), получала интенсивную гормональную терапию, однако беременность так и не наступила, происходила гибель эмбриона на 3–4-е сут. Обследована генетиком, патологии не выявлено. Проводились гистероскопия, лапароскопия. Диагностирован эндометриоз тазовой брюшины, проведена коагуляция.
На момент осмотра пациентка предъявляла жалобы на дрожание в руках. Активна, эмоционально лабильна, эйфорична, многоречива, задает много, часто бессмысленных, вопросов. Двигательные и чувствительные нарушения отсутствуют, в повседневной жизни ничем себя не ограничивает. Рефлексы обычной живости с неубедительным преобладанием слева. Интенционный тремор при выполнении пальценосовой пробы, более выраженный слева, дисдиадохокинез слева. Диффузная мышечная гипотония в конечностях, больше слева. Умеренный постуральный тремор пальцев правой кисти и менее выраженный — левой, уменьшающийся при приближении к цели. Пациентка госпитализирована для проведения дополнительных исследований.
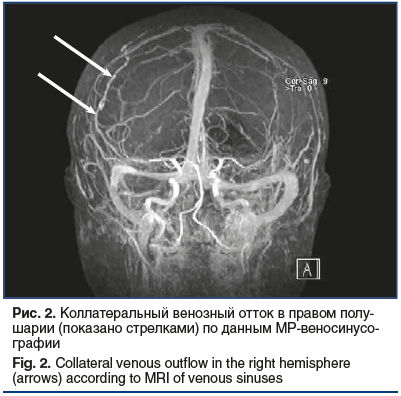
Стандартное лабораторно-инструментальное обследование пациентки (биохимический анализ крови, электрокардиография, рентгенография органов грудной клетки, ультразвуковое исследование сосудов шеи) патологии не выявило. Осмотр офтальмолога: состояние глазного дна — диск бледно-розовый, границы четкие, калибр сосудов не изменен. МР-веносинусография и КТ-ангиография с венозной фазой: крупные вены и синусы не изменены, за исключением умеренного расширения корковых вен среднего и дистального сегмента справа (на уровне верхней анастомотической вены Тролярда) (рис. 2), что может служить признаком формирования коллатерального оттока.
Проведен консилиум с обсуждением клинико-нейровизуализационных и параклинических данных: на серии МР-томограмм головного мозга в паравентрикулярной области лобных долей, больше справа, определяются облаковидные конгломераты гидрофильно измененной мозговой ткани с мелкими очагами, напоминающими просяное зерно, и с полосчатыми вкраплениями, идентичными тромбозу мелких вен. Признаков масс-эффекта нет. Отдельные очаги накапливают контраст. Характеристика очагов, клинико-анамнестические данные и результаты обследований позволяют предположить у больной тромбоз мелких венозных сосудов (венул) глубоких отделов мозга. Рекомендована консультация гематолога.
Гематологическое обследование. Тромбодинамика: скоростные параметры смещены в область гиперкоагуляции. Тромбиновое время, содержание фибриногена, антитромбина-III, плазминогена, растворимых фибрин-мономерных комплексов, Д-димера, гомоцистеина, антител к кардиолипину и гликопротеидам — в норме. XIII зависимый фактор — 3 мин (норма — 5–13 мин), протеин С — 63,4% (норма — 70–140%), S-протеин — 50,2% (норма — 60–130%). Проведено генетическое обследование на наследственные тромбофилии (табл. 1).
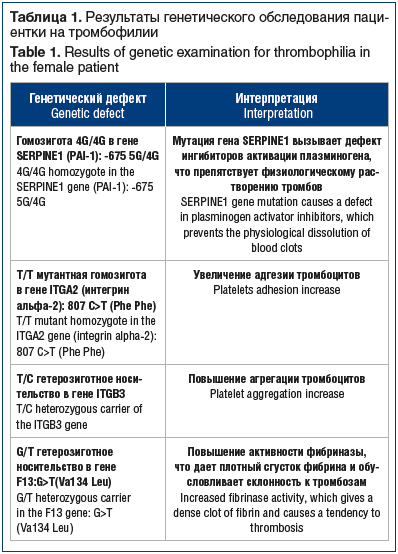
Заключение гематолога. Тромбофилия сочетанного генеза — патологическая гетерозигота V фактора с дефицитом протеинов С и S. Крайне высокий риск рецидива тромботического осложнения. Носительство генетических протромботических полиморфизмов — гомозигота PAI 1, ITG2, гетерозигота ITGB3 и фактора XIII. Отягощенный акушерский анамнез (невынашивание, неудачи ЭКО). Гиперкоагуляционный синдром.
Гипертензионный характер головной боли в дебюте заболевания, застойные явления на глазном дне с их регрессом, данные нейровизуализации и результаты гематологического обследования позволили выставить диагноз: «Двусторонний изолированный тромбоз мелких ГВ головного мозга с органической микросимптоматикой (дрожательным гиперкинезом в руках, умеренным двусторонним мозжечковым синдромом, более выраженным слева). Тромбофилия сочетанного генеза, гиперкоагуляционный синдром с высоким риском повторных тромбозов».
По согласованию с гематологом назначен варфарин с коррекцией дозы в соответствии с цифрами международного нормализованного соотношения. На контрольной МРТ отмечается значительный регресс очагов (рис. 1, E, F). На фоне антикоагулянтной терапии пациентка смогла забеременеть и родить здорового ребенка. Рецидивов заболевания в течение 2 лет наблюдения не было, сохранялся описанный выше неврологический дефицит.
Обсуждение
Первым диагнозом у пациентки был РС. В пользу данного диагноза свидетельствовали: многоочаговый характер поражения, проявляющийся сочетанием неодинаково выраженной в правых и левых конечностях мозжечковой симптоматики с пирамидной; психоэмоциональные особенности больной; относительное сходство МРТ-изображений с таковыми при РС («пальцы Доусона», накопление контраста некоторыми очагами, появление новых очагов на повторных МРТ); эффективность терапии кортикостероидами. Не характерным для РС было развитие самого патологического процесса — с нарастающих по степени выраженности диффузных головных болей, совпадение усиления головной боли с изменением поведения больной, проявившимся безынициативностью и утратой продуктивного контакта и физической активности, двоения и выраженного застоя на глазном дне. Для РС не типична также стабильность неврологической симптоматики. Не характерен для РС имеющийся у больной тремор: он выявлялся в позе с вытянутыми руками, был асимметричным, уменьшался при приближении к цели и оценен нами как подкорковый постуральный. Оценка тремора затруднялась наложением на него мозжечковой симптоматики. В пользу приведенной нами оценки этиологии тремора свидетельствовало преобладание его в правой руке, в то время как мозжечковая симптоматика была более отчетливой слева. Против диагноза РС свидетельствовали также и результаты МРТ: расположение очагов в симметричных участках, малые размеры очагов — «с просяное зерно» (у больных РС очаги, как правило, равны или превышают 3 мм), наличие конгломератов очагов. Очаги при РС располагаются преимущественно перивентрикулярно, в нашем наблюдении они были локализованы в лобно-теменных долях. Наконец, для очагов РС не свойственно окружение их тенью. На томограммах больной очаги как бы «погружены в прозрачную ткань», которую мы обозначили как облаковидную. Таким образом, нетипичность для РС клинической картины заболевания и данных нейровизуализации исключала у нашей больной диагноз РС.
Особенность неврологической симптоматики заключалась в малой выраженности, двусторонности и идентичности симптомов, их асимметричности, наличии у пациентки эмоциональной расторможенности. Это может быть объяснено двусторонним асимметричным поражением проекционных путей головного мозга: фронтопонтинного, направляющегося к собственным ядрам моста и через переключение к мозжечку (понтоцеребеллярный путь); кортикостриарного; таламокортикального пути от передних ядер таламуса. Данное предположение подтверждается отсутствием выраженного очагового неврологического дефицита и сочетанием приведенных симптомов. Подобные нарушения описаны при поражении переднего бедра внутренней капсулы, через который проходят путь от таламуса к префронтальной коре и фронтопонтинный путь [15].
МРТ-картина изменений в головном мозге у нашей пациентки напоминала таковую при синдроме CLIPPERS (Chronic lymphocytic inflammation with pontine perivascular enhancement responsive to steroids) — хроническом периваскулярном лимфоцитарном воспалении с поражением моста и мозжечка, реагирующем на терапию глюкокортикостероидами. Очаги на МРТ у больных с CLIPPERS описываются как «перец, смешанный с солью». Возникновение их связывают с поражением мелких артериальных сосудов. При этом поражение сосудов при CLIPPERS характеризуется периваскулярной, преимущественно Т-лимфоцитарной (СD4 и CD8) с макрофагами, инфильтрацией без признаков отека окружающей
ткани [16]. Идентичность очагов при CLIPPERS с очагами нашей больной позволяет расценивать их как сосудистые. Наличие перифокального отека свидетельствует о вовлечении в процесс мелких вен. Подтверждением сказанного является формирование венозных коллатералей (см. рис. 2), локализация очагов в обоих полушариях головного мозга, симметричность их расположения, клиническая картина и, наконец, сама причина заболевания — тромбофилия.
Заключение
Особенности клинических проявлений, течения заболевания и данных нейровизуализации, констатация у больной тромбофилии с высоким риском тромбообразования, а также отсутствие тромбоза венозных синусов головного мозга позволили нам остановиться на вышеприведенном диагнозе и выделить опорные моменты для диагностики изолированного тромбоза мелких ГВ головного мозга:
наличие клинических признаков, характерных для венозного тромбоза (нарастающих гипертензионных головных болей, застойных сосков зрительных нервов);
симметричное расположение очагов; расширение коллатеральных вен; небольшие («с просяное зерно») очаги, окруженные перифокальным отеком, объединенные в конгломерат, по данным нейровизуализации;
интактность венозных синусов и ГВ мозга, по данным нейровизуализации, не исключает возможность тромбоза мелких ГВ.
Обнаружение у пациентки патологии свертывающей системы крови, явившейся причиной случившегося, делает необходимым при венозных инсультах у молодых лиц консультации гематолога с проведением соответствующих исследований. Наиболее информативным методом диагностики изолированного тромбоза ГВ мозга является МРТ головного мозга. Отсутствие информации в литературе об изолированном тромбозе мелких вен головного мозга требует накопления клинического опыта.
Сведения об авторах:
Матвеева Татьяна Всеволодовна — д.м.н., профессор кафедры неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Казанский ГМУ Минздрава России; 420012, Россия, г. Казань, ул. Бутлерова, д. 49.
Ибатуллин Мурат Масгутович — д.м.н., профессор кафедры неврологии и нейрохирургии ФПК ППС ФГБОУ ВО Казанский ГМУ Минздрава России; 420012, Россия, г. Казань,
ул. Бутлерова, д. 49.
Гайфутдинов Рустем Талгатович — к.м.н., доцент кафедры неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Казанский ГМУ Минздрава России: 420012, Россия, г. Казань, ул. Бутлерова, д. 49; ORCID iD 0000-0001-5591-7148.
Казанцев Александр Юрьевич — невролог, ассистент кафедры неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО Казанский ГМУ Минздрава России; 420012, Россия, г. Казань, ул. Бутлерова, д. 49; ORCID iD 0000-0001-9800-9940.
Алтынбаев Артур Радикович — невролог ГУАЗ «ЦГКБ № 18»; 420101, Россия, г. Казань, ул. Х. Мавлютова, д. 2.
Фасахова Гульназ Ануровна — к.м.н., невролог ГУАЗ «ЦГКБ № 18»; 420101, Россия, г. Казань, ул. Х. Мавлютова, д. 2.
Сафиуллина Светлана Ильдаровна — к.м.н., гематолог ООО «МЦ Айболит на Курской»; 420081, Россия, г. Казань, ул. Курская, д. 8а.
Контактная информация: Казанцев Александр Юрьевич, e-mail: engine90@bk.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 25.01.2020, поступила после рецензирования 07.02.2020, принята в печать 21.02.2020.
About the authors:
Tatiana V. Matveeva — Dr. of Sci. (Med.), Professor of the Department of Neurology, Neurosurgery and Medical Genetics, Kazan State Medical University: 49, Butlerova str., Kazan, 420012, Russian Federation.
Murat M. Ibatullin — Dr. of Sci. (Med.), Professor of the Department of Neurology, Neurosurgery, Faculty of Continuing Education and Professional Development, Kazan State Medical University: 49, Butlerova str., Kazan, 420012, Russian Federation.
Rustem T. Gaifutdinov — Cand. of Sci. (Med.), Associate Professor of the Department of Neurology, Neurosurgery and Medical Genetics, Kazan State Medical University: 49, Butlerova str., Kazan, 420012, Russian Federation; ORCID iD 0000-0001-5591-7148.
Alexandr Yu. Kazantsev — neurologist, Assistant Professor of the Department of Neurology, Neurosurgery and Medical Genetics, Kazan State Medical University: 49, Butlerova str., Kazan, 420012, Russian Federation; ORCID iD 0000-0001-9800-9940.
Artur R. Altynbaev — neurologist, Central City Clinical Hospital No. 18: 2, Kh. Mavlyutova, Kazan, 420101, Russian Federation.
Gulnaz A. Fasakhova — Cand. of Sci. (Med.), neurologist, Central City Clinical Hospital No. 18: 2, Kh. Mavlyutova, Kazan, 420101, Russian Federation.
Svetalana I. Safiullina — Cand. of Sci. (Med.), hematologist, Medical Center «Aibolit» on Kurskaya LLC: 8A, Kurskaya str., Kazan, 420081, Russian Federation.
Contact information: Alexander Yu. Kazantsev, e-mail: engine90@bk.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 25.01.2020, revised 07.02.2020, accepted 21.02.2020.
.
Информация с rmj.ru