Для цитирования: Пушкарь Д.Ю., Раснер П.И., Куприянов Ю.А., Мальцев Е.Г., Гуров Е.Ю., Умяров М.С., Сидоренков А.В. Что такое гидронефроз? // РМЖ. 2014. №17. С. 19
Гидронефроз (греч. hydōr – вода, nephros – почка) – заболевание почки,
обусловленное нарушением проходимости лоханочно-мочеточникового соустья,
приводящее к затруднению оттока мочи и расширению чашечно-лоханочной
системы почки.
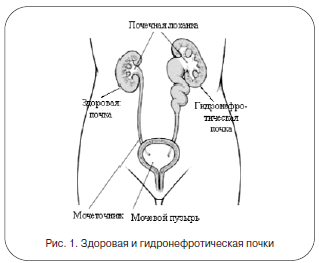
Увеличение внутрилоханочного давления приводит к постепенному сдавливанию паренхимы (ткани, в которой происходит фильтрация мочи) почки, нарушению в ней циркуляции крови, развитию соединительной ткани, в результате чего происходят сморщивание органа и полная потеря его функции (рис. 1).
При нормальных условиях моча поступает из почек вниз по мочеточникам и накапливается в мочевом пузыре. Но если существует блок (препятствие) на пути тока мочи, то нарушается физиологический пассаж мочи в мочевой пузырь, она накапливается выше препятствия, тем самым происходит переполнение почек и в результате развивается гидронефроз. Блок может быть частичным, позволяя моче течь в более медленном темпе и при повышенном давлении.
Что важно знать о гидронефрозе?
1. Гидронефроз встречается у женщин в 2 раза чаще, чем у мужчин.
2. Гидронефроз может быть одно или двусторонним.
3. В большинстве случаев легкая и средняя степень тяжести гидронефроза могут разрешиться самостоятельно.
4. При тяжелой степени гидронефроза показано хирургическое вмешательство.
Стадии
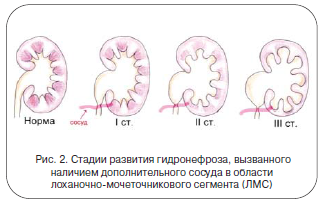
В течении гидронефроза традиционно принято выделять 3 стадии, имеющие характерные объективные признаки (рис. 2).
На I стадии гидронефроза выявляется расширение лоханки почки (пиелоэктазия).
II стадия характеризуется расширением не только лоханки, но и чашечек почки. На этой стадии начинает страдать ткань почки, начинаются ее повреждение и атрофия.
III стадия – финал развития гидронефроза. Почка полностью атрофируется, перестает функционировать и превращается, по сути, в тонкостенный мешок.
Причины
Гидронефроз может быть врожденным и приобретенным.
Причинами врожденного гидронефроза служат аномалии развития сосудов и/или мочевыводящих путей; врожденная аномалия расположения почечной артерии (или ее ветви), сдавливающей мочеточник; врожденные клапаны и стриктуры мочеточника и т. д. Причинами приобретенного гидронефроза являются некоторые урологические заболевания: почечнокаменная болезнь, воспалительные изменения мочевой системы, травматические сужения мочевых путей, опухоли мочевых путей, опухоли предстательной железы, а также опухоли шейки матки, злокачественная инфильтрация забрюшинной клетчатки и клетчатки малого таза, метастазы опухоли в забрюшинные лимфатические узлы, наконец, различные травматические и другие повреждения спинного мозга, ведущие к нарушениям оттока мочи.
Анатомические препятствия разделяют на 5 групп:
• находящиеся в мочеиспускательном канале и мочевом пузыре;
• расположенные по ходу мочеточника, но вне его просвета;
• вызванные отклонением в положении и ходе мочеточника;
• существующие в просвете самого мочеточника или полости лоханки;
• располагающиеся в стенке мочеточника или лоханки.
Одной из частых причин гидронефроза является так называемый добавочный сосуд, идущий к нижнему полюсу почки и сдавливающий мочеточник в месте отхождения его от лоханки. Роль добавочного сосуда в развитии гидронефроза выражается как в механическом сдавлении, так и в воздействии его на нервно-мышечный аппарат ЛМС. В результате постоянного взаимодавления и вследствие воспалительной реакции вокруг добавочного сосуда и мочеточника образуются рубцы, создающие фиксированные перегибы или сдавление ЛМС. На месте давления на мочеточник в нем возникает рубцовая ткань, вызывающая сужение его просвета. Препятствиями для оттока мочи, находящимися в просвете мочеточника и лоханки, могут быть клапаны и шпоры на их слизистой оболочке, сужение мочеточника, опухоль лоханки и мочеточника, камни, дивертикул.
Симптомы
Заболевание часто протекает бессимптомно и выявляется при случайном обследовании. Больные, несмотря на наличие у них выраженного гидронефроза, длительное время считают себя здоровыми. Встречаются пациенты, которые в связи с болевым синдромом в пояснице долго лечились по поводу радикулита или пояснично-крестцового остеохондроза.
Клиническая картина гидронефроза отличается разнообразием. Проявления заболевания значительно варьируют и зависят не только от стадии, но и от причины обструкции (нарушения проходимости) ЛМС. Характерными симптомами являются боли в поясничной области, пальпируемое в подреберье опухолевое образование, изменения со стороны мочи. Следует помнить, что нередко боль может быть единственным проявлением заболевания. Больные жалуются на боли различного характера в соответствующей поясничной области. Интенсивность их может варьировать в широких пределах: от тупых ноющих до сильных приступообразных по типу почечной колики. Причины болей – постепенное повышение внутрилоханочного давления и нарушение микроциркуляции почечной паренхимы.
У больных с гидронефрозом, имеющих вторичные камни в полостной системе почки, могут наблюдаться приступы почечной колики, обусловленные обструкцией ЛМС камнем. Для врожденного гидронефроза характерны тупые боли или тяжесть в области почки, что связано с медленным и постепенным расширением лоханки и чашечек. При вторичных стриктурах ЛМС, особенно обусловленных мочекаменной болезнью, боли могут значительно усиливаться и даже приобретать характер почечной колики в результате смещения камня и обтурации им ЛМС. В редких случаях при гидронефрозе может иметь место макрогематурия на фоне резкого повышения внутрилоханочного давления. Присоединение вторичной инфекции может сопровождаться усилением боли, повышением температуры тела с ознобом. Двусторонний гидронефроз ведет к развитию хронической почечной недостаточности с соответствующей клинической симптоматикой. Возможно повышение температуры тела, которое указывает на присоединение инфекции. Иногда единственным симптомом заболевания является выделение крови с мочой. Примерно у 20% больных выявляется макрогематурия, но значительно чаще бывает микрогематурия. Этот симптом характерен для тех случаев, когда причиной гидронефроза является мочекаменная болезнь: конкременты травмируют стенки мочевых путей.
В конечной стадии заболевания, особенно при двухстороннем гидронефрозе, появляются признаки хронической почечной недостаточности. Уменьшается количество мочи, возникают отеки, анемия, артериальная гипертензия.
Диагностика
При внешнем осмотре и пальпации врач может выявить деформацию и припухлость в поясничной области. Гидронефротическая трансформация левой почки выявляется при пальпации в виде объемного образования. При этом необходимо провести дифференциальную диагностику со спленомегалией (увеличением селезенки) и опущением желудка, а также опухолями матки и забрюшинного пространства.
Подробно собранный анамнез, характер жалоб больного и данные объективного исследования позволяют заподозрить гидронефротическую трансформацию. Пальпация почки может дать дополнительную информацию при ее больших размерах у лиц астенического телосложения. В ряде случаев гидронефротическая почка может достигать огромных размеров, занимая весь соответствующий фланк живота, а иногда и распространяться на противоположную сторону.
Лабораторные методы диагностики включают в себя общий анализ мочи и крови, различные специальные мочевые пробы – по Нечипоренко, Зимницкому и др. Изменения в анализах мочи при асептическом (отсутствие бактериального воспаления) гидронефрозе отсутствуют. Лейкоцитурия (наличие лейкоцитов в моче) является следствием присоединения вторичной инфекции.
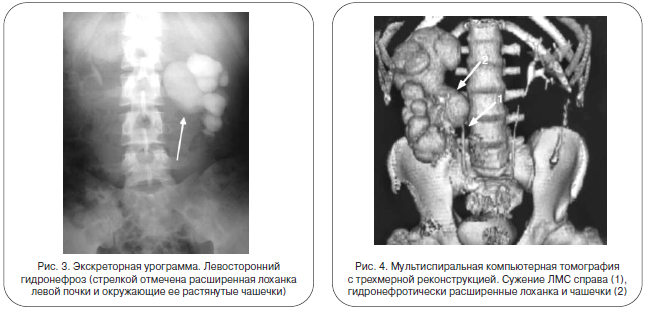
Сонография (УЗИ) при гидронефрозе – самый доступный, эффективный и информативный метод исследования. Благодаря ее широкому распространению бессимптомно протекающий гидронефроз стал выявляться значительно чаще и на более ранних стадиях своего развития. Характерными сонографическими признаками гидронефроза являются увеличение размеров почки, разной степени выраженности расширение лоханки и чашечек с истончением паренхимы органа (рис. 3).
Обзорная и экскреторная урография и компьютерная томография с контрастированием мочевых путей являются основными методами диагностики гидронефроза, которые позволяют выявить его причину, стадию и состояние противоположной почки.
Конечная стадия гидронефроза с атрофией (гибелью, сморщиванием) почечной ткани характеризуется отсутствием выделения контрастного вещества на стороне поражения. При вторичном гидронефрозе может быть выявлено вызвавшее его заболевание (тень камня в мочеточнике, опухоль мочеточника и др.). Определить зону и протяженность сужения мочеточника позволяет мультиспиральная компьютерная томография (рис. 4).
Магнитно-резонансная томография (МРТ) также позволяет оценить состояние верхних мочевых путей. При исследовании в обычном режиме можно уточнить степень расширения чашечно-лоханочной системы и толщину ее паренхимы. МРТ является высокоинформативным методом, позволяющим оценить функцию почек и получить четкое изображение мочевых путей. Этот метод исследования позволяет также выявить такую причину гидронефроза, как наличие добавочного сосуда. Аномалия строения сосудов, кровоснабжающих почку, – одна из частых причин развития гидронефроза. Если кроме основных сосудов к нижнему сегменту почки подходят добавочные сосуды, то они могут пережимать мочеточник и быть причиной гидронефроза.
Функциональное состояние почек и верхних мочевых путей можно уточнить с помощью радиоизотопныx исследований (ренография, динамическая и статическая сцинтиграфия, непрямая почечная ангиография), позволяющих оценить, как радиофармпрепарат, предварительно введенный внутривенно, выделяется почками и эвакуируется вниз по мочеточникам. Можно также дать оценку кровоснабжению почки. Чаще применяется динамическая сцинтиграфия. При начальных стадиях гидронефроза, когда функция почки сохранена или незначительно снижена, наблюдается только нарушение выделения радиофармпрепарата. На запущенной стадии уменьшается количество функционирующей паренхимы – отмечается сморщивание почки.
Лечение
Не стоит отчаиваться, если обследование подтвердило гидронефроз почек: лечение, подобранное квалифицированным специалистом, поможет улучшить функцию органа и компенсировать состояние. В каждом случае учитываются причины, степень и темпы развития гидронефроза. Главная цель лечения – устранение причины заболевания. Лечение гидронефроза преимущественно хирургическое. Исключение составляют те ситуации, когда гидронефроз диагностируется в возрасте 40–60 лет, при этом он является врожденным и не привел к сморщиванию почки. Выжидательная тактика допустима при начальных стадиях заболевания, когда имеется небольшое расширение лоханки (пиелоэктазия) с нормальным тонусом чашечек. При отсутствии выраженного болевого симптома у таких пациентов может быть принята тактика динамического наблюдения. Терапия антибиотиками и спазмолитиками является обязательным элементом лечения и направлена на предупреждение и купирование инфекционно-воспалительных осложнений, улучшение функции почки и результатов операции. В лечении инфицированного гидронефроза важное место занимают антибактериальная терапия под контролем посевов мочи и исследования микрофлоры на чувствительность к антибактериальным препаратам.
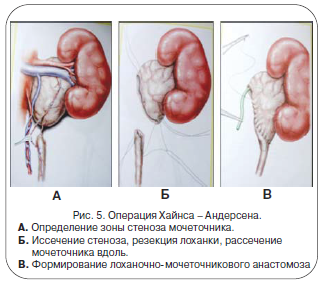
Методик оперативного лечения довольно много, и перед нами не стоит задача обсудить их все. Основными целями любой операции являются иссечение суженного участка и выполнение анастомоза (соустья) между мочеточником и лоханкой, обеспечивающего хорошую проходимость и отток мочи. Одна из наиболее популярных операций – пластика прилоханочного отдела мочеточника по Хайнсу – Андерсену (рис. 5).
Если эта операция проводится в ситуации наличия добавочных почечных сосудов, то хирург обычно выполняет анастомоз перед сосудом, для того чтобы минимизировать давление сосуда на мочеточник. Анастомоз выполняется после проведения через мочеточник в почку тоненькой трубки – мочеточникового стента. Его размер подбирается индивидуально. Стент обеспечивает отток мочи в послеоперационном периоде, когда возникает реактивный отек тканей, и позволяет анастомозу сформироваться. Удаляют стент эндоскопически через мочевой пузырь через 4–8 нед. Это безболезненная и быстрая манипуляция, продолжительность которой редко превышает 2–3 мин.
Хирургический доступ для выполнения операции выбирается индивидуально в зависимости от технических возможностей медицинского учреждения и навыков хирурга. Открытый доступ подразумевает выполнение разреза кожи длиной около 10–12 см параллельно реберной дуге. Этот доступ достаточно травматичен. Последние 10 лет стандартом оперативного лечения гидронефроза является операция из лапароскопического доступа, при котором инструменты проводятся к почке через 3–4 прокола диаметром 8–10 мм. Через один из проколов проводится эндоскопическая камера, обеспечивающая прекрасную визуализацию операционного поля. Травма окружающих почку тканей при таком доступе минимальна, и мы считаем его предпочтительным.
Народные средства лечения при гидронефрозе неэффективны. Только вовремя выполненная операция позволяет предотвратить гибель почки. Через 6 мес. после операции следует повторить радиоизотопное исследование, результаты которого сравнивают с дооперационными.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
материал с сайта https://www.rmj.ru/
