Эхографические характеристики поражений щитовидной железы у детей Астраханской области
Н. Ю. Отто*
Г. Р. Сагитова**, доктор медицинских наук, доцент
*ГУЗ «Областная детская клиническая больница имени Н. Н. Силищевой», **АГМА, Астрахань
Педиатры и эндокринологи констатируют, что среди детей, особенно девочек, отмечается увеличение заболеваемости щитовидной железы.
Для участковых педиатров актуальными становятся такие вопросы: «С чем мы связываем данную ситуацию? Какое обследование необходимо проводить в амбулаторных условиях? Как трактовать результаты обследования? В каком случае требуется углубленное стационарное обследование и лечение?»
При обследовании пациентов с подозрением на патологию щитовидной железы специалистами широко используется ультразвуковая диагностика, которая позволяет не только оценить размеры щитовидной железы, но и выявить изменения в ее структуре. Не менее важно, что этот метод диагностики из числа неинвазивных, неагрессивных, не несущих психологической нагрузки на растущий организм.
Имеющиеся собственные наблюдения мы бы хотели представить, прежде всего, специалистам первичного звена здравоохранения. Именно от своевременности тактики ведения и правильной интерпретации результатов эхографической картины щитовидной железы зависит дальнейшее течение и исход заболевания1. Работа проводилась на базе ГУЗ «Областная детская клиническая больница им. Н. Н. Силищевой» г. Астрахани с 1994 по 2010 гг.
В большей части случаев, несмотря на увеличение щитовидной железы, имеет место эндемический зоб, выявляемый в регионах с йодным дефицитом, при котором не требуется госпитализация ребенка в стационар. Для описания данного заболевания используют термины: юношеский, пубертатный, диффузно-нетоксический, простой, эутиреоидный (то есть без нарушения функции) зоб.
В 2003 г. Министерством здравоохранения Астраханской области, сотрудниками Астраханской государственной медицинской академии, с участием врачей-эндокринологов города и области в рамках мероприятий региональной целевой программы «Профилактика йододефицитных заболеваний» проводилось обследование на «эндемичность» с использованием проекта «Тиромобиль». Частота увеличения щитовидных желез среди учащихся школ города и области в возрасте 8–11 лет варьировала от 17,5% до 30%. Медиана концентрации йода в моче соответствовала средней степени йодной недостаточности — 26 мкг/л. Показатели содержания йода в моче варьировали от 18,8 до 30,4 мкг/л.
Для сравнения: по данным скрининговых исследований, проведенных в 1995–1998 гг. сотрудниками Эндокринологического научного центра, частота увеличения щитовидных желез среди учащихся школ г. Москвы варьировала от 7,3% до 12,5%, достигая в отдельных возрастных категориях 15%, а медиана концентрации йода в моче соответствовала легкой степени йодной недостаточности — 72 мкг/л [2].
В подавляющем большинстве случаев в условиях легкого и умеренного йодного дефицита небольшое увеличение щитовидной железы обнаруживается только при целенаправленном обследовании. Сам по себе факт умеренного увеличения щитовидной железы при нормальной функции последней практически не отражается на работе других органов и систем [3]. Поэтому ребенок чаще всего не предъявляет никаких специфических жалоб и не производит впечатления тяжелобольного. Поэтому о йододефицитном зобе в литературе говорят как о признаке «скрытого голода». Ни о каком явно выраженном и клинически манифестном нарушении функции щитовидной железы речи пока не идет. В принципе, зоб для того и формируется, чтобы предотвратить развитие гипотиреоза.
Для лечения эутиреоидного эндемического зоба, как правило, достаточно назначение препаратов йода (калия йодид) в физиологической дозе, то есть 100–200 мкг в сутки. Эффективность лечения оценивается через 6 месяцев после его начала. В случае тенденции к уменьшению размеров щитовидной железы продолжают терапию в течение 1,5–2 лет. После отмены калия йодида рекомендуют употребление йодированной соли. Если на фоне приема препаратов йода в течение 6 месяцев не произошло нормализации размеров щитовидной железы, то показано применение левотироксина (L-тироксина) внутрь утром за 30 минут до завтрака в дозе 2,6–3 мкг/кг массы тела в сутки в комбинации с 100–200 мкг йода (калия йодида) в день, длительно [2]. Адекватная доза L-тироксина подбирается в соответствии с уровнем тиреотропного гормона в сыворотке крови пациента. После нормализации размеров щитовидной железы по данным ультразвукового исследования, проводимого каждые 6 месяцев, рекомендуется переход на длительный прием профилактических доз йода (рис. 1).
При рассмотрении структуры патологии щитовидной железы у детей Астраханской области в динамике видно, что на долю однородных форм зоба в 1994 г. приходилось 86,4%, а к 1998 г. процент однородных форм зоба уменьшился и составлял уже 34,2%, то есть сократился в 2,5 раза. Неоднородные формы зоба с 1994 г. выросли к 1998 г. по данным динамического осмотра более чем в 5 раз (рис. 1). Скорее всего, данная ситуация была вызвана йодным дефицитом.
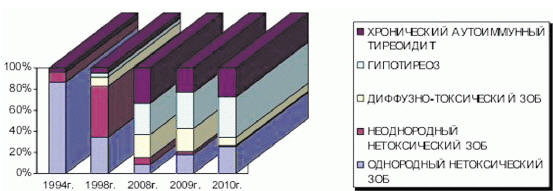
Рис. 1. Структура патологии щитовидной железы с 1994–2010 гг.
Основную роль в патогенезе йододефицитного зоба отводят аутокринным ростовым факторам (АРФ), в частности инсулинподобному ростовому фактору 1-го типа (ИРФ-1), эпидермальному ростовому фактору (ЭРФ) и фактору роста фибробластов, которые в условиях дефицита йода в щитовидной железе оказывают мощное стимулирующее воздействие на тиреоциты, вызывая увеличение объема щитовидной железы и нарушение ее структуры [4].
Нами установлено, что у детей с эутиреоидным зобом в щитовидной железе чаще выявляются такие эхографические изменения, как диффузная неоднородность структуры (83,3%), гипоэхогенные включения в ткани железы (50%), повышенная васкуляризация (33,3%), в равной степени визуализируются гиперэхогенные, анэхогенные включения (по 16,7%), однородность структуры железы всего в 16,7% случаев, и только у 1/6 обследованных не выявлено никаких включений.
При выявлении диффузно-неоднородной структуры в круг «подозреваемых» заболеваний входит хронический аутоиммунный тиреоидит и диффузно-токсический зоб. Этиология и патогенез хронического аутоиммунного тиреоидита заключается в следующем: наследуемый дефект функции Т-супрессоров приводит к стимуляции Т-хелперами продукции цитостимулирующих или цитотоксических антител к тиреоглобулину, коллоидному компоненту или микросомальной фракции. В зависимости от преобладания цитостимулирующего или цитотоксического действия антител выделяют гипертрофическую и атрофическую формы аутоиммунного тиреоидита. При ассоциации с HLA-B8 и DR5 происходит преимущественная выработка цитостимулирующих антител и формирование гипертрофической формы хронического аутоиммунного тиреоидита, а при ассоциации HLA-DR3, при преимущественной выработке цитотоксических антител, формируется атрофическая форма аутоиммунного тиреоидита [4].
У детей Астраханского региона чаще встречается гипертрофическая форма аутоиммунного тиреоидита (зоб Хашимото) — 81,3%, атрофическая форма выявлена всего у 6,2% пациентов.
Диагностическими критериями зоба Хашимото являются: зоб, наличие антител к тиреоидной пироксидазе или микросомальной фракции, наличие характерных ультразвуковых изменений структуры щитовидной железы [5].
У детей с хроническим аутоиммунным тиреоидитом могут регистрироваться и другие аутоиммунные заболевания эндокринного и соматического генеза, что может свидетельствовать о врожденной предрасположенности к аутоиммунным реакциям. В нашем отделении проходили лечение дети, у которых аутоиммунный тиреоидит сочетался с сахарным диабетом 1-го типа, диффузно-токсическим зобом, аутоиммунной алопецией. Причем в сравнении с 1994 г. удельный вес пациентов с хроническим аутоиммунным тиреоидитом вырос в 5 раз.
В литературе описывается, что для аутоиммунного тиреоидита свойственны ультразвуковые признаки в виде неоднородности структуры, снижение эхогенности (отсутствие диффузной эхогенности), утолщение капсулы, иногда наличие кальцификатов в ткани щитовидной железы [5]. Однако собственные данные эхографических изменений имеют свои особенности. Нами установлено, что у детей с аутоиммунным тиреоидитом чаще всего визуализируются такие изменения, как диффузная неоднородность структуры (87,5%), увеличение железы (81,3%), наличие гипо-, гипер- и анэхогенных включений (56,3%), отсутствие включений (43,7%) (представлены в порядке убывания). Сниженная эхогенность щитовидной железы встречалась у 50% детей, а повышенная эхогенность и васкуляризация у 31,3% соответственно, наличие фиброзных тяжей у 18,7%. Причем фиброзные тяжи встречались только при хроническом аутоиммунном тиреоидите.
Таким образом, наиболее характерные УЗИ-признаки для хронического аутоиммунного тиреоидита по нашим данным — это увеличение щитовидной железы, диффузная неоднородность структуры, сниженная эхогенность, наличие фиброзных тяжей в 1/5 случаев и в более половине случаев наличие включений (гипо-, гиперэхогенных) в ткани железы.
У всех пациентов с хроническим аутоиммунным тиреоидитом (100%) при обследовании выявлены очень высокие титры антител к тиреоидной пироксидазе. Минимальный показатель составил 109,7 Ед/мл, максимальный 962,8 Ед/мл. Поэтому показатель антител к тиреоидной пероксидазе (ТПО) менее 100 Ед/мл расценивался как сомнительный. В 40% у детей с хроническим аутоиммунным тиреоидитом выявлен гипотиреоз, когда уровень тиреотропного гормона (ТТГ) увеличивался и находился в диапазоне от 4,9 до 14,7 мкМЕ/мл (при норме до 3,6). Однако наличие приобретенного гипотиреоза у детей расценивалось как результат аутоиммунного тиреоидита [6].
Показаниями к лечению левотироксином при хроническом аутоиммунном тиреоидите являются клинический и субклинический гипотиреоз и зоб при показателе ТТГ на верхней границе нормы 2–3,5 мкМЕ/мл [6, 8]. Левотироксин следует назначать в адекватной дозе. Критерием адекватности следует считать достижение нормального уровня ТТГ, оптимальным диапазоном ТТГ при лечении левотироксином является диапазон 0,5–2,0 мкМЕ/мл [6].
В настоящее время одним из распространенных заболеваний щитовидной железы у детей является диффузный токсический зоб. Если в 1994 г. не зарегистрировано ни одной госпитализации с диффузно-токсическим зобом в эндокринологическое отделение ОДКБ г. Астрахани (рис. 1), то в 1998 г. процент госпитализаций с данным диагнозом составлял 8,8%, а в 2008 г. данная патология выросла в 2,5 раза и составила 22,3%.
Тиреотоксикоз — патологическое состояние диффузно-токсического зоба, развивающееся в результате воздействия избыточного количества гормонов щитовидной железы на органы и системы организма. Заболевание проявляется такими признаками: ребенок становится раздражительным, плаксивым, беспокойным, быстро устает. Несмотря на хороший аппетит, худеет, беспокоят сердцебиение, перебои в сердце, повышенная потливость, дрожь в руках и во всем теле, кожа становится влажной и горячей, в ряде случаев появляется офтальмологическая симптоматика — блеск глаз, экзофтальм, редкое мигание, слезотечение. Патогенез данного заболевания — наследуемый дефект Т-супрессоров, приводящий к образованию запрещенных клонов Т-хелперов, стимулирующих образование аутоантител, связывающихся с рецепторами тиреотропного гормона на фолликулярных клетках щитовидной железы, что приводит к диффузному увеличению железы и стимуляции выработки тиреоидных гормонов [5]. Пациенты с диффузно-токсическим зобом нуждаются в обследовании и лечении в условиях стационара, так как назначаемая тиреостатическая терапия может давать осложнения в виде аллергической реакции, агранулоцитоза. Эхографические изменения структуры и размеров железы при диффузно-токсическом зобе выглядят так: чаще всего железа увеличена в размерах (79%), диффузно-неоднородная (93%), эхогенность снижена (58%), гипоэхогенные включения визуализируются в 43%, повышенная васкуляризация и эхогенность всего в 28,5%. Причем в половине случаев включений в железе не обнаружено (рис. 2).
Как видно на рис. 2, сниженная эхогенность встречалась чаще при диффузно-токсическом зобе.
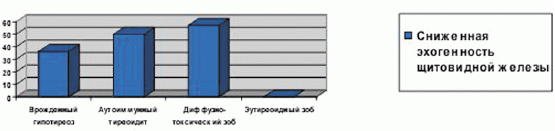
Рис. 2. Эхогенность щитовидной железы (по данным УЗИ, %)
Наиболее характерные УЗИ-признаки, выявленные у детей с диффузно-токсическим зобом, — увеличенная щитовидная железа с диффузно-неоднородной структурой, сниженной эхогенности, в половине случаев железа содержит включения, чаще гипоэхогенные, имеет повышенную васкуляризацию.
УЗИ-картина напоминает аутоиммунный тиреоидит, так как оба заболевания имеют аутоиммунную природу.
Уровень свободного тироксина в сыворотке крови пациентов с диффузно-токсическим зобом был повышенным или высоким и колебался в диапазоне от 25,6 до 142,5 пмоль/л (при норме до 21), а уровень ТТГ очень низким: в диапазоне от 0,009 до 0,11 мк МЕ/мл (при норме 0,32–3,6). Тиреотропный гормон при диффузно-токсическом зобе был снижен в 100% случаев.
Важное место в структуре заболеваний щитовидной железы по нашим данным занимает врожденный первичный гипотиреоз. Скрининг на врожденный гипотиреоз, который стал проводиться в Астраханской области с 2007 г., позволяет диагностировать заболевание при рождении.
В ходе исследования установлено, что при первичном врожденном гипотиреозе наиболее часто выявляется гипоплазия щитовидной железы (72,7%), суммарный объем щитовидной железы находился в диапазоне от 0,17 до 1,0 см3. Как известно, благоприятное умственное развитие можно ожидать только при начале лечения левотироксином в первый месяц жизни ребенка. Низкий уровень тиреоидных гормонов, особенно в первые месяцы жизни, приводит к задержке процессов миелинизации нервных волокон, снижает накопление липидов, гликопротеидов в нервной ткани, что в конечном итоге вызывает морфофункциональные нарушения в мембранах нейрона, проводящих путях мозга. Следствием этих патологических процессов является развитие умственной отсталости, задержка психофизического развития. При рождении в 85–90% случаев клинические проявления гипотиреоза отсутствуют. Концентрация ТТГ в сыворотке крови ребенка, взятой на 4–5 день жизни из пятки, не должен превышать 20 мкЕд/мл. При концентрации ТТГ 50–100 и выше мкЕд/мл сразу после взятия крови из вены для повторного исследования гормонов щитовидной железы назначается заместительная терапия левотироксином. Начальная дозировка составляет 12,5–25–50 мкг/сут или 8–10–12 мкг/кг/сут [9, 10]. Нами определено, что для первичного врожденного гипотиреоза характерны ультразвуковые изменения в виде значительного уменьшения размеров (72,7%), диффузной неоднородности структуры (63,6%), повышенной эхогенности (63,6%). Включения в виде кист и узлов, повышенная васкуляризация не характерны для первичного врожденного гипотиреоза. Повышенная эхогенность щитовидной железы чаще встречалась при врожденном гипотиреозе.
Для эутиреоидного зоба характерны размеры в диапазоне 10–35 см3, для диффузно-токсического зоба — 19,8–103,2 см3, для хронического аутоиммунного тиреоидита — 9,8–46,1 см3.
Анализируя возможные причины, которые негативно влияют на морфологическое и функциональное состояние щитовидной железы у детей Астраханской области, не исключается прямая связь структурных изменений в щитовидной железе с природно-геохимическими и техногенными рисками (наличие газовой промышленности, развитой сельскохозяйственной деятельностью в регионе). Например, из химических веществ, загрязняющих питьевую воду, в структуре суммарного канцирогенного риска наибольший удельный вес приходится на риск от содержания мышьяка в питьевой воде, который превышает допустимое значение. В некоторых районах Астраханской области, таких как Енотаевский, Наримановский, отмечается снижение содержания в окружающей среде такого микроэлемента, как алюминий, в Енотаевском, Лиманском, Красноярском районах снижено содержание кобальта, данные микроэлементы участвуют в регуляции функции щитовидной железы, делении клеток. В Черноярском, Енотаевском, Наримановском, Лиманском, Камязякском районах снижено содержание селена, обладающего мощным антиоксидантным и протективным действием на клетки щитовидной железы, что увеличивает риск развития узловых и опухолевых образований в 4 раза. На большей части территории Астраханской области низкий уровень витаминов А и Е, которые являются естественными антиоксидантами [11].
Резюмируя данные литературы и материалы собственных наблюдений за 16-летний период, первичному звену здравоохранения, а также детским эндокринологам мы рекомендуем:
- В условиях йодного дефицита выросло количество неоднородных форм зоба, что требует дифференциальной диагностики между эндемическим (эутиреоидным, юношеским) зобом и хроническим аутоиммунным тиреоидитом. Для этого исследуются антитела к тиреоидной пироксидазе (антитела к ТПО). Диагностический титр антител к ТПО, учитывая практику нашего отделения, должен быть выше 100 Ед/мл.
- Дети с аутоиммунными заболеваниями (аутоиммунным тиреоидитом и диффузно-токсическим зобом) являются угрожаемыми по другим аутоиммунным заболеваниям, таким как сахарный диабет, В12-дефицитная анемия, витилиго, ревматоидный артрит и др.
- Пациенты с хроническим аутоиммунным тиреоидитом, как и пациенты с эутиреоидным зобом, в регионе с йодным дефицитом могут получать физиологические дозы йода (100–200 мкг в сутки).
- При первичном обращении ребенка с патологией щитовидной железы необходимо проводить УЗИ щитовидной железы, исследовать кровь на гормоны: свободный тироксин (св. Т4), ТТГ.
- Показанием к заместительной терапии левотироксином является хронический аутоиммунный тиреоидит с наличием зоба при показателях ТТГ выше 1,0 мкМЕ/мл или наличие клинического или субклинического гипотиреоза, а также эндемический зоб (диффузно-нетоксический, эутиреоидный) при отсутствии эффекта от лечения калия йодидом (Йодомарином) через 6 месяцев.
- Динамика по УЗИ и гормонам щитовидной железы оценивается 1 раз в 6 месяцев.
- При получении пациентом левотироксина адекватность лечения оценивается по уровню тиреотропного гормона 1 раз в 6 месяцев детям старше одного года, а до года по уровню свободного Т4 или общего Т4 (при врожденном гипотиреозе) каждые 3 месяца.
- Дети с диффузно-токсическим зобом должны в дебюте получать тиреостатическое лечение в условиях стационара до наступления эутиреоза, поддерживающее лечение проводится в амбулаторных условиях.
- При дифференциальной диагностике заболеваний щитовидной железы необходимо учитывать данные УЗИ:
- Сниженная эхогенность щитовидной железы по данным УЗИ чаще встречается при аутоиммунных заболеваниях щитовидной железы (аутоиммунном тиреоидите и диффузно-токсическом зобе).
- Повышенная эхогенность в 2 раза чаще встречается при врожденном гипотиреозе, но может быть при аутоиммунных заболеваниях щитовидной железы.
- При простом (эндемическом, нетоксическом) зобе эхогенность щитовидной железы в норме.
- Гипоэхогенные, гиперэхогенные включения встречаются при диффузном нетоксическом зобе, хроническом аутоиммунном тиреоидите, диффузно-токсическом зобе.
- Для первичного врожденного гипотиреоза характерна гипоплазия щитовидной железы и отсутствие каких-либо включений в ее структуре.
- Фиброзные тяжи встречаются только при хроническом аутоиммунном тиреоидите.
- Повышенная васкуляризация щитовидной железы больше характерна для аутоиммунных заболеваний железы.
- Повышенная васкуляризация щитовидной железы не встречается при врожденном гипотиреозе.
- Наибольшие размеры щитовидной железы характерны, прежде всего, для диффузно-токсического зоба, но могут встречаться и при хроническом аутоиммунном тиреоидите.
Литература
- Очирова Э. А. Как «выглядит» почка при диабете. Методы исследования при диабете (ультразвуковая диагностика) // Планета Акку-Чек. 2010. № 2. 28 с.
- Эндемический зоб: информационное письмо № 8. Составители Э. П. Касаткина, В. А. Петеркова, М. Ю. Мартынова и др. М.: РАМН ЭНЦ, 2000. 10 с.
- Йоддефицитные заболевания у детей и подростков: диагностика, лечение, профилактика: Научно-практическая программа. М.: Международный фонд охраны матери и ребенка, 2005. 48 с.
- Фадеев В. В. Патогенетическая терапия эутиреоидного зоба // Consilium Medicum. 2002, т. 4. № 10. С. 516–520.
- Денисов И. Н., Шевченко Ю. Л. 2000 болезней: справочник путеводитель практикующего врача. 2-е изд. М.: ГЭОТАР-МЕД, 2003. 1343 с.
- Петеркова В. А., Семичева Т. В, Касаткина Л. Н. и др. Консенсус. Аутоиммунный тиреоидит у детей: клинические рекомендации по диагностике и лечению. М.: Берлин-Хеми, 2002. 8 с.
- Герасимов Г. А. Рекомендации по лечению препаратами гормонов щитовидной железы и йода: методическое пособие. М.: Берлин-Хеми, 1999. 15 с.
- Схемы лечения. Эндокринология / Под ред. И. И. Дедова, Г. А. Мельниченко. М.: Литтерра, 2007. 304 с.
- Дедов И. И., Петеркова В. А, Безлепкина О. Б. Врожденный гипотиреоз у детей (ранняя диагностика у детей). М.: Берлин-Хеми, 1999. 23 с.
- Скрининг программа ранней диагностики и лечения врожденного гипотиреоза: методические рекомендации. Министерство здравоохранения и медицинской промышленности; под ред. акад. РАМН И. И. Дедова. М.: МСЗН РФ, 1996. 24 с.
- Атлас здоровья населения Астраханской области. Астрахань: Государственное предприятие Астраханской области «Издательско-полиграфический комплекс «Волга», 2010. 160 с.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru





