Введение
Дисменорея — циклически повторяющийся болевой синдром, сопровождающийся нейровегетативными, обменно-эндокринными, психическими и эмоциональными отклонениями в период менструации. Несмотря на то, что накоплено много данных о патогенезе дисменореи, диагностика данного заболевания чрезвычайно проста и известны эффективные методы терапии, частота встречаемости остается высокой, а процент пациенток, получающих терапию, — крайне низким.
В последнее время в литературе все чаще встречается выражение «качество жизни человека». В широком смысле слова это понятие включает в себя не только физическое и психологическое благополучие, но и экономические, социальные и прочие факторы. Медицинские аспекты качества жизни отражают влияние заболевания на повседневную жизнь пациента, его собственное восприятие жизненных изменений, связанных с заболеванием, душевный комфорт [1]. Дисменорея существенно изменяет качество жизни пациенток и является основной причиной ограничения физических нагрузок и повседневной активности, пропуска работы женщинами и занятий в школе девочками Болевые ощущения во время менструации могут быть настолько выраженными, что пациентки сравнивают их с почечной коликой. В подростковом возрасте у 80% пациенток болевой синдром сопровождается рвотой и/или диареей, у 20% — головокружением, у 15% — обмороками, у 10% — головной болью [2–5].
По разным данным, частота встречаемости дисменореи составляет 15–90%, чаще данное патологическое состояние диагностируют в возрасте до 27 лет. Такой разброс объясняется тем, что не более 15% пациенток целенаправленно обращаются к врачу с жалобами на болезненные менструации, однако при сборе анамнеза положительный ответ на вопрос о болях во время менструаций дают около 90% девушек [2–5].
Выделяют первичную и вторичную дисменорею Распространенность первичной дисменореи, при которой отсутствует органическая патология органов малого таза, остается крайне недооцененной Многие пациентки не обращаются к врачу, считая боль нормальным проявлением менструации Кроме того, зачастую и сами медицинские работники не уделяют этой жалобе должного внимания. Наиболее частыми причинами вторичной дисменореи являются эндометриоз, миома матки, воспалительные заболевания и пороки развития половых органов, спаечный процесс в малом тазу [2, 4, 5].
По степени тяжести дисменорея подразделяется на:
тяжелую (45%) — выраженная боль, резкое снижение активности, вегетативные симптомы;
средней степени тяжести (35%) — умеренные боли, снижение повседневной активности;
легкую (20%) — слабая выраженность боли, прием обезболивающих не требуется [3, 4, 6].
В настоящий момент в Российской Федерации не существует единого клинического протокола оказания помощи при дисменорее. Лишь в приказе Минздрава России № 572н [7] встречается упоминание об этом заболевании с указанием объема обследования и методах терапии (прием нестероидных противовоспалительных препаратов (НПВП), комбинированных эстроген-гестагенных препаратов, агонистов гонадотропин-рилизинг-гормона, прогестагенов, физиотерапевтическое лечение) без указания на конкретные препараты и дозировки.
В связи с этим проведение новых исследований и накопление информации о распространенности заболевания, методах терапии в различных регионах нашей страны остается актуальным
Цель исследования: изучить распространенность дисменореи у студенток высших и средних учебных заведений, обосновать дифференцированный подход к применению гормональной контрацепции
Материал и методы
В ходе научно-просветительского мероприятия за 4 мес проведено анкетирование 1435 студенток (18–25 лет) высших и средних учебных заведений г. Перми. Анкета включала в себя вопросы о репродуктивных планах, менструальном цикле, контрацепции, вредных привычках и понимании их влияния на здоровье и т. д. Опрос установил, что боли во время менструации испытывают 1208 (84,1%) человек В ходе мероприятия респонденты были проинформированы о необходимости обращения к врачу при наличии болевого синдрома, в том числе связанного с менструальным циклом Из 1208 человек только 223 (18,4%) обратились на консультацию к врачу-гинекологу в консультативно-
диагностическую поликлинику ФГБОУ ВО ПГМУ им. академика Е.А. Вагнера Минздрава России в 2019 г., они и составили группу исследования.
Субъективную оценку выраженности боли проводили при помощи 10-сантиметровой визуально-аналоговой шкалы (ВАШ), в которой 0 баллов соответствует отсутствию боли, 10 баллов — невыносимой боли.
Всем пациенткам рассчитывали индекс массы тела (ИМТ) по формуле: ИМТ = масса тела (кг) / рост (м2), проводили УЗИ органов малого таза с применением трансвагинального (3,5–5,0 МГц) и абдоминального (2,0–7,5 МГц) датчиков, на 20–22-й день менструального цикла.
Также проведен анализ частоты встречаемости дисменореи за 2010–2019 гг с применением статистической формы № 12 «Сведения о числе заболеваний, зарегистрированных у пациентов, проживающих в районе обслуживания медицинской организации».
Статистическую обработку полученных в ходе исследования данных проводили методом вариационной статистики с использованием программы Microsoft Excel, пакета анализа данных, описательной статистики.
Результаты исследования
Анализ данных официальной статистической формы № 12 за 10-летний период показал, что коды N94.4 и N94.5 (по МКБ-10), которые соответствуют первичной и вторичной дисменорее, включены в общую группу «Болезни мочеполовой системы; расстройства менструации». При этом частота встречаемости расстройств менструации составляет всего 0,70–2,03%.
Средний возраст обследованных респонденток, обратившихся на консультацию к врачу-гинекологу (n=223), составил 19,09±0,23 года, средний возраст менархе — 13±0,18 года (минимум 10 лет — у 8 человек, максимум 16 лет — у 3 человек). Длительность менструации менее 3 дней — у 15 (6,7%) человек, 4–5 дней — у 165 (74%),
5–6 дней — у 32 (14,3%), более 7 дней — у 11 (4,9%).
Большая часть пациенток (75,7%, n=169) отмечали выделение сгустков во время менструации: все девушки с продолжительностью менструации более 7 дней, 84,4% — с продолжительностью 5–6 дней, 78,8% — с продолжительностью 4–5 дней и 1 девушка с длительностью менструации менее 3 дней.
Все пациентки предъявляли жалобы на болезненные менструации Первичная дисменорея диагностирована у 165 (74%) человек, вторичная — у 58 (26%).
Боли только в первый день менструации испытывала 161 (72,2%) девушка, за 1–2 дня до предполагаемой менструации — 58 (26%), за 3–7 дней до предполагаемой менструации — 4 (1,8%). Больше половины пациенток (63,2%, n=141) испытывали боли на протяжении 2–3 дней, 78 (34,9%) — в течение 1 дня, 4 (1,8%) — 4 и более дней.
Для оценки выраженности боли пациенткам была предложена ВАШ. Сильную боль (7–10 баллов) испытывали 76 (34%) пациенток, умеренную боль (4–7 баллов) —
101 (45,3%), слабую боль (2–4 балла) — 46 (20,7%). Наибольшая выраженность боли отмечена у пациенток с длительными менструациями и у тех, у кого менструации сопровождаются выделением сгустков крови. Мы провели сравнение факторов риска и клинических признаков дисменореи с выраженностью болевого синдрома по ВАШ (табл 1).
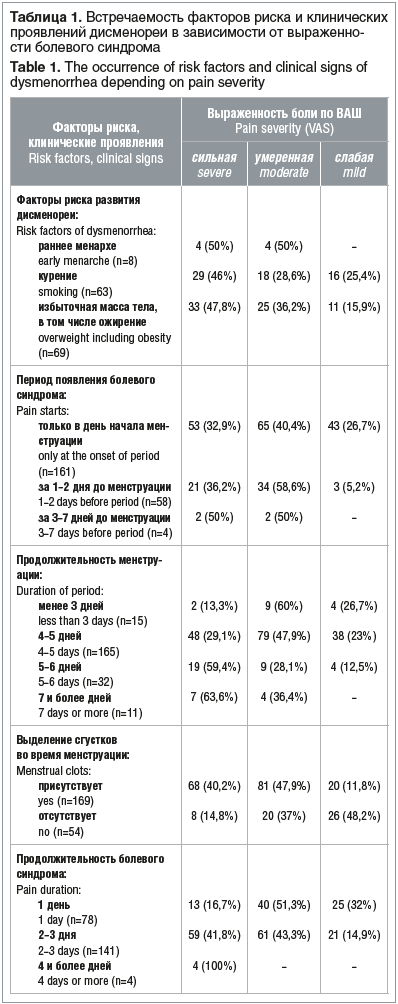
У всех девушек дисменорея сопровождалась теми или иными симптомами: неустойчивым настроением, раздражительностью — у 182 (81,6%), усталостью, сонливостью — у 109 (48,9%), головными болями — у 33 (14,8%), в том числе мигренью без ауры — у 3 девушек, диспепсией — у 22 (9,9%), тошнотой — у 10 (4,5%). Большая часть пациенток отмечали наличие нескольких симптомов одновременно
Среди обследованных вели половую жизнь 173 (77,6%). Средний возраст коитархе составил 17,9±0,18 года. Для предохранения от нежелательной беременности 2 (1,2%) девушки эпизодически принимали препараты экстренной контрацепции, 29 (16,8%) — использовали прерванный половой контакт и календарный метод, 56 (32,3%) — презервативы, 86 (49,7%) — сочетали презервативы и прерванный половой контакт.
Курили на момент обследования 63 (28,2%) девушки, 6 (2,7%) — отказались от курения за 6–12 мес. до обращения в поликлинику
Средний ИМТ составил 22,9±0,74 (18,5–40,9) кг/м2. Дефицита массы тела не было ни у одной пациентки, нормальная масса тела (ИМТ 18,5–24,9 кг/м2) — у 154 (69%), избыточный вес — у 69 (31%), из них избыток массы тела (ИМТ 25–30 кг/м2) был у 44 (63,8%), ожирение 1-й степени (ИМТ 30–35 кг/м2) — у 14 (20,3%), ожирение 2-й степени (ИМТ 35–40 кг/м2) — у 9 (4,0%), ожирение 3-й степени (ИМТ>40 кг/м2) — у 2 (2,9%).
Таким образом, наибольшая выраженность боли выявлена у пациенток с ранним менархе, курящих, имеющих избыточную массу тела, с возникновением болевого синдрома за несколько дней до менструации (чем раньше возникает, тем выше интенсивность боли), с длительными менструациями, а также при наличии сгустков крови.
Всем пациенткам проведено УЗИ органов малого таза на 20–22-й день менструального цикла Результаты распределились следующим образом:
без патологии — у 98 (43,9%) пациенток;
мультифолликулярные яичники — у 69 (30,9%);
киста желтого тела — у 29 (13%);
генитальный инфантилизм 1-й степени — у 11 (4,9%);
гипоплазия эндометрия — у 8 (3,6%);
эхо-признаки диффузного аденомиоза — у 5 (2,2%);
эндометриоидная киста яичника — у 3 (1,3%). У 2 пациенток кисты правого яичника выявлены впервые (8 и 12 мм), у 1 пациентки эндометриоидная киста левого яичника впервые выявлена полгода назад (диаметр 9 мм, стабильный в динамике).
Для купирования болевого синдрома использовали:
немедикаментозные методы (ограничение физических нагрузок, тепло на низ живота, покой на период боли) — 27 (12,1%) человек;
немедикаментозные методы + НПВП — 156 (69,9%) человек;
немедикаментозные методы + спазмолитики — 40 (18,0%) человек.
Среди пациенток, принимавших НПВП, 70,9% ограничивались приемом 1–2 таблеток/сут, 29,1% были вынуждены принимать 3 и более таблеток/сут.
Несколько (14,3%) девушек отметили, что ранее принимали гормональные контрацептивы (ГК) в течение 1–6 мес. по рекомендации врачей, но самостоятельно отменили прием по различным причинам (увеличение массы тела, отсутствие регулярной половой жизни, нежелание принимать препарат, содержащий синтетические гормоны).
Всем пациенткам нашего исследования, в том числе не живущим половой жизнью, в связи с наличием дисменореи предложен прием ГК: Димиа® — 212 пациенткам, Лактинет®-Рихтер — 3 пациенткам с мигренью без ауры Восьми пациенткам с УЗ-признаками эндометриоза назначен прием комбинированных оральных контрацептивов (КОК) с диеногестом (Силует®).
В течение первых 3 мес. приема препарата Димиа® у 17 (7,6%) человек наблюдались ациклические кровянистые выделения, в связи с чем им было предложено заменить препарат на низкодозированный (Мидиана®). Три (1,4%) пациентки предъявили жалобы на увеличение массы тела, 19 (8,6%) — отмечали болезненность в молочных железах Также следует выделить 14 (6,3%) пациенток, которые прекратили прием ГК по собственному желанию
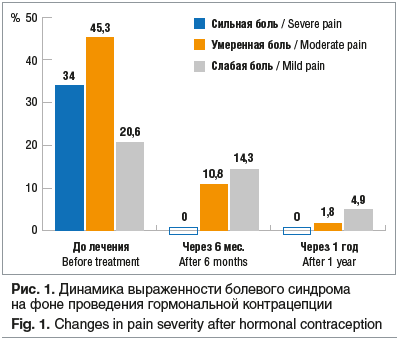
Через 6 мес. пациентки, продолжающие прием ГК, отмечали уменьшение выраженности болевого синдрома: сильной боли не было ни у одной пациентки, жалобы на умеренную боль предъявляли 24 человека, на слабую боль — 32 человека Через год приема умеренную боль испытывали лишь 4 человека, слабую боль — 11 (рис. 1).
Кроме того, уже через 3 мес. пациентки отметили уменьшение выраженности вегетативных симптомов: на неустойчивое настроение, раздражительность жаловались
2 (0,89%) пациентки, на усталость, сонливость — 12 (5,4%). По прошествии года данные симптомы не определялись. Жалоб на головные боли, диспепсию, тошноту не было. Уменьшилась также продолжительность и обильность менструаций Появление сгустков не отмечала ни одна пациентка. Продолжительность менструаций менее 3 дней зафиксирована у 21,5% пациенток, 4–5 дней — у 77,6%,
6 дней — у 0,9%.
Обсуждение
Результаты анализа данных официальной статистики показали крайне низкую частоту расстройств менструации (в том числе дисменореи) — 0,7–2,03%, что не отражает реальной ситуации и приводит к ошибочному представлению о структуре гинекологической заболеваемости. Это в свою очередь влияет на отношение общественности, в том числе и профессионального сообщества, к медико-социальной значимости данной патологии. По результатам собственных исследований частота дисменореи составила более 80% среди женщин молодого фертильного возраста с преобладанием первичной дисменореи у 74%.
По данным литературы, возникновению дисменореи могут способствовать различные неблагоприятные факторы: раннее менархе, курение, переохлаждение, перегревание, инфекционные заболевания, стрессы, физические травмы, умственные и физические перегрузки, недостаточная продолжительность сна, ожирение, употребление алкоголя, избыточное потребление сахара [2–5].
В клинических рекомендациях «Эндометриоз» (2020), в случае если дисменорея негативно влияет на качество жизни и повседневную активность, вынуждает обратиться к врачу, является причиной пропуска работы/школы и не купируется НПВП и КОК, рекомендуется заподозрить эндометриоз Особенно следует обратить внимание на пациенток, у которых дисменорея сочетается с прочими признаками эндометриоза: мено- и метроррагиями, посткоитальным кровотечением, хронической тазовой болью, диспареунией, бесплодием, эндометриозом у матери или сестры пациентки, связанными с менструацией, болью в кишечнике или при мочеиспускании, запорами/диареей, кровью в моче К сожалению, в настоящее время эндометриоз не является заболеванием только возрастных многорожавших женщин, как считалось ранее [3, 4, 6, 8–15]. Среди пациенток в нашем исследовании посткоитальные кровотечения отмечали 9,8%, диспареунию — 7,6%, хроническую тазовую боль — 2,5%, эндометриоз у матери — 31,8%, связанную с менструацией диарею — 7,6%. Таким образом, симптомы эндометриоза наблюдаются у каждой 10-й пациентки
Тазовая боль, особенно в сочетании с нарушениями репродуктивной функции, приводит к тому, что пациентки находятся в состоянии постоянного стресса, страдают от дисфории, депрессии, бессонницы. Болевые ощущения порождают порочный круг: менструальная боль снижает качество и эффективность сна, последующая усталость усиливает негативное влияние боли на дневную активность и настроение Повышенная болевая чувствительность сохраняется даже вне менструального цикла У пациентки могут наблюдаться частые рецидивы интерстициального цистита, синдром раздраженного кишечника (СРК), синдром хронической усталости, хроническая боль в области поясницы, височно-нижнечелюстного сустава, вульводиния, фибромиалгия, мигрень без ауры, тревожные расстройства, аутоиммунные заболевания, бронхиальная астма. Это позволяет говорить о снижении качества жизни у данной категории женщин [3, 4, 16, 17]. В нашем исследовании СРК выявлен у 6,7% пациенток, мигрень без ауры — у 1,3%, бронхиальная астма — у 5,4%, частые обострения цистита — у 3,1%. Подробная оценка качества жизни пациенток с дисменореей — предмет будущих научных работ.
Ряд исследователей [4, 18] предполагают, что более высокое внутриматочное давление, перистальтика и сокращения миометрия, объясняющие первичную дисменорею, приводят к механическому напряжению и повреждению матки и в конечном счете могут стимулировать развитие аденомиоза. Однако вопрос о том, действительно ли первичная дисменорея приводит к развитию вторичной дисменореи и аденомиоза или аденомиоз уже присутствовал, но не был диагностирован, остается открытым
Основной целью лечения дисменореи является уменьшение болевого синдрома и, как следствие, улучшение качества жизни. Лечение заболевания у подростков направлено в первую очередь на профилактику прогрессирования, сохранение репродуктивной функции и устранение симптомов. В то же время должны учитываться репродуктивное поведение (наличие или отсутствие половых контактов) и репродуктивные планы пациенток, в частности применение высокоэффективных методов контрацепции с целью профилактики нежелательной беременности В исследуемой группе 77,6% пациенток имели половые контакты, при этом ни одна из них не указала на планирование беременности в течение ближайших 6 мес., и, что особенно важно, ни одна не использовала высокоэффективные методы контрацепции
Согласно данным литературы 47–70% студенток университетов самостоятельно применяют анальгетики для облегчения боли, до 30% — используют альтернативные методы лечения и лишь 15–20% — обращаются к врачу [4]. Немедикаментозные методы лечения (чрескожная электрическая стимуляция нервов, трансдермальные пластыри нитроглицерина, иглоукалывание и хирургические вмешательства), а также альтернативные методы (грелка, постельный режим в период боли, физические упражнения, медитация, ароматические масла, применение имбиря, корицы, увеличение в рационе белка, уменьшение соли) имеют крайне незначительную эффективность, особенно при тяжелой и среднетяжелой дисменорее [4, 5]. Проведенные рандомизированные плацебо-контролируемые исследования (3101 девушка в возрасте до 25 лет с первичной и вторичной дисменореей) [19] не показали эффективности пищевых добавок растительного происхождения (с содержанием ромашки, корицы, дамасской розы, укропа, фенхеля, гуавы, ревеня, узары) и витаминно-минеральных комплексов (с мелатонином, витамином Е). Среди добавок, показавших незначительную эффективность, оказались пажитник, имбирь, валериана, затария, сульфат цинка, рыбий жир и витамин B1.
Препаратами первой линии терапии дисменореи являются НПВП, которые снижают образование простагландинов в эндометрии. Выбор НПВП должен основываться на эффективности и индивидуальной переносимости для каждой пациентки Эффективность НПВП достигает 65–100%, их прием следует начинать за 1–2 дня до предполагаемого начала менструации и продолжать в течение 2–3 дней [5]. В то же время около 15% женщин всех возрастных групп, страдающих дисменореей, не реагируют или не переносят НПВП Также НПВП оказывают неблагоприятное влияние на ЖКТ. Последние данные свидетельствуют о том, что длительное использование этих препаратов может увеличивать риск развития нестабильной стенокардии, острого инфаркта миокарда, венозной тромбоэмболии [3, 4].
Гормональные контрацептивы вызывают быстрое уменьшение болевого синдрома, кроме того, нормализуют регулярность менструаций, предотвращают нежелательную беременность. Синтетические гормоны подавляют овуляцию и уменьшают толщину слизистой оболочки матки, тем самым уменьшая объем менструальных выделений, синтез простагландинов и купируя дисменорею [4, 5]. Для лечения дисменореи рекомендуются как циклические (21+7, 24+4), так и непрерывные схемы лечения, однако исследований, сравнивающих эффективность различных схем лечения, не проводилось Гормональная терапия должна быть предложена женщинам и девочкам, которые в настоящее время не планируют беременность, если не существует противопоказаний — тромбозов (венозных и артериальных) на момент осмотра или в анамнезе, факторов риска тромбозов (в том числе наследственных), мигрени, артериальной гипертензии и т. д [20, 21]. Следует отметить, что согласно Международным критериям приемлемости методов контрацепции [20, 21] избыточная масса тела (включая ожирение) не является противопоказанием к назначению КОК.
Пока вопрос влияния предшествующего приема КОК на частоту диагностирования эндометриоза в будущем остается открытым Ряд авторов [5, 22–24] обозначают КОК как препараты первой линии для лечения дисменореи, вызванной эндометриозом При этом КОК подавляют рост эндометриоидных гетеротопий, облегчают боль и улучшают качество жизни, что позволяет рассматривать их применение как альтернативу хирургическому лечению. Другие авторы [17, 25] отмечают, что предшествующее использование КОК снижает риск диагностирования эндометриоза у рожавших женщин, но повышает его у нерожавших. Такую ситуацию авторы объясняют тем, что многие нерожавшие женщины использовали в прошлом КОК с неконтрацептивной целью, что может свидетельствовать о раннем появлении симптомов эндометриоза, для купирования которых и была назначена гормональная контрацепция. Тем не менее прием КОК при эндометриозе обеспечивает надежный контроль менструального цикла, отсутствие прорывных кровотечений и приводит к купированию болевого синдрома. По всей видимости, по действию они не уступают вовсе или уступают незначительно другим препаратам для лечения эндометриоза. Это дает возможность назначать ГК на продолжительное время. Терапевтическая эффективность КОК при эндометриозе определяется входящим в их состав гестагеном. Диеногест обладает более выраженным антипролиферативным эффектом и подавляет рост эндометриоидных гетеротопий [22].
Несмотря на то, что разговор об индивидуальном подходе к назначению терапии ведется уже давно, нет одного «идеального» контрацептива, подходящего для всех пациенток с дисменореей. Каждая женщина требует тщательного осмотра и подбора препарата с учетом ее специфических особенностей. Основным результатом лечения дисменореи является степень удовлетворенности пациентки проводимым лечением — полное устранение или значительное уменьшение болевого синдрома и сопутствующих симптомов
Выводы
Частота встречаемости дисменореи среди девушек молодого возраста — более 80%: первичной — 74%, вторичной — 26%.
Более 30% девушек испытывают сильную боль (7–10 баллов по ВАШ) во время менструации.
Индивидуальный подбор ГК в соответствии с критериями приемлемости методов контрацепции позволяет достичь высокой комплаентности, необходимой продолжительности терапии и высокой безопасности.
Длительный прием КОК, содержащих дроспиренон, приводит к купированию болевого синдрома, нормализует нейровегетативные, обменно-эндокринные процессы, корректирует психический и эмоциональный статус, приводя, как следствие, к значимому улучшению качества жизни пациенток с дисменореей
Благодарность
Редакция благодарит ООО «Гедеон Рихтер Фарма» за оказанную помощь в технической редактуре настоящей публикации
Acknowledgment
Editorial Board is grateful to Gedeon Richter for the assistance in technical edition of this publication.
Сведения об авторах:
Олина Анна Александровна — д.м.н., профессор, первый заместитель директора ФГБНУ «НИИ АГиР им. ДО. Отта»; 199034, Россия, г. Санкт-Петербург, Менделеевская линия, д. 3; профессор кафедры акушерства и гинекологии им. С.Н. Давыдова ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России; 191015, Россия, г. Санкт-Петербург, ул. Кирочная, д. 41; ORCID iD 0000-0001-9101-7569.
Метелева Татьяна Александровна — ассистент кафедры акушерства и гинекологии № 1 ФГБОУ ВО ПГМУ им. академика Е.А. Вагнера Минздрава России; 614000, Россия, г. Пермь, ул. Петропавловская, д. 26; ORCID iD 0000-0002-1448-1840.
Контактная информация: Олина Анна Александровна, e-mail: olina29@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует Статья поступила 03.12.2020, поступила после рецензирования 28.12.2020, принята в печать 28.01.2021.
About the authors:
Anna A. Olina — Doct. of Sci. (Med.), Professor, First Deputy Director, D.O. Ott Research Institute of Obstetrics, Gynecology, & Reproduction, 3, Mendeleevskaya line, St. Petersburg; 199034, Russian Federation; professor of S.N. Davydov Department of Obstetrics & Gynecology, I.I. Mechnikov North-Western State Medical University; 41, Kirochnaya str., St. Petersburg, 191015, Russian Federation; ORCID iD 0000-0001-9101-7569.
Tat’yana A. Meteleva — Assistant of the Department of Obstetrics & Gynecology No. 1, Academician E.A. Vagner Perm State Medical University; 26, Petropavlovskaya str., Perm, 614990, Russian Federation; ORCID iD 0000-0002-1448-1840.
Contact information: Anna A. Olina, e-mail: olina29@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 03.12.2020, revised 28.12.2020, accepted 28.01.2021.
.
Информация с rmj.ru






