Злокачественные новообразования органов женской репродуктивной системы в общесоматической практике
А. Л. Верткин, доктор медицинских наук, профессор
А. С. Скотников, кандидат медицинских наук
О. В. Козлова
М. А. Фельдман
МГМСУ, Москва
В мире отмечается рост числа заболевших раком матки и яичников (IARC, 1997). В структуре онкологической заболеваемости женского населения в России наибольший удельный вес вносят злокачественные новообразования репродуктивной системы (более 35%), при этом частота выявляемости опухолей половых органов (тела матки — 66%, шейки матки — 5,3%, яичников — 5,1%) у женщин составляют 17% от всех злокачественных новообразований [1]. В отечественной и зарубежной медицинской литературе практически отсутствуют данные, анализирующие коморбидность у пациенток со злокачественными новообразованиями репродуктивной системы.
Однако в Дании проводилось исследование прогноза пациенток в зависимости от коморбидности и стадии рака яичников. С 1993 по 2005 годы анализировались случаи рака яичников среди 5213 пациенток. В данном исследовании было продемонстрировано, что 1–5-летняя выживаемость была выше у больных с отсутствием коморбидного фона, а смертность, соответственно, была выше у пациенток с коморбидностью [2].
По данным Поповой Т. Н. (2002) ожирение имеет место у 66,3% пациенток со злокачественными новообразованиями органов женской репродуктивной системы, при этом избыток веса до 10 кг отмечается у 24,2% женщин, до 20 кг — у 25,8% больных, а более 20 кг — у 33% пациенток. Сопутствующая сосудистая патология имеет место у 64,8% больных, а сахарный диабет 2-го типа — у 17,7% женщин с раком гениталий. В других работах ожирение и сахарный диабет объясняются только пожилым возрастом больных раком тела матки [3–5].
По мнению ряда авторов, при рассмотрении эндокринно-метаболических расстройств, свойственных 60–70% больных раком тела матки, патогенез ожирения представляет наибольший интерес, поскольку увеличение массы жировой ткани является результатом суммации многих сдвигов, определяемых в энергетическом гомеостазе у этих больных [6, 7].
Ученые Международного агентства по изучению рака (МАИР) считают, что тенденции роста онкологической заболеваемости связаны с изменением экологической ситуации и образа жизни [8, 9]. Окружающая среда и образ жизни женщины, с одной стороны, влияют на ее репродуктивную функцию, изменяя фертильность, а с другой стороны прогресс и рост новых репродуктивных технологий, вмешиваясь в этот процесс, может создавать новые факторы риска [10].
Для ранней диагностики дисплазии, преинвазивного и инвазивного рака существует программа скрининга — цитологическое обследование в сочетании с кольпоскопией и гинекологическим осмотром. Важно, чтобы известные факторы применялись повсеместно и квалифицированно. Что же касается факторов риска, то их совокупность определяет целесообразность более частых цитологических обследований (не реже 1 раза в год) [11].
В последние годы, несмотря на значительные достижения медицины в области профилактики и диагностики злокачественных новообразований органов женской репродуктивной системы, а также наличие национальных скрининговых программ по профилактике и диагностике фоновых и предраковых заболеваний шейки матки и эндометрия, заболеваемость ими и смертность от последних продолжает расти.
Именно продолжающийся рост смертности от данных онкологических заболеваний определяет актуальность исследования влияния сопутствующей патологии и коморбидного фона на риск возникновения рака гениталий, его клиническое течение и прогноз данной категории пациентов.
Целью нашего исследования было определить влияние коморбидного фона на клиническое течение злокачественных новообразований органов женской репродуктивной системы и прогноз данной категории пациентов. Для достижения цели мы анализировали данные аутопсии, изучали нозологическую и синдромальную коморбидность и основные причины летальности у больных с злокачественными новообразованиями женской репродуктивной системы. Кроме того, мы проводили клинико-морфологические сопоставления рака женских половых органов со структурой коморбидной патологии и изучали информированность женщин и врачей общей практики о ранней диагностике и профилактике злокачественных новообразований женской репродуктивной системы.
Наше исследование включало ретроспективную часть с включением больных раком яичников, раком шейки матки или раком тела матки, подтвержденных патоморфологическим заключением, с наличием коморбидной патологии, а также проспективной части, заключавшейся в анкетировании женщин и выяснении их осведомленности в отношении методов диагностики и профилактики злокачественных новообразований органов женской репродуктивной системы. Рак шейки матки диагностировался при выявлении опухоли, растущей в просвет влагалища в виде бугристых масс с участками изъязвления, некроза и полного разрушения шейки матки, а также при интрамуральном росте опухоли с инфильтрацией всей шейки матки и цервикального канала (гипертрофия и утолщение шейки матки). Диагноз рака тела матки устанавливался при обнаружении опухоли матки, чаще возникающей в области дна и трубных углов матки, растущей в виде полипа, четко отграниченной от непораженной слизистой оболочки матки, либо в виде диффузно распространяющейся раковой инфильтрации на весь эндометрий.
Рак яичников и его наиболее распространенная серозная форма выявлялся на основании широкого спектра макроскопических изменений и гистологических форм новообразований этого органа, наиболее частой из которых являлись изменения яичника по типу «цветной капусты», при котором на разрезе обнаруживается многокамерное кистозное строение. Цвет ткани на поверхности разреза также варьировал и зависел от наличия очагов некроза и кровоизлияний.
Ретроспективная часть исследования включала анализ 2472 протоколов аутопсии и историй болезни пациентов женского пола, поступивших в терапевтические отделения (общетерапевтические, кардиологические, неврологические, гастроэнтерологические), а также отделения интенсивной терапии многопрофильного стационара скорой медицинской помощи в период 2006–2009 годов по поводу декомпенсации заболеваний внутренних органов. Средний возраст больных составил 65,9 ± 13,4 года.
В процессе анализа выявляли частоту прижизненной диагностики злокачественных новообразований различной локализации, для чего заключительный клинический диагноз сопоставляли с патолого-анатомическим, сравнивая основные, фоновые и сопутствующие заболевания, а также смертельные осложнения.
У пациенток, умерших от онкологических заболеваний, определяли их структуру, а также частоту встречаемости злокачественных новоообразований женской репродуктивной системы (рак тела матки (С54), рак яичников (С56), рак шейки матки (С53)). В ретроспективной части работы определялась частота верификации злокачественного новообразования в данном стационаре, а также удельный вес первичной выявляемости злокачественных новообразований женской репродуктивной системы на аутопсии. Изучались осложнения и основные причины летального исхода у больных со злокачественными новообразованиями женской репродуктивной системы.
Кроме того, были изучены и сопоставлены направительные диагнозы скорой медицинской помощи и приемного отделения многопрофильного стационара, а также оценены качество и полнота заполнения раздела истории болезни, касающегося мочеполовой системы. Дополнительно были выявлены спектр и количество специалистов, консультировавших данных пациенток (рис. 1).

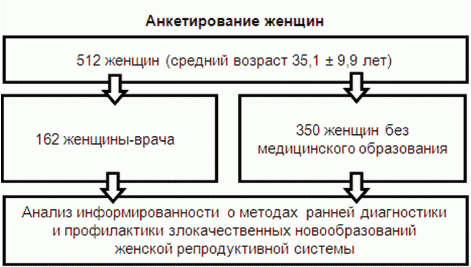
Рис. 1. Дизайн клинико-морфологического исследования
Для анализа информированности женщин и практикующих женцин-врачей общей практики о методах ранней диагностики и профилактики злокачественных новообразований женской репродуктивной системы проведено анкетирование 350 женщин без медицинского образования и 162 женщин-врачей общей практики. Всем респондентам предлагалось ответить на 30 вопросов специально разработанной анкеты, которые позволили определить их информированность о способах ранней профилактики фоновых и предраковых заболеваний женской репродуктивной системы.
Всем опрашиваемым женщинам, вне зависимости от медицинского образования, предлагалось ответить на ряд общих и специализированных гинекологических вопросов, из которых наиболее значимы были следующие:
- С какой регулярностью Вы посещаете гинеколога?
- В каком случае Вы посещаете гинеколога?
- Куда Вы обращаетесь за консультацией гинекологом?
- Лежали ли Вы когда-либо в стационаре?
- Как часто Вам проводилась кольпоскопия?
- Как часто Вы сдаете мазки на онкоцитологию?
- Как часто Вы сдаете анализы на вирус папилломы человека?
- Как часто Вы сдаете анализы крови на онкомаркеры?
- Как часто Вы проводите УЗИ органов малого таза?
Общие вопросы предназначались для оценки регулярности, кратности и цели посещения гинеколога, а также выявления у включенных в исследование женщин наиболее часто встречающихся гинекологических заболеваний (воспалительные заболевания органов малого таза, миома матки, эндометриоз, киста яичника и т. д.). Кроме того, настоящий опросник способствовал выявлению у респондентов сопутствующих заболеваний и особенностей их фармакотерапии, а также наличия стационарного лечения в связи с данной соматической патологией.
Специализированные гинекологические вопросы предназначались для выявления истинной частоты проведения методик, эффективных в отношении ранней диагностики и своевременной профилактики злокачественных новообразований женских репродуктивных органов (кольпоскопия, мазки на онкоцитологию, анализ на вирус папилломы человека, анализ на онкомаркеры, ультразвуковое исследование органов малого таза).
Данное анкетирование позволило выявить частоту обращения женщин к гинекологу с профилактической и лечебной целью, а также установить частоту назначения и выполнения специализированных исследований, способствующих раннему выявлению предикторов злокачественных новообразований женской репродуктивной системы. Настоящий опросник позволил сравнить соответствие нормативов Министерства здравоохранения РФ и рекомендаций ВОЗ в отношении кратности профилактических осмотров гинекологом с реальной частотой визитов женщин к данному специалисту.
В первой части исследования были оценены заключения 2472 протокола патолого-анатомического вскрытия женщин, поступивших в крупный многопрофильный стационар Москвы по каналу СМП в период 2006–2009 гг. по поводу декомпенсации соматической патологии. Средний возраст больных на момент смерти составил 68,9 ± 8,4 года.
Согласно материалам патолого-анатомической службы стационара к смерти этих пациенток в 511 (20,7%) случаях привели сердечно-сосудистые заболевания, в 712 (28,8%) — злокачественные новообразования, в 586 (23,7%) случаях — острая цереброваскулярная патология (ишемический и геморрагический инсульт, декомпенсация сосудистой энцефалопатии), в 304 (12,3%) случаях — хроническое легочное сердце у больных хронической обструктивной болезнью легких, а также другие причины летальных исходов (14,5%). В 240 (9,7%) случаях основным (или фоновым) заболеванием являлась декомпенсация алкогольной поливисцеропатии (рис. 2).
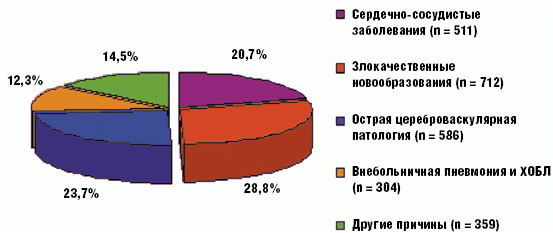
Рис. 2. Структура основных причин смерти больных, госпитализированных по поводу декомпенсации соматической патологии (n = 2472)
Наиболее частыми осложнениями основной соматической патологии, явившейся причиной смерти 2472 больных, являлись хроническая почечная недостаточность различной степени тяжести (62,3%), тромбоэмболия легочной артерии и ее ветвей (45,1%), отек легких (36,4%), нарушение архитектоники головного мозга (31,3%), пневмония (22,7%), эрозивно-язвенное поражение слизистой оболочки желудочно-кишечного тракта (18,4%), пароксизмальная или постоянная форма мерцательной аритмии (14,3%) (рис. 3).
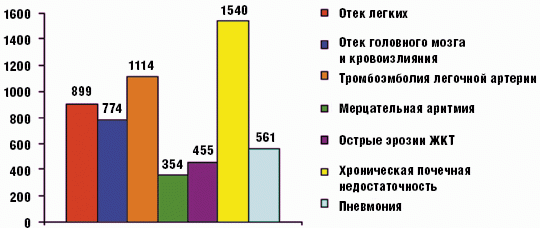
Рис. 3. Наиболее частые осложнения у больных, госпитализированных по поводу декомпенсации соматической патологии (n = 2472)
При этом у 1829 (74%) умерших женщин при жизни была диагностирована артериальная гипертензия различных степеней и тяжести, у 1187 (48%) больных — различные формы ишемической болезни сердца, у 569 (23%) — сахарный диабет 2-го типа, у 964 (39%) — хроническая почечная недостаточность различной степени тяжести. Кроме того, у 1334 (54%) женщин имелась группа инвалидности по основному заболеванию.
Прижизненная верификация злокачественного новообразования имела место в 567 случаях, что составило 79,6% от общего числа раковых заболеваний (n = 712), выявленных на аутопсии. Кроме того, у 371 пациентки, что составило 14,9% от общего количества умерших и 52,1% от больных, причиной смерти которых явилось злокачественное новообразование, в анамнезе имелось комбинированное лечение, включающее химио- и лучевую терапию.
Из 712 больных, причиной смерти которых явились злокачественные новообразования, у 239 (33,6%) пациенток имел место рак молочной железы, у 155 (21,8%) женщин — рак поджелудочной железы, у 123 (17,3%) больных — рак кишечника, у 119 (16,7%) пациенток — рак женских репродуктивных органов, у 51 (7,2%) женщины — центральный рак легкого и у 25 (3,4%) пациенток — рак желудка (рис. 4).
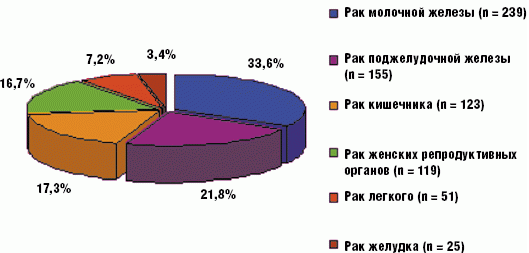
Рис. 4. Структура злокачественных новообразований — причин смерти пациентов многопрофильного стационара (n = 712)
Из 119 больных с обнаруженными на секции злокачественными новообразованиями женской репродуктивной системы диагноз рака яичников был поставлен 63 (52,8%) больным (средний возраст 67,6 ± 9,2 года), рак тела матки установлен 40 (35,9%) пациенткам (средний возраст 69,7 ± 8,6 года), а рак шейки матки — 16 (11,3%) женщинам (средний возраст 66,5 ± 5,5 лет) (рис. 5).
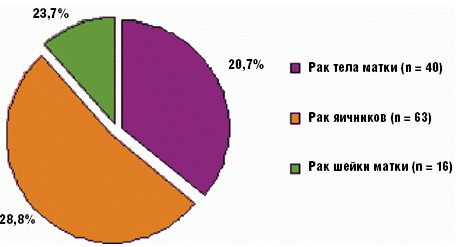
Рис. 5. Структура злокачественных новообразований женской репродуктивной системы (n = 119)
Клинический диагноз рака яичников при жизни был установлен клиницистами в 57 (89,9%) из 63 случаев, диагноз рака тела матки верифицирован в 31 (77,5%) из 40 случаев, а рак шейки матки диагностирован в 9 (56,3%) из 16 случаев. Таким образом, прижизненная диагностика злокачественных новообразований женской репродуктивной системы у больных, находившихся в терапевтических и реанимационных отделениях стационара, составила 81,5%, что нашло отражение в формулировке заключительного клинического диагноза 97 из 119 пациенток.
В 87,2% случаев (n = 85) диагноз злокачественного новообразования был отнесен клиницистами в раздел основного заболевания, однако в 12 (12,8%) случаях значимость данной онкологической патологии была недооценена, а рак тех или иных органов женской репродуктивной системы был отнесен в разряд сопутствующей патологии. В это же время у 22 (18,5%) больных рак яичников, тела и шейки матки был обнаружен только после смерти, а именно при проведении аутопсии.
При анализе первичной выявляемости злокачественных новообразований органов женской репродуктивной системы было обнаружено, что рак яичников впервые выявлен клиницистами стационара в 14 (24,6%) из 57 случаев, а после патоморфологического исследования — в 6 (27,3%) из 22 случаев посмертной диагностики, что составило 5% от общего числа злокачественных новообразований органов женской репродуктивной системы, выявленных посмертно.
Рак тела матки впервые выявлен в данном многопрофильном стационаре — в 13 (41,9%) из 31 случая, а после патоморфологического исследования — в 12 (54,5%) из 22 случаев, что составило 10,1% от общего числа злокачественных новообразований органов женской репродуктивной системы, выявленных посмертно.
Рак шейки матки впервые диагностирован в стационаре — в 2 (22,2%) из 9 случаев, а по результатам аутопсии — в 4 (18,2%) из 22 случаев, что составило 3,4% от общего числа злокачественных новообразований органов женской репродуктивной системы, выявленных посмертно (рис. 6).
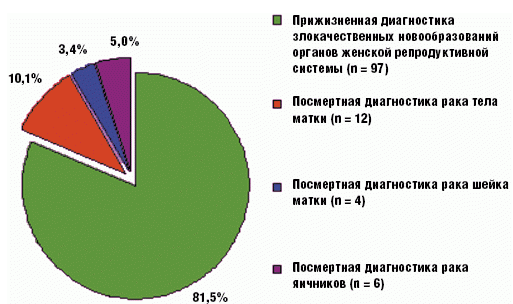
Рис. 6. Частота прижизненной и посмертной диагностики злокачественных новообразований женской репродуктивной системы (n = 119)
Патолого-анатомическое исследование включенных в исследование 119 больных с генитальным раком открыло дополнительные нозологии и осложнения вышеуказанных заболеваний. Чаще всего смертельным осложнением данных пациенток явилась раковая интоксикация, наблюдаемая в 76,5% случаев. Так, при раке яичников данное осложнение имело место у 46 (73,4%) больных, при раке тела матки — в 33 (81,4%) случаях, а при раке шейки матки — в 12 (71,8%) случаях.
У больных, умерших от злокачественных новообразований органов женской репродуктивной системы, имелись и другие осложнения основного заболевания, а также их сочетания. Сравнение смертельных и нефатальных осложнений в зависимости от локализации рака гениталий представлено в таблице.
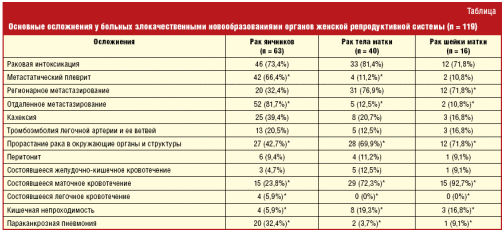
Таким образом, фатальные и нефатальные осложнения рака органов женской репродуктивной системы различались в зависимости от локализации злокачественного новообразования. При этом, как видно из таблицы, достоверные различия (*p < 0,05) между группой больных раком яичника и раком тела/шейки матки были отмечены в отношении частоты развития целого ряда осложнений (метастатический плеврит, отдаленное метастазирование, прорастание рака в окружающие органы и ткани, развитие параканкрозной пневмонии и т. д.).
Столь широкая частота осложнений злокачественных новообразований может быть обусловлена поздней обращаемостью больных за медицинской помощью, несвоевременностью диагностики онкологической патологии, а также недооценкой клиницистами начальных симптомов генитального рака.
Так, из 63 умерших больных с диагнозом рака яичников IV стадия заболевания имела место в 58 (92,1%) случаях, а III стадия — в 5 (7,9%) случаях.
Из 40 больных с диагнозом рака тела матки IV стадия заболевания имелась у 32 (80%) пациенток, а III стадия — лишь у 6 (15%) женщин.
Из 16 пациенток с верифицированным диагнозом рака шейки матки IV стадию заболевания имели 14 (87,5%) больных, в то время как III стадия присутствовала только у 2 человек, что составило 12,5% наблюдений (рис. 7).
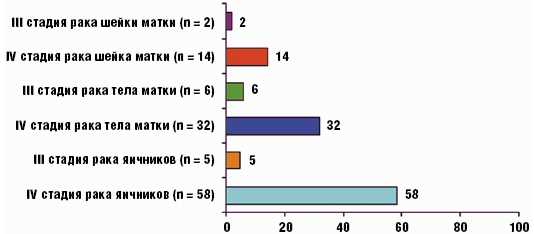
Рис. 7. Стадия злокачественного новообразования органов женской репродуктивной системы (n = 119)
Продолжительность пребывания в стационаре больных генитальным раком также отличалась. Средняя продолжительность пребывания в стационаре больных раком яичников составила 6,25 ± 3,1 койко-дней, раком тела матки — 8,39 ± 4,4 койко-дней, раком шейки матки — 12,07 ± 3,6 койко-дней.
У больных раком яичников, раком тела и шейки матки гипертоническая болезнь встречалась в 58%, 54% и 64% случаев, ишемическая болезнь сердца имела место у 48%, 68% и 53% пациенток, сахарный диабет 2-го типа присутствовал в 19%, 23% и 21% наблюдений, а ожирение имелось у 10%, 19% и 16% больных соответственно.
В проспективной части исследования приняли участие 162 врача общей практики, средний возраст которых составил 35,1 ± 9,9 года, а также 350 женщин без медицинского образования (средний возраст 40,5 ± 16,3 года).
Как упоминалось выше, всем опрашиваемым женщинам, вне зависимости от медицинского образования, предлагалось ответить на ряд общих и специализированных гинекологических вопросов. При оценке посещаемости гинеколога получено, что только 169 (33,1%) респондентов, а именно 54 (33,3%) женщины-врача и 115 (32,9%) женщин без медицинского образования, посещают гинеколога, согласно рекомендациям Министерства здравоохранения, с регулярностью 2 раза в год. В то же время 209 (40,8%) анкетируемых: 72 (44,4%) женщины-врача и 137 (39,1%) женщин без медицинского образования посещают гинеколога 1 раз в год, 75 (14,6%) женщин (24 (14,8%) женщины-врача и 51 (14,6%) женщина без медицинского образования) — 1 раз в 2 года, а остальные 59 (11,5%) женщин (12 (7,4%) женщин-врачей и 46 (13,1%) женщин без медицинского образования соответственно) — бывают у гинеколога 1 раз в 5–10 лет и реже. Исходя их полученных данных можно судить о том, что пациентки — женщины без медицинского образования посещают гинеколога чаще, чем респонденты-медики женского пола (р = 0,348) (рис. 8).
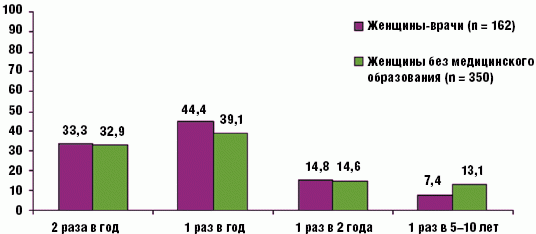
Рис. 8. Регулярность посещения гинеколога (n = 512)
Наиболее часто встречающимися хроническими гинекологическими заболеваниями являлись хронический воспалительный процесс (сальпингоофорит, кольпит, цервицит), выявленный у 80 (16,3%) женщин (21 (13,1%) женщина-врач и 59 (18,1%) женщин без медицинского образования (p = 0,098)), миома матки — у 83 (16,9%) женщин (28 (17,3%) женщин-врачей и 55 (16,8%) женщин без медицинского образования соответственно (p = 0,490)), а также эндометриоз — у 45 (9,2%) женщин (15 (9,3%) женщин-врачей и 30 (9,1%) женщин без медицинского образования соответственно (p = 0,544)) и доброкачественное новообразование придатков матки (киста яичника) — у 47 (9,7%) женщин (18 (11,1%) женщин-врачей и 29 (8,9%) женщин без медицинского образования соответственно (p = 0,177)).
При оценке цели посещения гинеколога женщины, регулярно посещающие гинеколога, значимо больше обращаются с профилактической целью (73,2%) (р = 0,045). Нарушения менструального цикла было наиболее частой причиной посещения врача-гинеколога в обеих группах — 85 (16,6%) женщин (28 (17,3%) женщин-врачей и 57 (16,3%) женщин без медицинского образования) (р = 0,435). По данным опроса кольпоскопия два раза в год была выполнена 53 (10,4%) женщинам, 12 (7,4%) из которых были врачами и 41 (11,7%) — не имели медицинского образования. Один раз в год кольпоскопия выполнялась 141 (27,5%) женщине (44 (27,2%) женщинам-врачам и 97 (27,7%) женщинам без медицинского образования. Один раз в 2 года кольпоскопия была проведена 41 (8,0%) женщине (14 (8,6%) женщинам-врачам и 27 (7,7%) женщинам без медицинского образования). Один раз в 5–10 лет и реже кольпоскопия выполнялась 96 (18,8%) женщинам (47 (29,0%) женщинам-врачам и 49 (14,0%) женщинам без медицинского образования). При этом 174 (34,0%) женщинам (45 (27,8%) женщинам-врачам и 129 (36,9%) женщинам без медицинского образования) кольпоскопия не проводилась вообще (p = 0,001) (рис. 9).
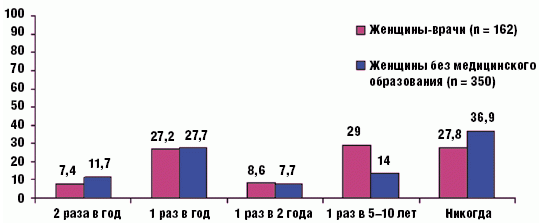
Рис. 9. Регулярность проведения кольпоскопии (n = 512)
Кроме того, аналогичные данные были получены в отношении частоты проведения цитологического исследования мазков с поверхности шейки матки и из цервикального канала. Так, по данным опроса цитологичекое исследование мазков один раз в год проводилось 180 (35,2%) женщинам, 57 (35,2%) из которых были врачами и 123 (35,1%) — не имели медицинского образования. При этом 72 (14,1%) женщинам (26 (16,0%) женщинам-врачам и 46 (13,1%) женщинам без медицинского образования) цитологическое исследование не проводилась никогда в жизни, а 36 (7,0%) женщин (12 (7,4%) женщин-врачей и 24 (6,9%) женщин без медицинского образования, не знают о необходимости и значимости данной диагностической процедуры (p = 0,047).
При этом по существующему Приказу № 50 от 10.02.2003 года при всех гинекологических заболеваниях в стандарты обследования должны входить исследования при помощи зеркал, кольпоскопия, влагалищное исследование и цитология мазков (PAP-тест).
Таким образом, среди пациентов женского пола, поступивших по экстренным показаниям в многопрофильный стационар, злокачественные новообразования приводят к летальному исходу в 28,8% случаев, из которых злокачественные новообразования органов женской репродуктивной системы являются непосредственной причиной смерти 16,7% больных. Прижизненная диагностика злокачественных новообразований женской репродуктивной системы у больных, находившихся в терапевтических и реанимационных отделениях стационара по поводу декомпенсации основной соматической патологии, составляет 81,5%, однако у 18,5% больных рак яичников, тела и шейки матки обнаруживается только в ходе проведения аутопсии. У больных раком яичников, раком тела и шейки матки в 58,7% случаев выявляется гипертоническая болезнь, в 56,3% случаев имеется ишемическая болезнь сердца, в 21% наблюдений — сахарный диабет 2-го типа, а в 15% случаев — ожирение различной степени тяжести. Лишь 33,1% проанкетированных женщин согласно рекомендациям МЗ РФ посещают гинеколога дважды в год, из них с профилактической целью обращаются 73,2% респондентов. Однако и у этих пациенток частота регулярного проведения кольпоскопии и цитологического исследования мазков с поверхности шейки матки и цервикального канала составляет лишь 10,4% и 35,2% соответственно, что свидетельствует о недостаточной информированности опрошенных женщин в отношении существующих методов диагностики и профилактики фоновых и предраковых заболеваний гениталий.
Высокая частота встречаемости злокачественных новообразований органов женской репродуктивной системы у больных с широким спектром коморбидной патологии требует более тщательного информирования женщин, в том числе и врачей общей практики, о необходимости регулярных осмотров гинекологом, подробном сборе акушерско-гинекологического анамнеза, периодическом проведении кольпоскопии, цитологического исследования мазков и выполнения ультразвукового исследования органов малого таза, а также других специализированных методов обследования.
Литература
- Кулаков В. И., Прилепская В. Н. Профилактика рака шейки матки. М., 2008.
- Tetsche M. S., Dethlefsen C., Pedersen L., Sorensen H. T., Norgaard M. The impact of comorbidity and stage on ovarian cancer mortality: a nationwide Danish cohort study // BMC Cancer. 2008; 8: 31.
- Баскаков В. П. Клиника и лечение эндометриоза. М., 1990.
- Баринов В. В. Опухоли женской репродуктивной системы. М., 1999.
- Барышников А. Ю. Иммунологические проблемы апоптоза. М., 2002.
- Долгов И. Ю., Любовцева Л. А., Самойлова А. В. Сравнительная характеристика клинико-медицинских параметров женщин РФ и ЧР при лечении бесплодия методом ЭКО. В сборнике научных трудов «Современные технологии в медицине». Чебоксары, 2005, с. 127–128.
- Гарин А. М. Профилактическая химиотерапия злокачественных опухолей. М., 2000.
- Parkin D. M. Erratum: Estimates of the worldwide mortality from 25 cancers in 1990 // Int. J. Cancer. 1999, 83, 18–29.
- International Agency for Research on Cancer report, 1997.
- Ашрафян Л. А., Новикова Е. Г. Гинекологические аспекты в тенденциях заболеваемости и смертности от рака органов репродуктивной системы // Журнал акушерства и женских болезней. 2001, № 1, с. 27–33.
- Бохман Я. В. Выявление солитарных и первично-множественных опухолей в женской репродуктивной системе на основе селективного скрининга: Новая медицинская технология. М., 2008.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru