Алкоголь-ассоциированные состояния в многопрофильном стационаре
А. Л. Вёрткин, доктор медицинских наук, профессор
А. С. Скотников, кандидат медицинских наук
А. Н. Комаровский
МГМСУ, Москва
Как известно, алкоголизм — это заболевание, характеризующееся совокупностью психических и соматических расстройств, возникающих в результате систематического злоупотребления этанолом в дозах, вызывающих алкогольное опьянение. Важнейшими проявлениями алкоголизма являются измененная выносливость к алкоголю, патологическое влечение к опьянению, возникновение после прекращения приема спиртных напитков абстиненции, или синдрома «отмены». По данным Российской ассоциации общественного здоровья уровень потребления алкоголя в России является одним из самых высоких в мире. Соответственно, медико-социальные последствия острой и хронической алкоголизации в нашей стране выходят на одно из первых мест [1].
С демографической точки зрения проблема злоупотребления алкоголем все больше становится актуальной для молодых людей, возраст которых меньше 25 лет. Например, в США среди больных, госпитализированных с алкогольными эксцессами, превалируют холостые молодые люди негроидной расы, низкого социального статуса, курящие, часто — наркоманы, не имеющие медицинской страховки [2]. Не меньшее значение имеет и злоупотребление алкоголем пожилыми людьми, которые более тяжело переносят алкогольные эксцессы. Однако зачастую врачи вообще не уделяют алкоголизму должного внимания, а данная проблема практически не обсуждается в литературе. Между тем частота госпитализаций, обусловленных злоупотреблением спиртным, среди больных старше 60 лет составляет более 5% [3]. Неумеренное потребление алкоголя в течение короткого периода времени способно вызвать острое отравление этанолом (ООЭ), а длительное его злоупотребление, даже в субтоксических дозах, приводит к развитию хронической алкогольной интоксикации (ХАИ). С недавнего времени алкоголизм, ХАИ и алкогольные висцеропатии объединены в одну группу — «алкогольная болезнь», которая несколько предыдущих лет занимала 6-е место среди причин смерти населения в Москве [4].
Важную медико-социальную проблему представляет категория больных алкоголизмом с тяжелым соматическим фоном. После длительного алкогольного запоя состояние и самочувствие пациентов становятся значительно хуже: отмечаются боли в сердце, сердцебиение, слабость, боли в подложечной области, тошнота, рвота, мучительная жажда и отсутствие аппетита, дрожание пальцев рук. Прием алкоголя может также спровоцировать приступ стенокардии, инфаркт миокарда, гипертонический криз, вызвать обострение панкреатита, гастрита.
Все это проявления алкогольного абстинентного синдрома (ААС), крайней формой которого является алкогольный делирий («белая горячка») [5]. Артериальная гипертензия — одна из наиболее распространенных патологий сердечно-сосудистой системы у больных ХАИ. Прием большого количества алкоголя или абстинентный синдром часто сопровождаются повышением артериального давления, способным привести к поражению органов-мишеней (гипертоническая энцефалопатия, острое нарушение мозгового кровообращения, острый коронарный синдром, острая сердечная недостаточность, расслаивающая аневризма аорты) [6]. Данные неотложные состояния имеют место у 70% страдающих алкоголизмом мужчин и 30% женщин, находящихся на лечении в гастроэнтерологических отделениях, а также у 15% мужчин и 5% женщин из кардиологических отделений [7]. Эти пациенты, как правило, обращаются за неотложной медицинской помощью не в специализированные наркологические учреждения, а на скорую медицинскую помощь с последующей госпитализацией в общетерапевтические или реанимационные отделения стационаров. К сожалению, на практике теснейшая причинно-следственная связь между ХАИ и указанными неотложными состояниями часто не замечается, а официальная статистика удельного веса такой «замаскированной» алкогольной патологии не проводится. В то же время при обслуживании данной категории больных терапевтами алкогольный анамнез часто не учитывается, наряду с одновременной гипердиагностикой соматических заболеваний, особенно в период наличия у больных синдрома отмены алкоголя [8]. Однако эта проблема, а также вопросы адекватной фармакотерапии состояний, ассоциированных с приемом алкоголя, тем не менее, практически не обсуждаются в отечественной и зарубежной литературе. Злоупотребление этанолом приводит к полиорганной недостаточности или так называемой алкогольной поливисцеропатии — комплексу соматических заболеваний, причиной которых является токсическое влияние алкоголя в условиях ХАИ. Способность алкоголя вызывать токсические изменения практически во всех органах и системах обусловлена его химическими свойствами и особенностями его биотрансформации [9]. Естественное течение хронического злоупотребления алкоголем различается по своей сути. Первым вариантом является алкогольное опьянение — состояние, достигнутое приемом алкоголя как психоактивного вещества с целью изменения изначального психического самочувствия, т. е. для достижения эйфории. Пациент не оценивает реально собственное состояние, опасность, окружающую обстановку. Алкогольное опьянение не приводит употребившего алкоголь человека к госпитализации и не является медицинским диагнозом (код в МКБ-10 отсутствует).
Другой разновидностью неотложного алкоголь-ассоциированного состояния является ООЭ со своими клиническими проявлениями в виде нарушения сознания, энцефалопатии, психоза, судорожного синдрома, комы, острой печеночной и почечной недостаточности, крупозной пневмонии, ДВС-синдрома, острого панкреатита, желудочно-кишечного кровотечения. ООЭ — это острое заболевание, проявляющееся в угнетении функций центральной нервной системы, пропорциональном концентрации алкоголя в крови. Термин является самостоятельной нозологией и имеет шифр и код в МКБ-10 (F.10.0, F.10.1). Данная категория больных характеризуется достаточно молодым возрастом, но у них уже возможно появление симптомов алкогольной висцеропатии и соматической патологии.
ООЭ различается по тяжести. Выделяют легкое алкогольное отравление (0,5–1,0‰), характеризующееся подъемом настроения, благодушием, общительностью больного, снижением способности концентрации внимания, завышением собственных возможностей. Следующей стадией является алкогольное отравление средней тяжести (1,0–2,0‰), которому свойственны раздражительность, недовольство, злоба и агрессия и которое часто переходит в глубокий сон. Наконец, существует и тяжелое отравление алкоголем (выше 2,0‰), отличающееся от других видов отравления нарушением ориентировки, утратой мимики, множественными соматическими нарушениями.
Отравление алкоголем у больных с длительным стажем ХАИ или пьющих «запойно» (около 10% всех хронически пьющих) приводит к развитию ААС и его осложнениям (отек головного мозга, острый психоз, судорожный синдром, аспирационная мультифокальная или крупозная пневмония), а также к декомпенсации функции одного или нескольких внутренних органов-мишеней. Чаще всего развивается обострение алкогольного гепатита или цирроза печени, декомпенсация кардиомиопатии, обострение алкогольного панкреатита. Кроме того, возможно развитие острой хирургической патологии, а именно острого алкогольного панкреатита (панкреонекроза), желудочно-кишечного кровотечения из язв, эрозий или варикозно-расширенных вен.
ААС — это патологическое состояние, вызванное острым лишением (отнятием) алкоголя у лица с алкогольной зависимостью. Термин также является самостоятельной нозологией и имеет код в МКБ-10 (F.10.3, F.10.4). Клинические проявления абстиненции обширны и неспецифичны, а потому весьма часто являются причиной неправильной постановки диагноза и непрофильной госпитализации пациентов. Симптомами отмены алкоголя являются тошнота, рвота, отсутствие аппетита, диарея, болезненные спазмы в животе, нарушения сна, мышечная слабость, тахикардия, артериальная гипертензия, потливость, гипертермия, тремор, агрессивность, раздражительность, эмоциональная и двигательная возбудимость, а также эпилептиформные судороги и различные нарушение сознания. По нашим данным в структуре жалоб больных с неотложными состояниями, ассоциированными с приемом алкоголя, преобладают боль в животе (62,7%), тошнота и рвота (60,8%), головокружение (54,9%), дрожание пальцев рук (47,7%), ощущение сердцебиения (52,2%) и обморочные состояния (43,2%). Однако самым грозным последствием алкогольной абстиненции является декомпенсация соматической коморбидной патологии и, как следствие, развитие алкогольного делирия, прогноз которого отличается и в большом проценте случаев бывает неблагоприятным.
Общепринято, что наиболее частой алкоголь-ассоциированной патологией внутренних органов являются заболевания печени. Они же формируют картину летальности в соматическом и наркологическом стационарах, являясь основной из соматически несовместимых с жизнью патологий.
ХАИ через 5–7 лет приводит к развитию ряда специфических заболеваний внутренних органов и нервной системы, объединяемых общим понятием «соматические эквиваленты алкоголизма» или термином «алкогольная висцеропатия».
«Классика алкоголизма» всегда подразумевала под собой телеангиоэктазии, эритему ладоней, иктеричность склер, кахексию, гипопротеинемические отеки, «голову медузы», асцит и другие проявления патологии печени. Ранняя профилактика заболеваний печени, адекватное и современное их лечение является инструментом, с помощью которого можно значительно улучшить прогноз для жизни этой категории пациентов [10].
Однако сегодня имеет место так называемый «алкогольный модерн», когда на первый план выходит поражение сердца и головного мозга. В целом кардиомиопатия — это поражение миокарда некоронарогенной и невоспалительной природы. Кардиомиопатии подразделяются на первичные (идиопатические) без установленной причины и вторичные с известной этиологией [11].
Актуальность этой проблемы подчеркивается высокой распространенностью алкогольной кардиомиопатии, которая по данным разных авторов выявляется от 2% до 36% случаев [12].
По нашим данным частота алкогольной висцеропатии у пациентов (n = 1371), госпитализированных по поводу декомпенсации соматической патологии, составляет порядка 32% (рис. 1).
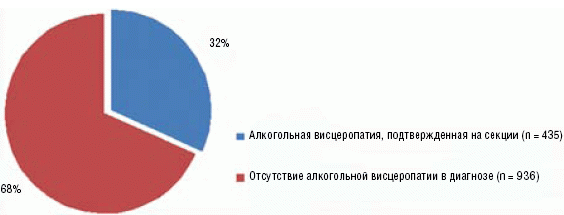
Рис. 1. Распространенность алкогольной висцеропатии
Более половины пациентов с алкогольной висцеропатией находятся на лечении в терапевтических отделениях стационара, около трети — в хирургических отделениях, а остальные больные — в неврологических и урологических отделениях. Все более часто в структуре алкогольной висцеропатии встречается поражение сердца. Так, по данным О. В. Зайратьянца алкогольная кардиомиопатия имеет место у 31% пациентов с ХАИ [13]. Патогенез алкогольной кардиомиопатии связан в первую очередь с биологическими свойствами этанола — его прямым токсическим действием на кардиомиоциты, а также влиянием его метаболита — ацетальдегида. Однако этанол обычно оказывает токсическое действие не только на миокард, но и на скелетные мышцы, приводя к миопатии. Поэтому имеются и другие клинические варианты поражения сердца при алкоголизме — это предсердные и желудочковые аритмии. Они обычно возникают после более или менее продолжительного запоя. На первом месте по распространенности при алкоголизме стоит мерцательная аритмия, затем — трепетание предсердий и желудочковая экстрасистолия. Значение алкогольной кардиомиопатии, как самостоятельного заболевания, известного более 150 лет, хотя длительное время неоправданно затушевывалось гипотезами о роли авитаминоза В1 и высоком содержании в алкоголе мышьяка и кобальта. Несмотря на то, что алкогольное поражение сердца четко описано и с 1996 года рассматривается ВОЗ в рамках вторичной токсической дилятационной кардиомиопатии, а в МКБ-10 выделена в отдельную нозологическую форму (I 42.6), существуют определенные трудности в практической постановке данного диагноза. Диагностические недочеты и ошибки сортировки больных привели к повсеместной госпитализации данной категории пациентов в отделения интенсивной терапии и мгновенной их перегрузке контингентом лиц с ХАИ.
По нашим данным пациенты с алкоголь-ассоциированными состояниями занимают около четверти коек реанимационного отделения, а ежедневное поступление подобных больных в среднем составляет до 6–8 человек в сутки. Однако в 2/3 случаев больные, госпитализированные в реанимационное отделение по поводу острого алкоголь-ассоциированного состояния, не нуждаются в проведении реанимационных пособий (рис. 2). Возникает очередной вопрос — как отличить больных, нуждающихся в реанимационном пособии, от тех, кому помощь может быть оказана в профильном отделении. Диагностические ошибки на данном этапе могут быть плачевными для пациентов, т. к. они весьма гетерогенны по своим прогнозам. Частота летальности при неотложных алкоголь-ассоциированных состояниях составляет 16%, при этом около трети пациентов умирают в течение первых суток.
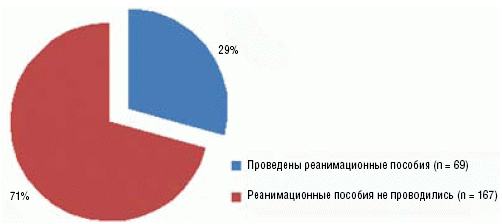
Рис. 2. Необходимость в реанимационных пособиях
Сегодня даже молодой возраст этих пациентов не является помехой для развития осложнений, не сочетающихся с жизнью больного. Одним из таких клинических примеров может стать больная К., 44 лет, находившаяся на лечении в реанимационном отделении стационара с диагнозом ООЭ и скончавшаяся там же от декомпенсации функции внутренних органов и отека головного мозга. В качестве заключительного клинического фигурировал следующий диагноз.
Основным заболеванием был цирроз печени, активный, класс «B» по Чайлд-Пью, алкогольной этиологии. Фоном стала хроническая алкогольная висцеропатия: хронический индуративный панкреатит, алкогольная полинейроэнцефалопатия. Осложнения включали в себя печеночную недостаточность, портальную гипертензию, состоявшееся кровотечение из варикозорасширенных вен пищевода, постгеморрагическую анемию средней тяжести и отек головного мозга. В качестве сопутствующей патологии выступало состояние после ампутации матки по поводу миомы. Диагноз клиницистов полностью подтвердился на секции (рис. 3).
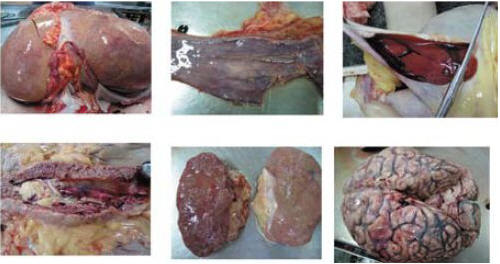
Рис. 3. Осложнения ургентной алкоголь-ассоциированой патологии
Как показал данный случай, спектр осложнений у данного контингента больных весьма широк. По нашим данным в структуре смертельных осложнений у пациентов с ХАИ преобладают сочетания тромбоэмболии легочной артерии (ТЭЛА) и хронической почечной недостаточности (ХПН) (27,3%), ТЭЛА и пневмонии (19,8%), ХПН и эрозивно-язвенного поражения слизистой оболочки ЖКТ (16,4%), эрозивно-язвенное поражение слизистой оболочки ЖКТ и желудочно-кишечного кровотечения (ЖКК) (16,1%), ЖКК и ХПН (14,8%). Сочетания трех и более осложнений имеют место в 5,6% случаев (рис. 4).
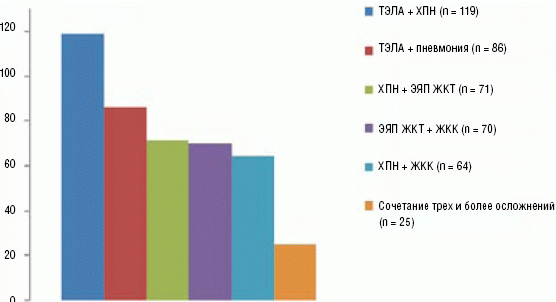
Рис. 4. Смертельные осложнения у больных с острыми алкоголь-ассоциированными заболеваниями
Таким образом, с проблемой алкогольной висцеропатии ежедневно сталкивается каждый врач, что требует от него знания алгоритмов диагностики состояний, ассоциированных с приемом алкоголя, а также лечения данной категории пациентов. Однако частота прижизненной диагностики алкогольной висцеропатии остается низкой, составляя только 58%, при этом около 42% алкогольных поражений внутренних органов выявляется лишь на секции. В 60% случаев клиницисты относят алкогольную висцеропатию к основной или фоновой патологии, а в 40% — к сопутствующему заболеванию. Следует помнить, что алкогольная висцеропатия всегда является основной (фоновой) болезнью и не может быть сопутствующей патологией. Установленный факт наличия ХАИ облегчает постановку клинического и заключительного диагнозов.
У пациентов с алкогольной висцеропатией имеет место тяжелая коморбидность, в составе которой наиболее часто встречается сочетание хронических форм ишемической болезни сердца, перенесенных цереброваскулярных заболеваний и артериальной гипертензии.
Тяжелый коморбидный фон и широкий спектр его осложнений требуют совместного ведения больных алкогольной висцеропатией несколькими специалистами во главе с терапевтом. Данная тактика должна применяться как в профильных отделениях, так и в процессе оказания неотложной помощи по поводу острых алкоголь-ассоциированных состояний. Высокий риск развития осложнений и более тяжелой алкогольной патологии (в том числе психозов) у пациентов с неотложными алкоголь-ассоциированными состояниями диктует необходимость правильной сортировки этих больных.
Существующий ныне алгоритм ведения пациента, находящегося в состоянии алкогольного опьянения, медицинским персоналом приемного отделения включает в себя в основном мероприятия организационного и гигиенического характера. При этом в алгоритме практически отсутствуют действия врача, направленные на выявление алкогольной, никотиновой и наркотической зависимости, а также их соматических эквивалентов и определение риска развития острой алкогольной патологии. Между тем в настоящее время существуют общепризнанные шкалы для оценки перечисленных особенностей пациентов.
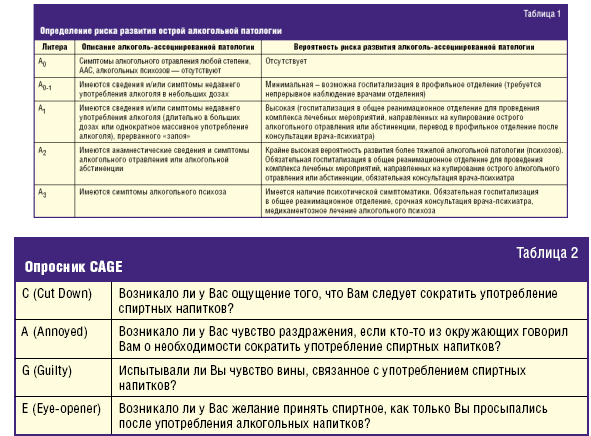
К примеру, определение риска развития острой алкогольной патологии в приемном покое должно производиться по шкале, представленной в табл. 1.
Для распознавания скрытой алкогольной зависимости используется опросник CAGE, позволяющий выявить скрываемое пристрастие пациента к алкоголю (табл. 2).
Для выявления соматических эквивалентов ХАИ сегодня во всем мире используется сетка LeGo (табл. 3).

Разработанная нами карта выявления алкогольной, никотиновой и наркотической зависимости, которую при поступлении следует заполнять абсолютно со всеми пациентами, может выглядеть примерно следующим образом (табл. 4).
Как нам представляется, данный опросник, внедренный в клиническую практику многопрофильного стационара, оказал бы существенную помощь в выборе тактики ведения и правильности сортировки больных с различными зависимостями.
Одной из главных проблем приемного отделения являются временные затраты и задержка транспортировки больных в профильные отделения. Основной причиной временных потерь при работе с пациентами, поводом для госпитализации которых явилось острое алкоголь-ассоциированное состояние, является процедура взятия крови «на алкоголь» и заполнение клиницистом и средним медицинским персоналом соответствующей медицинской документации, прилагаемой к лабораторному материалу (формы 155/у и 452/у-06). Более того, правильность заполнения протокола медицинского освидетельствования для установления факта употребления алкоголя и состояния опьянения (155/у) и направления на химико-токсикологическое исследование (452/у-06) ежедневно строго контролируется администрацией любого лечебно-профилактического учреждения (ЛПУ) (рис. 5).
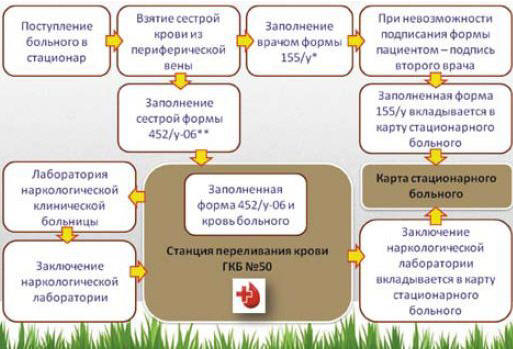
Рис. 5. «Круговорот» анализа крови на алкоголь (5–7 дней)
В связи с этим результаты данного исследования далеко не всегда оказываются в карте стационарного больного в момент их крайней необходимости, будь то смерть больного или жалоба пациента о его ненадлежащем ведении среди больных с ХАИ. Принципиально противоположным методом исследования биологических жидкостей на содержание в них алкоголя представляет собой экспресс-метод обнаружения этилового спирта в слюне больного, который должен проводиться в первую очередь. Данную процедуру целесообразно применять всем пациентам, находящимся в состоянии алкогольного опьянения и при подозрении на него. Результаты метода должны быть сопоставлены с данными шкалы риска развития острой алкогольной патологии. Таким образом, тактика ведения и сортировки больных с неотложными алкоголь-ассоциированными состояниями складывается из результатов вышеперечисленных диагностических методик, а ее резюме представлено в табл. 5.
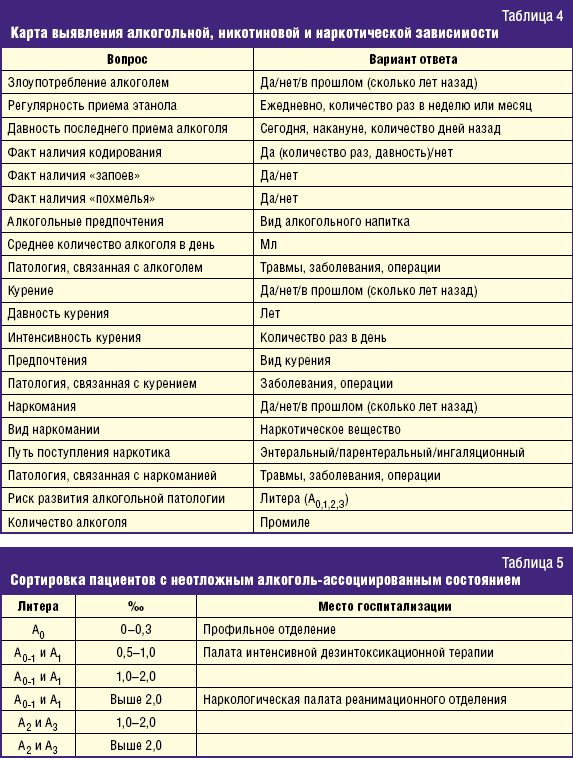
Как видно из данной таблицы, в непосредственной близости от приемного покоя предлагается создание палаты интенсивной дезинтоксикационной терапии. Ее создание обусловлено необходимостью правильного ведения больных ХАИ по международным правилам. Не следует забывать, что данные люди также являются больными, требующими лечения, ухода и человеческого отношения.
Функциями данного подразделения являются ранняя профилактика осложнений неотложных алкоголь-ассоциированных состояний у коморбидных пациентов с алкогольной висцеропатией и относительная разгрузка реанимационного отделения. В данной, разделенной по половому признаку, палате должна осуществляться оценка риска различных осложнений, мониторинг жизненно важных функций больных (артериальное давление (АД), частота сердечных сокращений (ЧСС), частота дыхания (ЧД), pO2, pCO2 и т. д.), контроль их лабораторных показателей (биохимия, водно-электролитный состав крови и т. д.), а также терапия в соответствии с международными и отечественными рекомендациями ведения данной категории пациентов. Создание подобной структуры в непосредственной близости от приемного отделения ЛПУ позволит сократить время, затрачиваемое в приемном покое на осмотр пациента, забор крови на алкоголь и заполнение соответствующей документации, а также будет способствовать скорейшей изоляции данной категории пациентов от основного потока соматических больных и улучшению их прогноза. Противопоказаниями для госпитализации пациента с неотложной алкоголь-ассоциированной патологией в предлагаемую палату интенсивной дезинтоксикационной терапии служат крайне высокий риск алкогольного психоза, наличие острой хирургической патологии, а также любое состояние, непосредственно угрожающее жизни больного. В этих случаях больной приобретает статус реанимационного и должен быть госпитализирован в отделение интенсивной терапии.
Основными действующими лицами данной палаты должны стать терапевт и психиатр. Роль психиатра-нарколога в палате интенсивной дезинтоксикационной терапии должна сводиться к оценке психического статуса больных и риска развития алкогольного психоза, к решению вопросов перевода в реанимационное или профильное отделение, выписке из ЛПУ или продолжению лечения в условиях данной палаты, а также к коррекции проводимого дезинтоксикационного и седативного лечения, назначенного терапевтом. Клинические рекомендации лечения пациентов с ООЭ и алкогольным абстинентным синдром представлены в табл. 6.

Как видно из данной таблицы, не последнее место в терапии больных, причиной госпитализации которых стал алкоголь, занимает цитопротекция и коррекция метаболических нарушений отечественным комбинированным гепатопротектором Фосфоглив, содержащим эссенциальные фосфолипиды и глицирризиновую кислоту и p-FOX ингибитором 2-го поколения — препаратом Милдронат.
Проведенные собственные исследования данных препаратов продемонстрировали, что ранняя органопротективная и противовоспалительная терапия в течение 14 дней с использованием Фосфоглива и Милдроната приводит к уменьшению общей смертности больных, а также снижению частоты развития алкогольного делирия и уменьшению прогрессирования алкогольной болезни печени. Терапия Фосфогливом и Милдронатом безопасна и сопровождается положительной динамикой лабораторных маркеров интоксикации, цитолиза и холестаза [14, 15]. Таким образом, резюмируя вышесказанное, для улучшения первичной диагностики и лечения ХАИ и острых алкоголь-ассоциированных состояний предлагается:
- Провести обучение врачей приемного отделения принципам диагностики ХАИ и острой алкоголь-ассоциированной патологии.
- Собирать алкогольный анамнез с учетом опросника CAGE и разработанной шкалы выявления зависимостей.
- Использовать сетку LeGo для выявления алкогольных стигм.
- Внедрить экспресс-диагностику наличия алкоголя в биологических жидкостях.
- Оптимизировать инструментальную (УЗИ) и лабораторную экспресс-диагностику висцеропатии (мочевина, креатинин, альбумин, протромбин, билирубин).
- Усилить контроль над ведением медицинской документации больных острыми алкоголь-ассоциированными состояниями: фиксировать алкогольный анамнез в карте стационарного больного, обеспечить вложение в историю болезни результатов анализа крови на содержание алкоголя.
- Создать в непосредственной близости от приемного покоя палаты интенсивной дезинтоксикационной терапии.
- Обеспечить 100% осмотр всех больных острыми алкоголь-ассоциированными состояниями терапевтом и психиатром-наркологом.
- Во время дежурства дать возможность принятия решений об экстренной госпитализации в реанимационное отделение больных с неотложными алкоголь-ассоциированными состояниями ответственному терапевту больницы.
- Соблюдать разработанный с учетом современных диагностических и лечебных технологий алгоритм ведения данной категории больных.
Литература
- Кошкина Е. С., Киржанова В. В. Основные показатели, характеризующие состояние наркологической службы // Наркология. 2007, № 9.
- Smothers B. A., Yahr H. T., Sinclair M. D. Prevalence of current DSM-IV alcohol use disorders in short-stay, general hospital admissions, United States, 1994 // Arch Intern Med. 2003, Mar 24; 163 (6): 713–719
- Knauer C. Geriatric alcohol abuse: a national epidemic // Geriatr Nurs. 2003, May-Jun; 24 (3): 152–154
- Зайратьянц О. В., Ковальский Г. Б., Рыбакова М. Г. Медико-демографические показатели: XX и начало XXI века, 2007.
- Портнов А. А. Общая психопатология. Медицина, 2004.
- Москвичев В. Г., Цыганков Б. Д., Верткин А. Л. Гендерспецифические аспекты алкогольобусловленных соматических заболеваний // Трудный пациент. 2006, № 9.
- Энтин Г. М. Алкогольная и наркотическая зависимость. Медпрактика, 2002.
- Вовк Е. И., Верткин А. Л., Зайратьянц О. В. Особенности диагностики и лечения желудочно-кишечного кровотечения у больных с алкогольным циррозом печени // Терапевт. 2007, № 1, с. 33–36.
- Ашмарин И. П. Нейрохимия // М., 1996, с. 415–423.
- Верткин А. Л., Москвичев В. Г. Алкоголь-ассоциированные заболевания печени: клиника, лечение и прогноз для жизни // Доктор.Ру. 2005, № 5.
- Моисеев С. В. Поражения внутренних органов при алкогольной болезни // Врач. 2004, № 9, с. 15–18.
- Men T. Russian mortality trends for 1991–2001: analysis by cause and region // BMJ. 2003; 327: 964.
- Верткин А. Л., Зайратьянц О. В., Вовк Е. И. Окончательный диагноз. ГЭОТАР, 2008.
- Верткин А. Л., Тихоновская Е. Ю. Оптимизация терапии неотложных состояний, ассоциированных с приемом этанола у соматических больных в многопрофильном стационаре // Врач скорой помощи. 2010, № 3, с. 32–45.
- Верткин А. Л., Тихоновская Е. Ю., Скотников А. С. Особенности клинического течения и фармакотерапии алкогольной болезни печени, сердца и головного мозга у больных с соматической патологией // Лечащий Врач. 2009, № 6.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru





