В данной публикации речь пойдет об инфекционно-воспалительных заболеваниях – пиелонефрите (в т.ч. у беременных), цистите (в т.ч. интерстициальном), орхите и эпидидимите, уретрите и простатите.
Информация представлена в форме, доступной для понимания пациентов. Сделано это с двумя целями: первая – помочь врачу эффективней построить диалог с больным, доходчиво объяснить суть его болезни и тактику лечения в условиях ограниченного времени; вторая – обеспечить информационную поддержку для пациентов, интересующихся различными проблемами урологии. Мы уверены, что чем больше пациент знает о своем заболевании, о том, что происходит в его организме, тем проще ему вместе с врачом принять решение о правильной тактике обследования и лечения, тем выше будет его приверженность лечению и соответственно – более высокий результат терапии. В настоящее время происходит постоянное увеличение многообразия лекарственных препаратов и лечебных методик, которые могут быть предложены при одном и том же заболевании. У каждой из методик есть свои положительные стороны, и сделать правильный выбор можно, только совместно принимая решение. Доверительные отношения и хорошая информированность – основной залог успеха лечения.
Авторы выражают надежду, что данный материал окажется полезным в ежедневной практической деятельности урологов нашей страны.
Ключевые слова: пиелонефрит, беременность, цистит, интерстициальный цистит, орхит, эпидидимит, уретрит, простатит, информационная поддержка для пациентов.
Для цитирования: Раснер П.И., Васильев А.О., Пушкарь Д.Ю. Воспалительные заболевания органов мочевой системы // РМЖ. 2016. №23. С. 1553-1561
Rasner P.I., Vasil’ev A.O., Pushkar’ D.Yu.
A.I. Evdokimov Moscow State University of Medicine and Dentistry
Dear readers!
This paper discusses infectious inflammatory urinary disorders, i.e., pyelonephritis (in particular, in pregnant women), cystitis (in particular, interstitial), orchitis and epididymitis, urethritis and prostatitis.
The information is easy to read and understand. The publication has two goals. The first goal is to improve patient-physician communication, to explain the nature of the disease and treatment approach in limited time. The second goal is to provide information for patients who are interested in urology. The more the patient is informed about his/her disease, the easier is the decision on diagnostic and therapeutic strategy and the better is treatment adherence and outcomes. Currently, the set of pharmaceutical agents and treatment methods for a given disorder is growing. Each method has specific advantages, therefore, the doctor and the patient should cooperate to make the right treatment choice. Trust and information secure perfect treatment outcomes.
The authors hope that these materials will be useful for daily urological practice in Russia.
Key words: pyelonephritis, pregnancy, cystitis, interstitial cystitis, orchitis, epididymitis, urethritis, prostatitis, information for patients.
For citation: Rasner P.I., Vasil’ev A.O., Pushkar’ D.Yu. Inflammatory disorders of urinary system // RMJ. 2016. № 23. P.1553 –1561.
Статья посвящена воспалительным заболеваниям органов мочевой системы
Содержание статьи
Уважаемые читатели!
В данной публикации речь пойдет об инфекционно-воспалительных заболеваниях – пиелонефрите (в т.ч. у беременных), цистите (в т.ч. интерстициальном), орхите и эпидидимите, уретрите и простатите.
Информация представлена в форме, доступной для понимания пациентов. Сделано это с двумя целями: первая – помочь врачу эффективней построить диалог с больным, доходчиво объяснить суть его болезни и тактику лечения в условиях ограниченного времени; вторая – обеспечить информационную поддержку для пациентов, интересующихся различными проблемами урологии. Мы уверены, что чем больше пациент знает о своем заболевании, о том, что происходит в его организме, тем проще ему вместе с врачом принять решение о правильной тактике обследования и лечения, тем выше будет его приверженность лечению и соответственно – более высокий результат терапии. В настоящее время происходит постоянное увеличение многообразия лекарственных препаратов и лечебных методик, которые могут быть предложены при одном и том же заболевании. У каждой из методик есть свои положительные стороны, и сделать правильный выбор можно, только совместно принимая решение. Доверительные отношения и хорошая информированность – основной залог успеха лечения.
Авторы выражают надежду, что данный материал окажется полезным в ежедневной практической деятельности урологов нашей страны.
ПИЕЛОНЕФРИТ
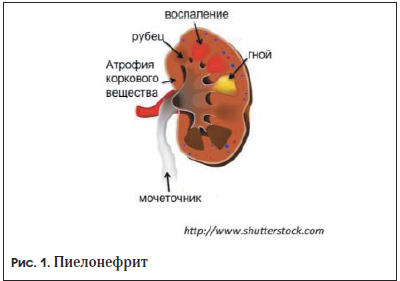
Одним из самых частых инфекционных заболеваний органов мочевыделительной системы (МВС), встречающимся практически во всех возрастных группах, является пиелонефрит (рис. 1). Анатомия нижних мочевыводящих путей у женщин и у мужчин различна. Длина мочеиспускательного канала у мужчины в среднем составляет 15–17 см, у женщины – около 4 см. Эта женская анатомическая особенность, располагающая к восходящему пути распространения инфекции, объясняет большую частоту пиелонефрита у женщин по сравнению с таковой у мужчин.
Классификация
Классификация пиелонефрита разнообразна. По количеству пораженных почек пиелонефрит может быть одно- и двусторонним, по течению – острым и хроническим, по пути проникновения инфекции в почку – нисходящим и восходящим. Выбор тактики лечения зависит от наличия либо отсутствия препятствующих оттоку мочи из пораженной пиелонефритом почки причин. Если отток нарушен, во-первых, следует деблокировать верхние мочевые пути и лишь после этого начинать антибактериальную и противовоспалительную терапию. Урологи различают обструктивный (отток мочи из почки нарушен) и необструктивный пиелонефрит.
Причины
В подавляющей степени часто воспалительный процесс в почке вызывает кишечная палочка (Escherichia coli). Остальные возбудители встречаются гораздо реже. В большинстве случаев возбудитель проникает в почку с током крови (гематогенный путь) из какого-либо очага инфекции в организме. Частой причиной пиелонефритов служат воспалительные заболевания ЛОР-органов – ангины, тонзиллиты и т. д. Реже инфекция попадает в почку восходящим путем из нижних отделов (мочеиспускательный канал или мочевой пузырь) мочевыводящих путей с током мочи или по стенке мочеточника. В таком случае развитию клинической картины острого пиелонефрита предшествует приступ уретрита или цистита.
Клинические проявления
Клиника пиелонефрита разнообразна и включает как местную, так и общую симптоматику. К местным проявлениям относят боль в поясничной области на стороне поражения, которая может быть ноющего характера (при необструктивном пиелонефрите) или высокой интенсивности в форме приступов (при обструктивном пиелонефрите из-за имеющегося в мочеточнике камня). Нарушение мочеиспускания часто предшествует пиелонефриту и развивается главным образом при цистите или уретрите. Интоксикация (отравление организма ядовитыми веществами, выделяемыми болезнетворными бактериями) возникает при распространении воспалительного процесса и относится к проявлениям общей симптоматики пиелонефрита. У пациентов повышается температура тела, часто выше 38 °C, а в тяжелых случаях до 40 °C. Нередко вместе с повышением температуры появляются озноб, слабость, снижение аппетита, тошнота, рвота.
Клиническая картина пиелонефрита у взрослых и детей несколько различается. Для детского возраста, кроме всех вышеперечисленных симптомов, характерны выраженные боли в животе. В пожилом возрасте местная симптоматика, как правило, отсутствует, а общая может быть вялой или нетипичной.
Диагностика
Диагноз пиелонефрита редко ставится только на основании одного конкретного симптома. Дифференциальная диагностика со схожими заболеваниями, клиническая симптоматика, данные лабораторных и инструментальных методов исследования позволяют поставить точный диагноз.
К лабораторным методам диагностики относят:
– общий анализ мочи. Особое внимание следует уделить наличию и количеству лейкоцитов (лейкоцитурия) и эритроцитов (эритроцитурия) в осадке мочи. С целью определения возбудителя и его чувствительности к антибиотикам применяют бактериологический посев мочи. Для этого мочу до начала приема антибиотиков и противовоспалительных препаратов собирают в стерильную пробирку и отдают в лабораторию. Зная возбудителя и его чувствительность к тем или иным препаратам, можно подобрать оптимальную тактику лечения;
– общий анализ крови – позволяет выявить общевоспалительные изменения: увеличение количества лейкоцитов, изменение их формы и характеристик, повышение скорости оседания эритроцитов (СОЭ);
– биохимический анализ крови – позволяет проверить качество работы почек, которые могут пострадать вследствие воспаления. Важно определить уровень содержания в сыворотке крови мочевины и креатинина, трансаминаз.
К инструментальным методам исследования относят:
– ультразвуковое исследование (УЗИ), позволяющее определить наличие или отсутствие расширения собирательной системы почек – лоханок и чашечек (косвенное свидетельство нарушения оттока мочи), увеличение почек в размерах – отек, а в самых запущенных случаях – наличие карбункула или абсцесса почки;
– рентгенологические методы исследования (обзорная и экскреторная урография), позволяющие определить наличие или отсутствие камней в МВС, форму и размер почек, а также их накопительную и выделительную функции;
– компьютерную и магнитно-резонансную томографию – наиболее сложные, но вместе с тем наиболее точные методы исследования строения органов МВС.
Лечение
Если есть признаки нарушения оттока мочи, то лечение начинается с устранения этой проблемы. Не всегда она решается немедленным удалением камня или иного препятствия, поскольку это вмешательство выполняется при наличии определенных показаний. При их отсутствии необходимо выполнить установку дренажной трубки (нефростомы) непосредственно в почку под контролем УЗИ или выполнить внутреннее дренирование мочеточника тонкой пластиковой трубочкой – стентом. Только после обеспечения нормального оттока мочи из почки можно начинать лечение воспаления.
К основным методам консервативного лечения пациентов при пиелонефрите относят комплекс антибактериальной (чаще используются препараты из группы фторхинолонов или цефалоспоринов), противовоспалительной, инфузионной, дезинтоксикационной (обильное питье, внутривенное введение специальных растворов) и симптоматической (в т. ч. антиоксидантной) терапии. Лечение должно быть довольно длительным – от 2-х до 5 нед.
Оперативное лечение пиелонефрита необходимо при наличии гнойного очага – карбункула или абсцесса почки. Производят их вскрытие и иссечение. В редких случаях, сопровождающихся масштабными воспалительными изменениями почечной ткани, больным выполняется нефрэктомия (удаление почки).
Пиелонефрит при беременности
Пиелонефрит беременных, или гестационный пиелонефрит, по данным разных авторов, развивается у 3–10% беременных и может приводить к тяжелым осложнениям как у матери, так и у плода. Чаще пиелонефрит возникает во II триместре беременности и преимущественно поражает правую сторону, что обусловлено анатомо-физиологическими особенностями растущей матки и прохождением правого мочеточника вблизи яичниковых вен и связки матки. Увеличивающаяся матка сдавливает мочеточники и затрудняет отток мочи из почек. Риск развития пиелонефрита выше при первой беременности в связи с недостаточностью адаптационных механизмов, присущих женскому организму в этот период: передняя брюшная стенка у нерожавших женщин более упругая, что создает дополнительное сопротивление растущей матке, в результате чего мочеточник сдавливается сильнее. Гормональная перестройка организма женщины во время беременности – вторая важная причина развития пиелонефрита.
В развитии гестационного пиелонефрита важную роль играет общее функциональное состояние мочеполовой системы у женщины. Факторы риска развития гестационного пиелонефрита: предшествующие инфекции мочевых путей и женских половых органов (кольпит, вагиноз, вагинит и др.); пороки развития почек и мочевых путей; такие заболевания, как мочекаменная болезнь и сахарный диабет.
Клинические проявления
Для клинической картины гестационного пиелонефрита характерна выраженная боль в поясничной области, отдающая в нижние отделы живота и наружные половые органы, учащенное мочеиспускание, повышение температуры тела с ознобом и интоксикация (ухудшение общего самочувствия, слабость, сильные головные боли, тошнота, сопровождаемая рвотой, снижение аппетита).
Важным звеном в цепочке ранней диагностики пиелонефрита беременных является женская консультация, при обращении в которую женщине необходимо сдать общий анализ крови и мочи. Если у пациентки до беременности имелась склонность к инфекционно-воспалительным или хроническим заболеваниям органов МВС, выявлялись аномалии развития почек (мочеточников, мочевого пузыря), мочекаменная болезнь, то при каждом последующем посещении женской консультации необходим контроль общего анализа мочи.
Диагностика
С диагностической целью применяют весь спектр лабораторных и инструментальных (рентгенологических – по строгим показаниям, когда ожидаемая польза для матери больше, чем потенциальный риск для ребенка) методов исследования – как при обычном пиелонефрите. На наличие воспалительного процесса в общем анализе мочи указывает большое количество лейкоцитов, эритроцитов, присутствие бактерий, появление белка. Общий анализ крови также выявит признаки воспаления: увеличение общего количества лейкоцитов, СОЭ. С целью дифференциальной диагностики пиелонефрита беременных и острого аппендицита пациенткам может быть проведена хромоцистоскопия – внутривенное введение индигокармина с последующим выполнением цистоскопии и оценкой скорости и симметричности его выделения из устьев мочеточника. Если отток мочи по одному из мочеточников нарушен, краситель из него выделяться не будет или появится с существенной задержкой. Объем диагностических исследований определяет врач после полного осмотра беременной. По показаниям могут быть проведены УЗИ плода, кардиотокография и допплерометрия.
Беременные женщины с пиелонефритом относятся к группе высокого риска внутриутробного инфицирования, невынашивания, мертворождения и ранней неонатальной смерти. К частым осложнениям течения беременности при пиелонефрите относят угрозу прерывания беременности, преждевременные роды, кровотечение, отслойку плаценты, анемию и гестоз, который сопровождается появлением отеков, протеинурии, повышением артериального давления. Развитие гестоза может приводить к преждевременным родам, хронической плацентарной недостаточности и гипотрофии плода, а также повышению риска инфекционно-септических осложнений у матери и плода.
Лечение
Лечение беременных пациенток с острым пиелонефритом, особенно в сочетании с гестозом, а также при обострении хронической формы заболевания должно проводиться в стационаре с привлечением смежных специалистов (урологов, акушеров, нефрологов и др.). Выбор лекарственных препаратов во время беременности ограничен, что связано с высокой проницаемостью плацентарного барьера для лекарств и риском последующего развития побочных реакций у плода. Прежде чем начать лечение гестационного пиелонефрита, необходимо убедиться в адекватном пассаже мочи по мочевым путям (чаще с этой целью пациенткам выполняют УЗИ органов МВС). В некоторых случаях в восстановлении пассажа мочи может помочь позиционная терапия – упражнение «кошечка»: беременной рекомендуется несколько раз в день по 10–15 мин стоять в коленно-локтевом положении. Увеличенная матка при этом отклоняется кпереди и освобождает пережатые мочеточники. Антибактериальная терапия гестационного пиелонефрита начинается с приема антибиотиков широкого спектра действия, которые по мере получения бактериологического анализа мочи могут быть заменены. В I триместре беременности к антибиотикам выбора относятся защищенные аминопенициллины: амоксициллин + клавулановая кислота, а также ампициллин + сульбактам. Во II и III триместрах применяют защищенные пенициллины и цефалоспорины (например, цефиксим). Недопустимы к приему на протяжении всей беременности фторхинолоны, тетерациклины и сульфаниламиды, обладающие высокой гепато-, нефро- и ототоксичностью. Длительность антибактериальной терапии составляет от 10 до 14 дней и всегда проходит под контролем лабораторных анализов и инструментальных методов обследования.
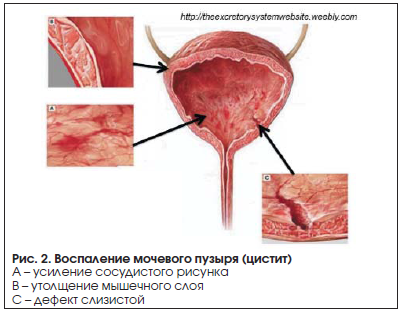
ЦИСТИТ
Цистит – инфекционно-воспалительное заболевание слизистой оболочки мочевого пузыря, встречающееся в любом возрасте (рис. 2).
Причины
Основными причинами развития цистита могут стать переохлаждение, обострение хронических гинекологических заболеваний, употребление острой пищи, недостаточная гигиена, травма слизистой оболочки мочевого пузыря, венозный застой в малом тазу, гормональные нарушения и пр. Большое значение имеет нарушение уродинамики (нормального оттока мочи). У женщин острый цистит встречается намного чаще, чем у мужчин, что объясняется большей шириной и меньшей длиной женского мочеиспускательного канала. Самым частым и распространенным возбудителем цистита является кишечная палочка (E. сoli).
Классификация
Различают первичный и вторичный (как следствие другого заболевания), острый и хронический цистит, в зависимости от наличия возбудителя – инфекционный и неинфекционный (в результате воздействия химических веществ, токсинов, аллергенов, лекарств, а также вследствие ранее перенесенной лучевой терапии и др.). Вторичный цистит развивается на фоне заболеваний мочевого пузыря (камни, опухоль, сужение шейки мочевого пузыря) или близлежащих органов (аденома или рак ПЖ, стриктура уретры, инфекционно-воспалительные заболевания половых органов).
Клинические проявления
Для острого цистита характерны дизурические явления (частое, болезненное мочеиспускание, неотложные позывы к мочеиспусканию), боли в низу живота, которые усиливаются во время мочеиспускания, «кинжальная» боль в конце мочеиспускания, помутнение и неприятный запах мочи, повышенная температура тела, общая слабость и недомогание. В редких случаях в моче может появляться примесь крови. При хроническом цистите клиническая картина менее яркая, с периодическими обострениями и фазами «затишья».
Диагностика
Одним из основных методов лабораторной диагностики цистита является общий анализ мочи с микроскопией осадка (в настоящее время альтернативой служат тест-полоски). В случае подозрения на присоединение острого пиелонефрита, длительно сохраняющейся симптоматики, появления рецидивирующих и атипичных симптомов болезни следует выполнить посев мочи на флору и чувствительность к антибиотикам. Для этого в острый период болезни, желательно до начала приема антибактериальных и противовоспалительных препаратов мочу собирают в стерильную пробирку и отправляют в микробиологическую лабораторию. В результате исследования определяют возбудителя инфекции и препараты, обладающие наибольшей эффективностью в отношении его. В рутинной практике бактериологический анализ мочи не рекомендован. Стерильный анализ мочи на флору говорит о неинфекционном процессе. Симптомы расстройства мочеиспускания не всегда связаны с воспалением, но могут являться следствием нарушения регуляции работы мочевого пузыря (нейрогенные расстройства), заболевания соседних органов (опухоли матки, эндометриоз) или проявлением интерстициального цистита (это особое заболевание, имеющее неинфекционную природу, и о нем речь пойдет чуть ниже).
C диагностической целью в период стихания острого воспаления пациентам выполняется цистоскопия (осмотр мочевого пузыря с помощью специальной эндоскопической видеокамеры), женщинам показана консультация гинеколога для исключения инфекционных заболеваний половых органов. К плановой диагностике цистита также относят анализ мочи по Нечипоренко, исследование микрофлоры влагалища на дисбактериоз, УЗИ мочеполовых органов.
Лечение
В случае выявления острого или обострения хронического цистита пациентам показано проведение антибактериальной терапии. При выборе антибактериального препарата следует руководствоваться спектром и чувствительностью выявленного возбудителя, эффективностью препарата в клинических исследованиях, его стоимостью, переносимостью и наличием побочных эффектов.
В большинстве стран мира при остром неосложненном цистите препаратом первой линии является фосфомицин (3 г однократно). Лечение дополняют назначением уросептиков, соблюдением диеты и питьевого режима. В сочетании с антибиотиками возможно применение лиофилизированного лизата бактерий E. coli, обладающего иммуностимулирующим действием и приводящим к доказанному снижению случаев рецидива цистита. При выраженном болевом синдроме назначают анальгетики и спазмолитики в виде таблеток или свечей. Помогает устранить рези грелка на низ живота (грелка противопоказана при заболеваниях органов брюшной полости – аппендиците, перитоните и т. д.). Широко применяются при цистите мочегонные травы – толокнянка, лист брусники, полевой хвощ, почечный чай. Определенную роль в лечении и профилактике цистита отводят клюквенному, брусничному и черничному морсам, а также фитопрепаратам.
Профилактика
С профилактической целью пациентам рекомендуется соблюдать интимную гигиену, избегать переохлаждения, не употреблять острой и соленой пищи, проводить своевременное лечение инфекционно-воспалительных заболеваний мочеполовых органов и половых инфекций, соблюдать режим мочеиспускания. Хорошей профилактикой цистита является ежедневное употребление клюквенного сока или морса. При вторичном цистите назначают лечение основного заболевания, на фоне которого возник цистит, проводят санацию очагов инфекции в организме.
При адекватном и своевременно назначенном лечении симптомы цистита исчезают через 2–3 дня (это не значит, что заболевание полностью излечено!!!), лечение должно продолжаться 5–7 дней. В противном случае возможна хронизация процесса или восходящее инфицирование верхних мочевых путей и развитие пиелонефрита.
Если в процессе лечения цистита улучшения не наступает, показан дополнительный диагностический поиск и дифференциация с такими заболеваниями, как простатит, уретрит, опухоль мочевого пузыря и туберкулез. В редких случаях с диагностической целью показано выполнение биопсии мочевого пузыря.
Интерстициальный цистит
Причины
Точной причины развития интерстициального цистита на данный момент не установлено. Тем не менее можно назвать ряд предрасполагающих факторов: несостоятельность защитного слоя внутренней поверхности мочевого пузыря и соответственно повышенная проницаемость слизистой оболочки; патология периферической нервной системы; нарушение обмена оксида азота; аутоиммунные процессы. К факторам риска можно отнести перенесенные ранее хирургические и гинекологические оперативные вмешательства, такие заболевания, как спастический колит, синдром раздраженной кишки, ревматоидный артрит, бронхиальная астма, аутоиммунные заболевания.
Клинические проявления
Интерстициальный цистит – постепенно прогрессирующее заболевание с учащенным болезненным мочеиспусканием (как в дневные, так и в ночные часы), императивными позывами, а также хронической болью в области малого таза. Частой жалобой, характерной именно для интерстициального цистита, является нарастающая сила болевых ощущений при накоплении мочи в мочевом пузыре и облегчение, наступающее после опорожнения. (При классическом остром цистите болевые ощущения обычно возникают в конце акта мочеиспускания – в момент максимального сокращения мочевого пузыря.) Изменения при интерстициальном цистите затрагивают более глубокие слои стенки мочевого пузыря, чем при остром цистите, который, как мы уже говорили, поражает слизистую оболочку – самый поверхностный слой. Желая избавиться от болевых ощущений, пациенты с интерстициальным циститом опорожняют мочевой пузырь максимально часто, руководствуясь не позывом к мочеиспусканию, а нарастанием боли. Вместе с поражением глубоких слоев стенки мочевого пузыря учащение мочеиспускания приводит с снижению эластичности этого органа и уменьшению его емкости. Иногда интерстициальный цистит становится диагнозом исключения, поскольку устанавливается спустя долгий период неэффективных попыток лечения симптомов цистита и исключения всех схожих заболеваний мочевого пузыря. Заболевание в большей степени характерно для женщин репродуктивного возраста и крайне редко встречается у пожилых и детей. Интерстициальный цистит может выявляться и у мужчин, хотя распространенность его у женщин преобладает.
Учащенное мочеиспускание часто сопровождается чувством неполного опорожнения и болью, интенсивность которой может колебаться от легкого дискомфорта до невыносимого состояния. После мочеиспускания боль, как правило, стихает, а при наполнении мочевого пузыря появляется вновь. Точной локализации боли нет, чаще всего она концентрируется в нижних отделах живота, в области уретры, в поясничной области и крестце, в области влагалища и промежности.
Более половины пациентов с интерстициальным циститом испытывают неудовлетворение и даже боль во время и после полового контакта в связи с выраженным болевым синдромом, что в последующем может привести к снижению влечения и невозможности достигнуть оргазма. На фоне имеющихся симптомов часть пациентов склонны к депрессии, бессоннице, тревожности.
Обострение заболевания может быть спровоцировано сексуальной активностью, употреблением алкоголя, острой пищи, специй, шоколада, кофе, изменением гормонального фона, а также различными аллергенами.
Диагностика
C диагностической целью всем пациентам с подозрением на интерстициальный цистит проводят УЗИ органов малого таза, комплексное уродинамическое исследование, цистоскопию на предмет наличия язвы мочевого пузыря.
Лечение
Лечение интерстициального цистита предусматривает проведение поведенческой терапии (тренировка мочевого пузыря и коррекция его функции, диета); медикаментозной терапии, направленной на восстановление целостности гликозаминогликанового слоя (например, введение в мочевой пузырь гиалуроновой кислоты), симптоматической терапии (антидепрессанты, холинолитики, анальгетики), инстилляций в мочевой пузырь комбинации лекарственных средств. По показаниям проводят оперативное лечение интерстициального цистита. Обычно эта операция подразумевает удаление пораженного мочевого пузыря и замещение его резервуаром, сформированным из сегмента кишки. Такие операции выполняются не часто и применяются при выраженном болевом симптоме в сочетании с сокращением емкости мочевого пузыря до 50–100 мл и меньше.
Профилактика
Обязательным элементом профилактики интерстициального цистита служат соблюдение правил гигиены (в т. ч. сексуальной), здоровый образ жизни, своевременное лечение заболеваний мочеполовой сферы.
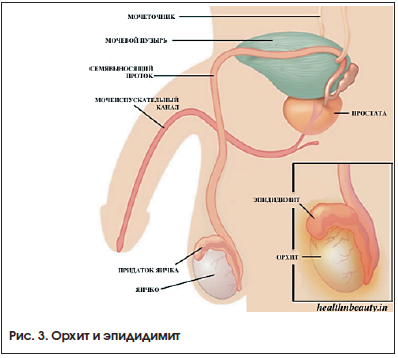
ОРХИТ И ЭПИДИДИМИТ
Орхит и эпидидимит могут быть классифицированы как острый или хронический воспалительный процесс в яичке или его придатке (рис. 3).
Причины
Кроме классической инфекционной природы заболевания, описано развитие орхита как осложнение паротита в постпубертатном периодe. В некоторых случаях воспалительный процесс может быть перекрестным, тогда говорят об эпидидимоорхите. Эпидидимоорхит также наблюдается при некоторых системных инфекциях: туберкулезе, сифилисе, бруцеллезе и криптококкозе.
Определенное значение в развитии орхита и эпидидимита имеют травма, физические нагрузки, снижение иммунитета, переохлаждение и перенесенные ранее оперативные вмешательства. Инфекция в яичко и придаток проникает чаще гематогенным путем (с током крови). У 15% пациентов с острым эпидидимитом в дальнейшем развивается хроническое воспаление с хорошо определяющимся уплотнением яичка и его придатка. Хроническое воспаление при поражении яичка может привести к его атрофии и нарушению сперматогенеза. Симптомы заболевания очень скудные или вовсе отсутствуют. Чаще всего единственным симптомом заболевания становятся периодические боли в яичке, иногда усиливающиеся при тех или иных обстоятельствах. Стоит отметить, что xронический̆ эпидидимит иногда может быть первым клиническим проявлением туберкулеза мочеполовой системы.
Клинические проявления
Заболевание начинается внезапно с повышения температуры тела, различных по интенсивности и длительности болей в яичке и придатке. Боль может иррадиировать в промежность, пах, прямую кишку, поясничную область. Яичко и придаток на стороне поражения резко увеличиваются в размерах, кожа мошонки может покраснеть и быть отечной. Боль усиливается при ходьбе, физической нагрузке, перемене положения тела. Общие симптомы воспаления – недомогание, головная боль, озноб также свойственны данному заболеванию.
Эпидидимит, в отличие от орхита, процесс всегда односторонний и протекает с относительно острым началом. У молодых мужчин он может быть связан с сексуальной активностью и инфекцией, перешедшей от полового партнера. В возрастной группе сексуально активных мужчин до 35 лет возбудителями эпидидимита являются инфекции, передаваемые половым путем (ИППП) (Chlamydia trachomatis), в то время как в пожилом возрасте – уропатогенной флорой. Семенной̆ канатик при эпидидимите часто напряжен и отечен, что предусматривает проведение дифференциальной диагностики с перекрутом семенного канатика с использованием всей доступной информации, включая возраст пациента, наличие уретрита в анамнезе, данные клинической оценки и допплеровского исследования сосудов яичка. Симптоматика заболеваний, повторим, в хроническую фазу течения очень скудна или может отсутствовать вовсе. Чаще всего единственным симптомом заболевания являются периодические боли в яичке и придатке.
Диагностика
C диагностической целью, помимо консультации специалиста, проводят лабораторные исследования (микроскопическое исследование отделяемого из уретры, общий анализ мочи, посев мочи и эякулята и определение чувствительности обнаруженной флоры к антибиотикам, общий анализ крови), а также УЗИ органов мошонки для определения наличия деструктивных изменений (гнойного разрушения/расплавления ткани яичка). Мазок из уретры на микробиологическое исследование необходимо собирать перед началом антибактериальной терапии. При подозрении на паротитный орхит подтверждением диагноза служит наличие паротита в анамнезе и обнаружение специфических Ig в сыворотке крови.
Лечение
Антибактериальная терапия орхита и эпидидимита основывается на выявлении этиологического фактора. Лечение начинается с приема фторхинолонов, активных в отношении C. trachomatis, с последующим переходом на доксициклин. При этом общая длительность лечения должна составлять не менее 2-х недель. В качестве альтернативных препаратов могут применяться антибиотики из группы макролидов. Поддерживающая терапия включает постельный режим, суспензорий (специальный бандаж или просто тугие плавки) и противовоспалительные препараты. В случае эпидидимита, вызванного C. trachomatis, также необходимо назначить лечение и половому партнеру.
При формировании абсцесса (гнойника) как неблагоприятного исхода эпидидимита или орхита проводят оперативное лечение – эпидидимо- или орхидэктомию.
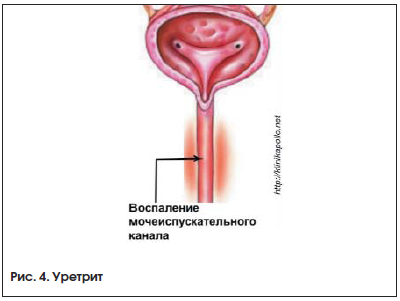
УРЕТРИТ
Уретрит – воспаление мочеиспускательного канала (уретры) (рис. 4). Возбудителями заболевания чаще всего являются Neisseria gonorrhoeae, C. trachomatis, Mycoplasma genitalium и Trichomonas vaginalis (ИППП). N. gonorrhoeae, C. trachomatis могут проникать внутрь эпителиальных клеток и вызывать развитие пиогенной инфекции.
По характеру течения выделяют острую и хроническую форму уретрита. Уретрит делят на гонорейный и негонорейный (инфекционный и неинфекционный).
Клинические проявления
Характерными симптомами уретрита являются болезненность при мочеиспускании и слизисто-гнойное или гнойное отделяемое из уретры, покраснение и слипание краев наружного отверстия мочеиспускательного канала. Дальнейшее распространение воспалительного процесса может привести к поражению вышерасположенных отделов мочеполового тракта, вызывая эпидидимит у мужчин и цервицит (эндометрит или сальпингит) у женщин, и далее к формированию сужения уретры (стриктуры). Во многих случаях инфекция уретры протекает бессимптомно.
Диагностика
Обнаружение в отделяемом или мазке из уретры более 5 лейкоцитов в поле зрения, положительный тест на эстеразу лей̆коцитов, а также внутриклеточно расположенных гонококков указывают на гнойный уретрит.
Лечение
Для лечения гонорейного уретрита в настоящее время рекомендованы препараты из группы цефалоспоринов III поколения и макролидов в правильно подобранных дозах. Из альтернативных антибактериальных препаратов следует выделить группу фторхинолонов. Любая из схем лечения уретрита может быть дополнена приемом лизата бактерий E. coli. Учитывая, что гонорея часто сочетается с хламидийной инфекцией, целесообразно одновременно проводить активную антихламидийную терапию. Как и при других ИППП, необходимо одновременно лечить обоих половых партнеров.
Лечение негонококкового уретрита предусматривает прием антибактериальных препаратов из группы макролидов, тетрациклинов и фторхинолонов. Следует помнить, что антибактериальные препараты из группы фторхинолонов запрещены к приему у беременных.
Если симптомы не исчезают или рецидивируют вскоре после окончания лечения, пациентов необходимо дополнительно обследовать для исключения других ИППП, в т. ч. ВИЧ-инфекции и сифилиса. Пациентов следует проинформировать о необходимости полового воздержания в течение одной недели после начала терапии, что обеспечит успешное устранение симптомов и адекватное лечение их половых партнеров.
ПРОСТАТИТ
Что такое простатит? Если ответить языком учебника, то это воспаление ткани предстательной железы (ПЖ) (рис. 5). Можно добавить, что это самое частое урологическое заболевание у мужчин в возрасте от 20 до 50 лет. Причем к 50 годам те или иные симптомы, обусловленные простатитом, отмечают почти половина мужчин. Диагноз «простатит» – один из самых загадочных, и причин для этого много: во-первых, несмотря на все исследования, невозможно объяснить столь широкое распространение этого заболевания. Действительно, почему все остальные воспалительные процессы не поражают добрую половину населения, а простатит именно так и поступает? Что является причиной развития этого воспаления и что поддерживает процесс в ПЖ? Почему часто лечение приводит лишь к временному улучшению и через некоторое время болезнь вспыхивает с новой силой? Вопросов можно задать еще очень много, а дать на них однозначный ответ сложно. Но – обо всем по порядку…
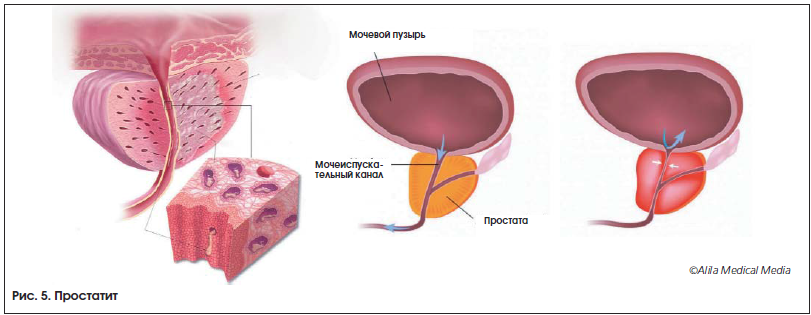
Клинические проявления
Все жалобы при простатите могут быть условно разделены на несколько групп по механизму возникновнения.
1. Различные нарушения мочеиспускания, связанные с сужением просвета мочеиспускательного канала на фоне отека воспаленной ПЖ:
– затрудненное начало мочеиспускания;
– вялая струя мочи;
– прерывистое мочеиспускание;
– мочеиспускание по каплям;
– ощущение неполного опорожнения мочевого пузыря.
2. Симптомы, обусловленные раздражением нервных окончаний на фоне воспаления:
– учащенное мочеиспускание;
– резкие, сильные (повелительные) позывы к мочеиспусканию;
– мочеиспускание маленькими порциями;
– неудержание мочи при позыве к мочеиспусканию.
3. Болевые ощущения. Боли различной интенсивности и характера в низу живота, в паху, внутренней поверхности бедер и пояснице.
Причин для развития простатита множество. Наиболее частой, конечно, является инфекция. Проникновение болезнетворных микроорганизмов в простату может привести к ее отеку и развитию острого воспаления. Температура тела достигает 38–39 °С, боли в промежности превращают процесс мочеиспускания и дефекации в подвиг. Может образоваться абсцесс, т. е. гнойное расплавление тканей ПЖ, требующее оперативного лечения. Диагноз при такой клинической картине – «острый простатит». Все вышеописанные симптомы проявляются с максимальной интенсивностью вплоть до острой задержки мочи. Подобная ситуация требует госпитализации и интенсивного курса антибактериальной и противовоспалительной терапии, а иногда – оперативного лечения.
Классификация
I категория – острый простатит.
II категория – хронический бактериальный простатит.
Хронический бактериальный простатит – это хроническое воспаление ПЖ, протекающее с периодическими, различными по интенсивности болями разной локализации и вызванное преимущественно бактериями кишечной группы (кишечная палочка, энтерококк и др.). В полученном в результате массажа ПЖ секрете и в 3-й или постмассажной порции мочи, обнаруживается повышенное содержание лейкоцитов и причинных бактерий.
IIIa категория – хронический небактерильный воспалительный простатит. Хроническое воспаление ПЖ, при котором обнаруживается повышенное содержание лейкоцитов в секрете ПЖ и в 3-й или постмассажной порции мочи, но отсутствуют причинные бактерии.
IIIb категория – хронический небактерильный невоспалительный простатит, или синдром хронических тазовых болей у мужчин. Характеризуется теми же симптомами, но содержание лейкоцитов в секрете ПЖ и в 3-й или постмассажной порции мочи нормальное, а бактерии отсутствуют. Возможно, это невоспалительное заболевание ПЖ или других тазовых органов (прямой кишки, мочевого пузыря). В последние годы появляется все больше данных о том, что перечисленные симптомы на самом деле могут быть следствием не воспаления ПЖ (простатита), а небактериального хронического воспаления мочевого пузыря (интерстициального цистита).
IV категория – любая форма простатита, протекающая без каких-либо симптомов и выявляемая случайно. Если при данной форме простатита не выявляется причинная инфекция, то таким пациентам лечебные мероприятия не назначаются, а проводится динамическое наблюдение.
Причины
Причиной острого и хронического бактериального простатита (категории I и II) является попадающая в простату инфекция. К наиболее часто встречающимся инфекциям, вызывающим простатит, относятся кишечная палочка, стрептококк, стафилококк, клебсиелла, цитробактер и другие бактерии кишечной группы. Способность хламидий, микоплазм, уреаплазм, трихомонад и других ИППП, вызывать воспаление простаты, не доказана. Однако воспаление мочеиспускательного канала (уретрит), вызванное этими инфекциями, само по себе является фактором хронизации воспаления в ПЖ и требует обязательного лечения.
Простатиты вызываются и поддерживаются и неинфекционными факторами. Большинство исследователей главным таким фактором называют хронический спазм предстательного отдела уретры, что приводит к забросу мочи из уретры в ПЖ, нарушению нормального опорожнения ПЖ и семенных пузырьков и активно поддерживает хроническое воспаление.
Важными факторами, поддерживающими воспаление в ПЖ, являются нарушение кровообращения в органах малого таза (застойные явления в железе приводят к ее воспалению), сидячий образ жизни (водители, офисные служащие, чиновники), длительное половое воздержание, частое переохлаждение (экстремальные виды отдыха: дайвинг, серфинг, байдарочный и горнолыжный спорт) и стрессы (психические и физические перегрузки). К этому списку стоит добавить погрешности в диете, злоупотребление острой и пряной пищей, алкоголем и т. п. Как видите, мало кто может похвастаться, что в его жизни этих проблем нет. Возможно, это и ответ на вопрос о столь широкой распространенности?
Диагностика
Хронический простатит – коварная болезнь. Часто заболевание развивается постепенно или вовсе бессимптомно и постепенно приобретает хроническое течение. Если вовремя не обратить внимание, то незначительное, казалось бы, недомогание может перерасти в настоящую проблему. В хронической форме простатит ведет к серьезным нарушениям, снижению потенции и даже бесплодию, поскольку воспаленная ПЖ не может вырабатывать достаточного количества секрета для обеспечения подвижности сперматозоидов. Потому так важно диагностировать простатит на ранней стадии и эффективно провести курс лечения.
Диагноз острого простатита может быть установлен на основании характерной клинической картины при обычном урологическом осмотре. Многообразие причин хронических простатитов категорий II и III требует проведения комплекса сложных диагностических исследований. А успех лечения зависит от того, насколько полно эти причины были выявлены. В первую очередь устанавливается хроническое воспаление ПЖ и одновременно выясняется роль инфекции в его развитии. Частота определенных форм заболевания, согласно статистике, составляет: острого бактериального простатита – 5–10%; хронического бактериального простатита – 6–10%; хронического неинфекционного простатита – 80–90%.
Общие методы обследования урологических больных: анализы крови (клинический, биохимический, на ВИЧ, RW и маркеры гепатита В и С), анализы мочи.
Специальные методы обследования:
– анализы крови и мочи;
– бактериологическое исследование мочи на наличие патогенной флоры;
– исследование секрета ПЖ. После массажа ПЖ пальцем через прямую кишку из мочеиспускательного канала выдяеляется небольшое количество беловатой или сероватой вязкой жидкости – это и есть секрет ПЖ, который собирают и подвергают исследованию – микроскопированию, посеву на флору и т. д. Нормальными показателями секрета простаты являются: менее 10 лейкоцитов в поле зрения, большое количество лецитиновых зерен, отсутствие микрофлоры. Перед началом процедуры пациент частично мочится, чтобы удалить содержимое мочеиспускательного канала. Затем выполняют массаж простаты. Если секрет простаты получить не удается, то исследуют осадок мочи, полученной сразу после массажа простаты (не позднее 5 мин). Следует учитывать, что отрицательные результаты однократного исследования секрета простаты еще не означают отсутствия воспалительного процесса в ПЖ. В то же время исследование только секрета простаты не позволяет выявить воспаление почти у 50% пациентов с воспалительным синдромом хронической тазовой боли;
– двухстаканная или четырехстаканная проба мочи. Четырехпорционная проба Meares и Stamey с лабораторным и микробиологическим исследованием 3-х порций мочи и секрета (сока) ПЖ. Во время этой пробы пациента просят выпустить первые 10 мл мочи в 1-ю стерильную баночку, затем выпустить в унитаз 100 мл мочи и после этого заполнить 2-ю стерильную баночку 10 мл мочи. После этого выполняют массаж ПЖ и получают ее отделяемое (сок, секрет). После массажа и получения секрета собирается в стерильную баночку 3-я или послемассажная порция мочи в объеме 10 мл. Все 3 порции мочи и секрет простаты подвергаются микроскопическому (подсчет лейкоцитов) и микробиологическому (выделение микрофлоры) исследованию. В зависимости от результатов этой пробы хронический простатит можно отнести к одной из категорий и определить его причину;
– анализы на ИППП (исследование крови на наличие специфических антител, мазок из уретры, отделяемое из уретры и т. д.);
– пальцевое ректальное исследование. Важно отметить, что в норме пациент не испытывает болевых ощущений при этом обследовании. Их появление – один из возможных симптомов наличия простатита;
– УЗИ почек, мочевого пузыря и ПЖ с определением остаточной мочи, трансректальное ультразвуковое исследование (специальный ультразвуковой датчик вводят в прямую кишку. В этом случае качество исследования гораздо выше, чем при осмотре через переднюю брюшную стенку);
– урофлоуметрия (исследование скорости потока мочи);
– заполнение опросника NIH-CPSI (Индекс симптомов хронического простатита, предложен Национальным институтом здоровья США);
– заполнение дневника мочеиспусканий;
– анализ крови на содержание простатоспецифического антигена для исключения рака простаты;
– в некоторых случаях микроскопическое и бактериологическое исследование эякулята.
Если после проведения курса лечения симптомы болезни не исчезли или усилились и есть основание подозревать развитие осложнений, то назначаются дополнительные исследования – компьютерная и магнитно-резонансная томография, посев крови и др.
Лечение
На основании результатов обследования врач составляет программу лечения, которая должна включать целый спектр лечебных мероприятий. В каждом конкретном случае лечебная тактика выбирается индивидуально. Важно понимать, что единой универсальной схемы лечения не существует, и то, что хорошо помогло вашему другу или соседу, не обязательно поможет вам.
Острый простатит быстро и эффективно лечится с помощью антибиотиков. Полностью и с гарантией навсегда избавиться от хронического простатита, к сожалению, невозможно. Речь может идти о том, чтобы добиться максимально длительных ремиссий (отсутствия обострений) заболевания. При правильно подобранном лечении продолжительность ремиссий может достигать 5 лет и более. Если в развитии хронического простатита установлена роль инфекции, обязательно применение длительных (до 4-х недель и более) курсов антибиотиков. Современные антибактериальные препараты, особенно из группы фторхинолонов IV поколения, прекрасно проникают в ткань ПЖ при обычных способах их применения. Исследования последних лет доказали, что применение препаратов группы альфа-адреноблокаторов, нормализующих тонус гладкой мускулатуры простатической уретры, капсулы железы и семенных пузырьков, весьма эффективно при любых формах хронического простатита. Эти препараты делают лечение более эффективным, надежным и значительно увеличивают период ремиссий. Наряду с альфа-адреноблокаторами в лечении хронического простатита успешно применяются нестероидные противовоспалительные средства, антигистаминные препараты. В некоторых случаях хронического простатита может эффективно применяться микроволновая гипертермия ПЖ и различные физиотерапевтические процедуры.
Использование таких «методов лечения», как лазеротерапия, магнитотерапия, трансуретральная электростимуляция, вакуум-аспирация секрета ПЖ, а также применение различных пищевых добавок и медикаментов, эффективность которых не была доказана в международных мультицентровых клинических исследованиях, не рекомендовано. Механизм действия указанных средств научно не установлен, а их побочные эффекты не изучены.
Столь широкая распространенность простатита во многом объясняется и гипердиагностикой – зачастую неопытные врачи ставят этот диагноз практически без обследования или на основании минимальных изменений в анализах. Профессионализм в обследовании и лечении – залог эффективности! Далеко не всем рекламным историям о «мгновенном излечении» простатита следует доверять. Мгновенного лечения этого недуга не бывает!
Профилактика
Все меры профилактики, по сути, направлены на устранение факторов риска, приведенных выше. Рекомендуется наладить рациональное питание, ограничить потребление острой и жирной пищи, не злоупотреблять алкоголем, поддерживать стабильный нормальный вес, не переохлаждаться, заниматься спортом и как можно больше двигаться. Ну и, конечно, необходимо вести регулярную половую жизнь, без длительных периодов воздержания. Как любая железа, ПЖ должна функционировать – вырабатывать секрет и освобождаться от него. Застойный простатит (обусловленный неполным опорожнением железы) – один из самых упорных и плохо поддающихся лечению.
Если появляются дискомфортные ощущения в области промежности, затрудненное или учащенное мочеиспускание, преждевременное семяизвержение, нарушение эрекции, следует обязательно обратиться к врачу и пройти обследование.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
материал с сайта https://www.rmj.ru/
