Содержание статьи
Управление нейрогенной дисфагией: использование загустителя
жидкостей и пищи (анализ двух клинических случаев)
И. А. Авдюнина, кандидат медицинских наук
Е. В. Селиверстова,
В. В. Селиванов,
А. А. Теленков
ФГБУ НЦН РАМН, Москва
Нарушение глотания, «дисфагия», — термин, который обозначает любое
затруднение или дискомфорт при продвижении пищи изо рта в желудок, и является
общим названием расстройств акта глотания [1]. Глотание — это настолько тонкая и
точно координированная последовательность событий, захватывающих значительное
анатомическое «пространство» от губ до кардии, что нарушение возможно на
различных этапах и по различным причинам, обусловливая диагностические сложности
и терапевтические трудности при заболеваниях нервной системы. Нейрогенная
дисфагия наблюдается при поражении нервной системы и мышц, участвующих в
глотании, и может быть обусловлена нейрочувствительной и/или нейродвигательной
дисфункцией и/или нарушением функций центральной обработки [1, 2].
Дисфагия — весьма распространенная проблема в неврологической практике, среди
больных, нуждающихся в длительном уходе, а также старых людей [3–5]. Лучшее
медицинское обслуживание, совершенствование медикаментозного лечения и прогресс
медицины улучшают вероятность продления жизни. Число людей в возрасте старше 65
лет быстро растет. По расчетам Национального исследовательского совета
Национальной академии США (National Research Council of National Academy of
Sciences of the United States, NRC NAS), пропорция людей в возрасте 65+ к группе
20–64-летних к 2050 году увеличится на 80%, что делает совершенствование
управления дисфагией особенно актуальным [6]. Затруднения глотания, являясь
факторами риска аспирации и пневмонии (вплоть до развития дыхательной
недостаточности), дегидратации и неудовлетворительного питания, зачастую
приводят к плохому функциональному и жизненному прогнозу и социальной
дезадаптации [7–9].
Профилактика дисфагии при поражении нервной системы или неврологическом
заболевании невозможна. Однако при адекватной оценке и лечении расстройств,
возникающих в результате дисфагии, можно предотвратить осложнения, требующие
применения дорогостоящих методов лечения. Самым распространенным и очевидным
методом в реабилитации дисфагии является диетический, который подразумевает
подбор пищи определенной консистенции и изменение вязкости жидкостей, глотание
которых было бы безопаснее и эффективнее [10, 11]. Цель этой статьи
продемонстрировать на примере двух разных больных с нарушенным глотанием
расширение возможностей управления нейрогенной дисфагией при использовании
загустителя.
Материалы и методы обследования
Анализировались истории болезни двух пациентов с нейрогенной дисфагией.
Случай 1: тяжелая постинсультная дисфагия (бульбарный синдром, синдром нарушения
защиты дыхательных путей, крикофарингеальная дисфункция с аспирацией),
искусственное кормление через назогастральный зонд, умеренная дисфония, легкая
дизартрия. Случай 2: умеренная нейрогенная дисфагия (замедление инициации
глотательного рефлекса, высокий риск аспирации «жидких» жидкостей, легкая
дегидратация; замедление очищения пищевода); гастроэзофагеальная рефлюксная
болезнь (ГЭРБ); хронический гастрит, холецистолитиаз, хронический панкреатит).
Диагностическая программа состояла из: 1) заполнения опросника Eating
Attitude Test-10 (EAT-10) [12]; 2) клинического обследования (оценка
неврологического и соматического статуса, наблюдение во время глотания различных
видов и объемов жидкости и пищи, исследование дыхательной системы и анализ
трофологического статуса; 2) гибкой носовой эндоскопии до и во время акта
глотания; 3) видеорентгеноскопии акта глотания; 4) магнитно-резонансной
томографии (МРТ) головы. Эндоскопическое и видеорентгеноскопическое исследование
глотания проводилось с использованием загустителя Ресурс Тикен Ап Клиа (Resource
Thicken Up Clear).
Результаты
Случай 1. Больной К., 74 лет. Поступил в научный
центр неврологии РАМН с жалобами на невозможность глотать (даже слюну); гнусавый
оттенок голоса; похудание. Нарушение глотания возникли после острого нарушения
мозгового кровообращения (ОНМК) с образованием ишемического очага в
продолговатом мозге (верифицирован при МРТ). За месяц похудел более чем на 10%
от массы тела. Объективно: индекс массы тела (ИМТ) = 21,5. Напряжение мимической
мускулатуры симметричное, чуть снижено; сила жевательных мышц
удовлетворительная. Открывание рта (на 3 см) и движения нижней челюсти умеренно
ограничены. Гипестезия лица справа. Асимметрия носогубных складок, хуже
показывал зубы справа. Слабость периоральной мускулатуры. Кормление через
назогастральный зонд. Часто сплевывал слюну (слюна вязкая, пенистая,
белесая).Фонация ограничена, мягкое небо за корнем языка; рефлекс с него
отсутствует, глоточный рефлекс снижен. При питье воды первый глоток не вызвал
видимых изменений, после второго глотка слабый кашель, «увлажнение» голоса.
Голос тихий, периодически «влажный», иногда с носовым оттенком. Движения языка
ограничены в стороны, сила умеренно снижена в правой половине. Язык влажный,
краевая атрофия слева. Элементы дизартрии. Симптомы орального автоматизма. Сила
в мышцах шеи удовлетворительная. Дыханием управлял. Речевой выдох укорочен.
Кашлевой толчок умеренно ослаблен. Счет по опроснику EAT-10 = 36. При гибкой
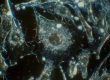
носовой эндоскопии (рис. 1) выявлено: гиперемия и отечность слизистых носа,
глотки и гортани с участками атрофии слизистой носа, задней стенки глотки,
левого грушевидного кармана; неполное смыкание мягкого неба с задней стенкой
глотки при функциональных пробах. При глотке из ротоглотки в носоглотку
выдавливалась белесая густая слизь. Умеренное сужение полости глотки в
переднезаднем размере. Умеренное количество слизи в грушевидных карманах (больше
справа) и перед входом в пищевод. Чувствительность слизистой значительно
снижена, S > D. Голосовая щель широкая. Между голосовыми складками спереди
слизь. Правая половина гортани отстает. Голосовая щель смыкается полностью. При
проверке глотания (жидкий болюс и пюре: 2–3 мл) зарегистрировано накопление
обоих видов болюса на стенках глотки (больше пюре), в валлекулах, в грушевидных
карманах (D > S) и перед входом в пищевод. Часть болюса перетекала через
заднеправые отделы в преддверие гортани, а затем в подскладковое пространство
без откашливания. Аспирированный болюс откашливался по просьбе. При
видеорентгеноскопии акта глотания отмечен остаток болюса на стенках и структурах
глотки (D > S); дополнительные глотки с усилием, провоцировавшие нарастание
крикофарингеальной дисфункции; аспирация. Альбумин в крови на нижней границе
нормы. Больному проводилась функциональная электростимуляция по индивидуальной
программе с использованием аппарата VocaSTIM с положительным результатом. После
повторной эндоскопии глотания с использованием болюсов, загущенных Ресурс Тикен
Ап Клиа, стала возможной безопасная тренировка маленькими болюсами загущенного
до консистенции сиропа водного настоя ромашки. Прибавил в весе на 1 кг. У этого
больного этиология дисфагии ясна — стволовой инсульт.
Случай 2. Больная А., 60 лет. Поступила в научный
центр неврологии РАМН с жалобами на выраженные затруднения при глотании
жидкостей. Для того чтобы сделать глоток, вынуждена была значительно сокращать
его объем; долго удерживать болюс в преддверии рта, причмокивая губами и выбирая
момент; наклонять голову вперед; натуживаться/напрягать шею и только после этого
глотать (но только лишь небольшую часть болюса). Часто жидкость «шла не туда»,
при этом либо закашливалась, либо успевала выплюнуть. Если в таком случае
возникал рвотный позыв, то как будто срабатывал «лифт», и жидкий болюс успешно
попадал в пищевод. С плотной пищей вышеописанные проблемы возникали редко.
Трапеза значительно удлинилась и сопровождалась постоянной отрыжкой воздухом.
Дисфагия возникла за 4 года до обращения, была эпизодической и, как правило,
после физической нагрузки или эмоционального перенапряжения. Постепенно
продолжительность эпизодов нарушенного глотания увеличивалась, а «светлые»
промежутки сокращались. Последние 3 месяца перед поступлением затруднения
глотания увеличились: удавалось выпивать в течение суток не более полулитра
жидкости, а последние дни — только несколько глотков. Испытывала постоянную
жажду, очень мало ела из-за сухости во рту. За 3 месяца похудела на 19,4% от
массы тела. В течение многих лет занималась садом/огородом: обрабатывала 30
соток для продажи полученного урожая (с ручным поливом). Объективно: ИМТ = 28,1.
Сухость слизистой ротовой полости, языка; снижение тургора кожи. Язык густо
обложен белым налетом. Изменен стереотип питья: причмокивая, долго удерживала
минимальный объем в преддверии рта, пожевывала, наклоняла голову к груди, с
усилием глотала: что-то проглатывала, что-то сплевывала. Иногда этот процесс
сопровождался рвотными движениями, однократно кашлем. В процессе трапезы
огорчалась, нервничала. Во время глотка подвижность подъязычной кости была
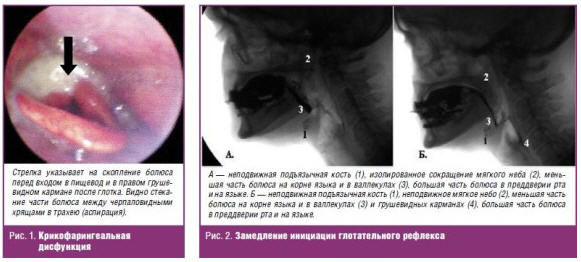
значительно ограничена. Счет по опроснику EAT-10 = 27. При видеорентгеноскопии
акта глотания (рис. 2) зарегистрировано пролонгирование удержания жидкого болюса
в преддверии рта; все глотки осуществлялись с напряжением, усилием и наклоном
головы к груди; фиксировались дополнительные глотки; замедление инициации
глотательного рефлекса на 3–4 секунды; эпизоды сокращения мягкого неба при
сохраняющейся неподвижности подъязычной кости/эпизоды неподвижности обеих
структур при достижении болюса валлекул или грушевидных карманов; в последнем
случае отмечена регургитация болюса в рот; замедление очищения пищевода. На МРТ
головного мозга — единичные супратенториальные очаги сосудистого генеза.
Использование загустителя Ресурс Тикен Ап Клиа сразу же изменило клиническую
ситуацию. Сначала применялись жидкости, загущенные до консистенции крема, затем
— они чередовались с консистенцией сиропа, а затем использовалась комбинация
сиропоподобной консистенции с незагущенной жидкостью. Восстановился водный
баланс. Появилась уверенность и спокойствие во время трапезы. Больной
проводилась функциональная электростимуляция по индивидуальной программе с
использованием аппарата VocaSTIM. Стал меняться стереотип питья, сократилось
время трапезы. При видеорентгеноскопии акта глотания зафиксировано сокращение
отсрочки глотательного рефлекса, уменьшение дополнительных глотков и напряжения
при глотании, сокращение времени задержки болюса во рту. Прибавила в весе на 6
кг. У этой больной с изолированным нарушением инициации глотательного рефлекса
трудно однозначно обозначить причину и уровень «поломки» механизма доставки
информации от чувствительных рецепторов рта, глотки и гортани до корковых
центров и обратно с реализацией двигательных ответов. Скорее всего, проблема
формировалась долго и была обусловлена повреждением рецепторов вследствие ГЭРБ
на фоне длительной и не физиологичной физической нагрузки.
Обсуждение
Осложнения дисфагии обусловлены: 1) снижением эффективности глотания
(недостаточность питания/истощение и/или обезвоживание, которое усугубляется
слюнотечением) и 2) нарушением безопасности глотания (удушье с закупоркой
дыхательных путей и дыхательной недостаточностью или чаще аспирацией (трахеобронхит,
пневмония, ателектаз и/или эмпиема)). Потеря удовольствия от еды и питья,
ожидание проблем, которые возникают ежедневно, переносятся очень эмоционально и
тяжело. В результате качество жизни ухудшается, развивается депрессия и
десоциализация. Страх задохнуться и умереть, необычность испытываемых ощущений,
тщетность попыток объяснить всю тревожность ситуации и описать свои проблемы,
которые возникают при каждой трапезе, заставляют «ходить по врачам». Однако
жалобы столь экзотичны для обычной практики врачей, не испытывающих проблем с
глотанием, что нередко таких пациентов направляют к психиатру (как например, во
втором случае). Близкий счет по EAT-10 у наших больных при разной тяжести
дисфагии как раз свидетельствует, как остро воспринимается угроза аспирации.
«Жидкие» жидкости создают наибольший риск аспирации для больных с нейрогенной
дисфагией [13]. В то время как простая модификация пищи и загущение жидкости
могут привести к значительному улучшению самочувствия, настроения и состояния,
сокращая риск небезопасного глотка, обеспечивая эффективную доставку жидкости и
нутриентов и возможность тренировки самой функции глотания. Во-первых,
загущенные жидкости легче контролировать, поскольку повышенная вязкость
обеспечивает более медленное перемещение болюса как из ротовой полости, так и по
глотке. Так, во втором случае применение загустителя сократило опасность
аспирации стекающей в глотку жидкости, когда дыхательные пути не защищены.
Во-вторых, загущенные жидкости способствуют увеличению продолжительности
сокращений глотки и открытия верхнего пищеводного сфинктера (первый случай).
Хотя сама по себе модификация диеты не лечит лежащее в основе возникновения
дисфагии неврологическое заболевание [14]. Раньше в клинической практике мы
использовали продукты, которые готовятся с загустителями или имеют загущенную
консистенцию (например, кисели фруктовые, молочный, овсяный, гороховый). В этом
году в России появился в продаже загуститель Ресурс Тикен Ап Клиа,
предназначенный для пациентов старше 3 лет, в составе которого используется не
крахмал, а ксантановая камедь. Он имеет целый ряд исключительно важных качеств,
которые мы по достоинству оценили: 1) очень быстро и легко готовится; сразу же
можно использовать; 2) нужная степень густоты сохраняется в течение долгого
времени; 3) загущает широкий спектр напитков: как горячих, так и холодных;
кислых, сладких, нейтральных (например, фруктовый сок, коктейли), а также
богатых белками или жирами (молоко, супы); 4) продукты и напитки можно затем
охлаждать, замораживать или разогревать; 5) для всех видов жидкостей пригодна
одна и та же дозировка, чтобы получить нужную консистенцию; 6) снижает риск
аспирации, облегчает глотание, сокращает продолжительность трапезы; 7) не
фракционируется в ротовой полости из-за воздействия амилазы слюны; 8) жидкость
легко усваивается в желудочно-кишечном тракте, устраняя дегидратацию; 9) после
загущения не меняет прозрачность, вкус, цвет и запах жидкости; не образует
комочков; 10) экономичен. Все это не только способствует реализации программы
реабилитации жизнеобеспечивающей функции глотания, но и обеспечивает
приверженность больного и его родственников, а также участвующего медицинского
персонала, для корректного выполнения рекомендаций и достижения необходимого
результата.
Выводы
- Восстановление и/или протезирование нарушенного акта глотания должны быть
в центре внимания врачей с первых дней неврологического заболевания для
предотвращения возможных осложнений. - Разрабатывая реабилитационную программу для больного с нейрогенной
дисфагией, прежде всего, следует проанализировать возможность модификации
диеты по текстуре. Для предупреждения дегидратации следует использовать
загущение жидкостей до требуемой консистенции в соответствии с возможностью
конкретного пациента глотать. - Широкие возможности предоставляет загуститель Ресурс Тикен Ап Клиа для
быстрого, удобного, эффективного, безопасного и экономичного управления
нейрогенной дисфагией.
Литература
-
Гойял Р. К. Внутренние болезни / Под ред. Е. Браунвальда, К. Дж.
Иссельбахера, Р. Г. Петерсдорфа и др. М.: Медицина: 1993. Книга 1, с. 409–414;
книга 7, с. 23–38. - Попова Л. М. Нейрореаниматология. М.: Медицина: 1983. 272 с.
-
Gordon C., Langton H. R., Wade D. T. Dysphagia in acute stroke //
Br. Med. J. 1987; 295: 411–414. -
Ворлоу Ч. П., Деннис М. С., ван Гейн Ж. И. и др. Инсульт.
Практическое руководство для ведения больных. СПб: Политехника, 1998. С.
415–417. -
Blitzer A. Approaches to the patients with aspiration and
swallowing disabilities // Dysphagia. 1990; 5 (3): 129–137. -
Cichero J. A. Thickening agents used for dysphagia management:
effect on bioavailability of water, medication and feelings of satiety //
Nutrition Journal. 2013; 12: 54. -
Tripp F., Cordero O. Dysphagia and nutrition in the acute care
geriatric patients // Top Clin. Nutr. 1991; 6 (2): p. 60–69. -
Holas M. A., DePippo K. L., Reding M. G. Aspiration and relative
risk of medical complications following stroke // Arch. Neurol. 1994; 51:
1051–1053. -
Sura L., Madhavan A., Carnaby G., Crary M. A. Dysphagia in the
elderly: management and nutritional considerations // Clinical Interventions
in Aging. 2012; 7: 287–298. - «Deglutition and its Disorders» Anatomy, Physiology, Clinical Diagnosis,
and Management/Ed. by A. L. Perlman, K. Schulze-Delrieu, Singular Publishing
Group, Inc., San Diego–London. 1997. 522 p. -
Garcia J. M., Chambers I. E., Clark M. et al. Quality of care
issues for dysphagia: modifications involving oral fluids // J Clin Nurs.
2010, 19: 1618–1624. -
Belafsky P. C., Mouadeb D. A., Rees C. J. et al. Validity and
reliability of the Eating Assessment Tool (EAT-10) // Annals of Otology,
Rhinology & Laryngology. 2008; 117 (12): 919–924. -
Logemann J., Gensler G., Robbins J. A. et al. A randomized study
of three interventions for aspiration of thin liquids in patients with
dementia or Parkinson’disease // J Speech Lang Hear Res. 2008; 51: 173–183. -
Foley N., Teasel R., Salter K. et al. Dysphagia treatment post
stroke: a systematic review of randomized controlled trials // Age Agening.
2008; 37: 258–264.
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru