Хирургия
Цель исследования: улучшение непосредственных результатов ПДР путем усовершенствования хирургической техники за счет индивидуального подхода к формированию холедохоэнтероанастомоза с учетом анатомо-функциональных особенностей пациентов.
Материал и методы: представлен опыт лечения 135 пациентов с образованиями головки поджелудочной железы и периампулярной зоны. Из них у 34 (25,3%) больных при формировании холедохоэнтероанастомоза на реконструктивном этапе пилоруссохраняющей ПДР выявлено, что пересеченный пузырный проток располагается параллельно холедоху (2-й тип впадения пузырного протока в общий печеночный проток, классификация по Ruge, в сочетании с узким — до 1 см — холедохом).
В этих случаях для создания более широкого анастомоза следует не резецировать его проксимальнее, а прибегать к пластике внутренних стенок по типу папиллосфинктеротомии. Таким образом формируется соустье между культей пузырного протока и общим желчным протоком. После этого между тощей кишкой и сформированным соустьем накладывают анастомоз диаметром 2,0–2,5 см.
Результаты исследования: в группе пациентов, оперированных с применением разработанного способа наложения холедохоэнтероанастомоза, не наблюдалось послеоперационных осложнений как в раннем (несостоятельность, холангиты), так и в позднем (рубцовые стриктуры) послеоперационном периоде.
Вывод: данный вид анастомоза снижает вероятность развития несостоятельности холедохоэнтероанастомоза и холангитов, обеспечивая снижение количества послеоперационных осложнений при хирургическом лечении пациентов с опухолями билиопанкреатодуоденальной зоны.
Ключевые слова: холедохоэнтероанастомоз, реконструкция билиарного тракта, пилоруссохраняющая панкреатодуоденальная резекция, опухоли билиопанркеатодоуденальной зоны.
Для цитирования: Павелец К.В., Вавилова О.Г., Федорова П.С., Флоровский Г.Н., Костина Ю.Д., Калюжный С.А. Технические аспекты формирования холедохоэнтероанастомоза на реконструктивном этапе пилоруссохраняющей панкреатодуоденальной резекции // РМЖ. Медицинское обозрение. 2018. №12. С. 12-15
K.V. Pavelets1–3, O.G. Vavilova1,2, P.S. Fedorova1,2, G.N. Florovskii1,2, Yu.D. Kostina1,2, S.A. Kalyuzhnii1
1 St. Petersburg Mariinskaya Municipal Hospital
2 St. Petersburg State Pediatric Medical University
3 Mechnikov North-Western State Medical University, Saint Petersburg
At present, pancreatoduodenectomy (PDE) is a potential method of radical treatment of periampullary tumors, allowing increasing the life expectancy and improving its quality. Substantial progress in the surgical technique and improvement of postoperative treatment elaboration significantly reduced the level of mortality in the case of PDE (about 5%), but the number of complications remains high (20–40%). Among the postoperative complications, the proportion of anastomotic leakage is high. The leakage of the biliodigestive anastomosis is 2.6–14.6%.
Aim: to improve the immediate results of the PDE by an elaboration of the surgical technique through an individual approach to the formation of choledochoenteroanastomosis, taking into account the anatomical and functional characteristics of patients.
Patients and Methods: an experience of treating 135 patients with pancreatic head and periampullary area formations is presented. Of these, 34 (25.3%) patients with choledochoenteroanastomosis in the pylori-preserving PDE reconstructive stage revealed that the transected cystic duct is parallel to the choledochus (type 2 of the cystic duct ectopy into the common hepatic duct (Ruge classification) in combination with narrow choledochus (up to 1 cm).
In these cases, in order to create a wider anastomosis, one should not resect it more proximal but resort to plastics of the inner walls of the papillosphincterotomy type. Thus, a fistula forms between the cystic duct stump and the common bile duct. After that, an anastomosis is applied between the jejunum and the formed fistula with a diameter of 2–2.5 cm.
Results: in the group of patients operated with the developed method of choledochoenteroanastomosis, no postoperative complications were observed, both in the early (incompetence, cholangitis) and late (cicatricial strictures) postoperative period.
Conclusion: this type of anastomosis will reduce the likelihood of the choledochoenteroanastomosis and cholangitis failure, reducing the number of postoperative complications in the surgical treatment of patients with tumors of the biliopancreatoduodenal area.
Key words: choledochoenteroanastomosis, reconstruction of the biliary duct, pylorus-preserving pancreatoduodenectomy, tumors of the biliopancreatoduodenal area.
For citation: Pavelets K.V., Vavilova O.G.,. Fedorova P.S et al. Technical aspects of choledochoenteroanastomosis formation in the reconstructive stage of the pylorus-preserving pancreatoduodenectomy // RMJ. Medical Review. 2018. № 12. P. 12–15.
Статья посвящена техническим аспектам формирования холедохоэнтероанастомоза на реконструктивном этапе пилоруссохраняющей панкреатодуоденальной резекции. Представлен опыт лечения пациентов с образованиями головки поджелудочной железы и периампулярной зоны.
Содержание статьи
Введение
Проблема хирургического лечения заболеваний органов билиопанкреатодуоденальной зоны (БПДЗ) остается одной из актуальных в хирургии и онкологии ввиду сравнительно высокой заболеваемости, трудностей диагностики и неудовлетворительных результатов лечения этой категории больных. По данным Cancer Statistic, за 2015 г. в США диагностировано 53 070 случаев рака поджелудочной железы (РПЖ) (27 670 мужчин и 25 400 женщин) [1].
В России за 2015 г. зарегистрировано 14 553 новых случаев РПЖ. По структуре заболеваемости в нашей стране среди злокачественных новообразований РПЖ занимает 12-е место среди мужчин и 10-е место среди женщин, что составляет 3,1 и 2,7% соответственно [2].
По данным литературы, в среднем годичная выживаемость больных РПЖ составляет 29%, а 5-летняя выживаемость — 7% [3]. Однако этот показатель зависит от многих факторов, включая конкретные стадии заболевания. На сегодняшний день единственным методом потенциально радикального лечения злокачественных опухолей БПДЗ остается хирургический. Золотым стандартом радикального лечения периампулярных опухолей, позволяющим увеличить продолжительность жизни, а также улучшить ее качество, является выполнение различных вариантов панкреатодуоденальной резекции (ПДР). Значительный прогресс в хирургической технике и совершенствование послеоперационного лечения существенно снизили уровень летальности при операциях на поджелудочной железе (примерно до 5%), однако число осложнений остается высоким (20–40%) [4]. Среди всех послеоперационных осложнений ведущее место занимает несостоятельность анастомозов. Несостоятельность билиодигестивного анастомоза (БДА) составляет 2,6–14,6% [5–7]. По данным клиники Мейо, на 279 ПДР в 9% наблюдений диагностирована несостоятельность БДА. Возникшее желчеистечение в 3 наблюдениях из 24 потребовало повторной операции. Авторы отметили, что несостоятельность БДА увеличивает частоту послеоперационной летальности с 2 до 17% [8]. Таким образом, уровень ранних послеоперационных осложнений влияет на непосредственные результаты оперативного лечения больных раком БПДЗ.
Цель нашей работы — улучшить непосредственные результаты оперативного лечения пациентов с опухолевыми заболеваниями БПДЗ путем усовершенствования хирургической техники за счет индивидуального подхода к формированию холедохоэнтероанастомоза на реконструктивном этапе пилоруссохраняющих панкреатодуоденальных резекций (ППДР) с учетом анатомо-функциональных особенностей пациентов.
Материал и методы
За период с 2000 по 2014 г. включительно в 6-м хирургическом отделении СПБ ГБУЗ «Городская Мариинская больница» и хирургическом отделении Национального медико-хирургического центра им. Н.И. Пирогова ППДР выполнена 135 пациентам с образованиями головки поджелудочной железы и периампулярной зоны.
Все пациенты были оперированы по принятой в клинике методике ППДР, включающей следующие этапы: 1) верхне-срединная лапаротомия, визуализация, определение отношения опухоли к корню брыжейки тонкой кишки и сосудам зоны чревного ствола, наличия или отсутствия отдаленных метастазов; 2) лимфодиссекция печеночной артерии от ворот печени (12-я группа) к чревному стволу (8-я и 9-я группы); 3) перевязка и пересечение a. gastroduadenalis, определение отношения передней стенки воротной вены к опухолевому процессу, чтобы выяснить, резектабельна ли опухоль; 4) холецистэктомия; 5) мобилизация двенадцатиперстной кишки по Кохеру с визуализацией нижней полой вены и левой яичковой (яичниковой) вены с разрушением связки Трейца; 6) дигитопилороклазия (в целях профилактики послеоперационного гастростаза); 7) мобилизация луковицы двенадцатиперстной кишки ниже пилорического жома на 3 см с последующим прошиванием аппаратом УО-40 и пересечением после перевязки правой желудочно-сальниковой и правой желудочной артерий у их основания и удаление инфра- (6-я группа) и супрапилорических (5-я группа) лимфатических узлов; 8) окончательная лимфодиссекция печеночной артерии (8-я группа), зоны чревного ствола (9-я группа) и проксимального отдела селезеночной артерии (11-я группа); 9) мобилизация тощей кишки; 10) супрадуоденальное пересечение холедоха; 11) пересечение поджелудочной железы на границе головки и тела с обязательным срочным гистологическим исследованием среза поджелудочной железы; 12) мобилизация панкреатодуоденального комплекса от верхней брыжеечной вены и латеральной стенки воротной вены в проксимальном направлении с удалением перихоледохеальных и ретропанкреатических лимфатических узлов и удалением препарата; 13) реконструктивный этап ППДР.
Реконструктивный этап ППДР, по-нашему мнению, следует начинать с формирования холедохоэнтероанастомоза во избежание в последующем длинного «заглушенного» колена тощей кишки по типу «синдрома приводящей петли». На рисунке 1 приведены анатомические варианты хода пузырного протока по Ruge. У 34 (25,3%) больных при формировании холедохоэнтероанастомоза выявлено, что пересеченный пузырный проток располагается параллельно холедоху (2-й тип впадения пузырного протока в общий печеночный проток (классификация по Ruge) в сочетании с узким холедохом (до 1 см).

В этих случаях для создания более широкого анастомоза следует не резецировать его проксимальнее, а прибегать к пластике внутренних стенок по типу папиллосфинктеротомии.
Задачей настоящей методики является профилактика несостоятельности холедохоэнтероанастомоза, рубцовых стриктур и холангитов, а также создание условий для наложения адекватного анастомоза при низком впадении пузырного протока в общий печеночный проток и узком холедохе (до 1 см).
После удаления панкреатодуоденального комплекса и холецистэктомии левую боковую стенку холедоха и правую боковую стенку пузырного протока предварительно берут на 4 шва-держалки (рис. 2).
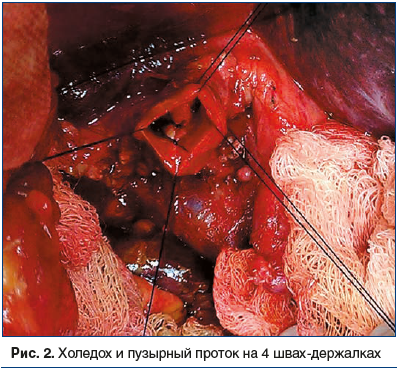
Рассекают правую боковую стенку общего печеночного протока и левую боковую стенку культи пузырного протока на протяжении от 1 до 1,5 см. На рассеченные участки протоков накладывают изнутри, как правило, 5 швов атравматической иглой с толщиной нити 4.0. Таким образом формируется соустье между культей пузырного протока и общим желчным протоком (рис. 3).
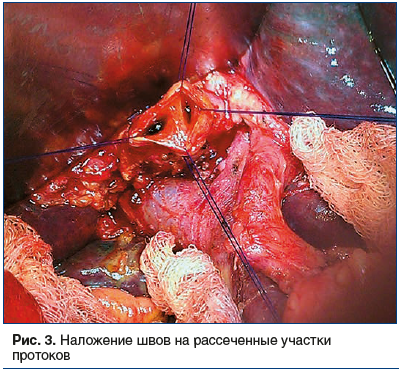
После этого накладывают анастомоз между тощей кишкой и сформированным соустьем диаметром 2,0–2,5 см (рис. 4). Швы должны быть простыми прецизионными узловатыми, накладываться близко к краю слизистой, примерно в 1 мм от нее, чтобы в просвет выворачивался слишком широкий ее край. Использование непрерывного шва может сузить холедохоэнтероанастомоз. Расстояние между отдельными стежками должно быть около 2 мм, что позволяет не нарушать кровоснабжение анастомозируемых структур. Для этой же цели узлы нужно затягивать так, чтобы края раны только прилегали друг к другу без прорезывания.
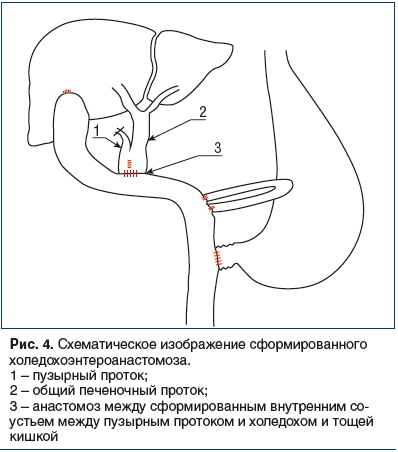
Задний ряд холедохоэнтероанастомоза накладывается однорядными узловыми швами. Передний ряд перитонизируется вторым рядом швов остаточной брюшины ворот печени также атравматической нитью. В ходе формирования холедохоэнтероанастомоза в кишку проводится установленный ранее на этапе разрешения механической желтухи холангиостомический дренаж, если выполнялась наружная чрескожно-чреспеченочная холангиостомия.
Таким образом, широкий холедохоэнтероанастомоз диаметром 2,0–2,5 см позволяет снизить риск развития холестаза и послеоперационного холангита. Использование атравматических игл и шовного материала толщиной 4.0 позволяет избежать нарушения кровоснабжения в зоне холедохоанастомоза и предотвратить его несостоятельность.
Во избежание «синдрома приводящей петли» «заглушенный» конец тощей кишки фиксируется к удаленному ложу желчного пузыря, что также необходимо для профилактики развития холангитов и несостоятельности БДА.
На основании вышеописанной методики разработан «Способ наложения холедохоэнтероанастомоза» (патент на изобретение № 2558982 от 17.07.2015).
Результаты исследования
Данную методику мы применили у 34 пациентов из 135 радикально оперированных больных с обструктивными опухолевыми заболеваниями БПДЗ. Средний возраст пациентов составил 56 лет (от 42 до 78 лет). Соотношение мужчин и женщин 1:1,2 соответственно. Распределение больных по локализации опухолевого процесса было следующим: рак головки поджелудочной железы у 23 (67%), рак большого дуоденального соска у 9 (27%), рак дистального отдела холедоха у 2 (6%) больных. У всех больных опухоль диагностирована во II–III стадии. У большинства больных при морфологической верификации была выявлена аденокарцинома различной степени дифференцировки (97,1%). В одном случае диагностирован нейроэндокринный рак (2,9%).
Предварительное дренирование с целью разрешения механической желтухи было выполнено у 32 больных (лапароскопическая холецистостомия — у 2 (6,2%); чрескожно-чреспеченочная холецистостомия — у 5 (15,6%);
наружная чрескожно-чреспеченочная холангиостомия — у 19 (59,3%); наружно-внутренняя чрескожно-чреспеченочная холангиостомия — у 6 (18,7%)).
Эффективность разработанной методики подтверждена клинически. Отмечено, что в группе пациентов, оперированных с применением разработанного способа наложения холедохоэнтероанастомоза, не наблюдалось послеоперационных осложнений ни в раннем (несостоятельность, холангиты), ни в позднем (рубцовые стриктуры) послеоперационном периоде.
Заключение
Разработанный нами метод позволяет сформировать адекватный анастомоз при узких желчевыводящих протоках и низком впадении пузырного протока в общий печеночный проток. Он снижает вероятность развития несостоятельности холедохоэнтероанастомоза и холангитов, обеспечивая уменьшение количества послеоперационных осложнений, более раннюю активизацию больных, что, в свою очередь, приводит к снижению количества проведенных в стационаре койко-дней.
В отдаленном послеоперационном периоде заявляемый способ позволяет избежать рубцовой стриктуры, которая может привести к необходимости повторного хирургического вмешательства. Предложенная методика наложения холедохоэнтероанастомоза может быть рекомендована для использования в клинической практике при необходимости выполнения билиарной реконструкции с учетом анатомо-функциональных особенностей пациентов.
Литература
1. Siegel R.L., Miller K.D., Jemal A. Cancer statistics, 2015 // CA Cancer J. Vol. 60. P.277–300.
2. Каприна А.Д., Старинский В.В., Петрова Г.В. Состояние онкологической помощи населению России в 2015 году. М., 2016. 88 с. [Kaprina A.D., Starinskij V.V., Petrova G.V. Sostojanie onkologicheskoj pomoshhi naseleniju Rossii v 2015 godu. M., 2016. 88 s. (in Russian)].
3. Павелец К.В., Кашинцев А.А., Коханенко Н.Ю., Имянитов Е.Н. Оценка эффективности методов диссекции при панкреатодуоденальной резекции // Педиатр. 2013. №1. С.71–73 [Pavelec K.V., Kashincev A.A., Kohanenko N.Ju., Imjanitov E.N. Ocenka jeffektivnosti metodov dissekcii pri pankreatoduodenal’noj rezekcii // Pediatr. 2013. №1. S.71–73 (in Russian)].
4. Егоров В.И., Вишневский В.А., Козлов И.А. Результаты стандартной и расширенной панкреатодуоденальной резекции при протоковой аденокарциноме поджелудочной железы // Анналы хирургической гепатологии. 2008. Т.13. №4. С.19–32 [Egorov V.I., Vishnevskij V.A., Kozlov I.A. Rezul’taty standartnoj i rasshirennoj pankreatoduodenal’noj rezekcii pri protokovoj adenokarcinome podzheludochnoj zhelezy // Annaly hirurgicheskoj gepatologii. 2008. T.13. №4. S.19–32 (in Russian)].
5. Касаткин В.Ф. Пути улучшения непосредственных результатов панкреатодуоденальной резекции при периампулярном раке // Хирургия. 2008. №10. С.10–15 [Kasatkin V.F. Puti uluchshenija neposredstvennyh rezul’tatov pankeatoduodenal’noj rezekcii pri periampuljarnom rake // Hirurgija. 2008. №10. S.10–15 (in Russian)].
6. Sukharamwala P., Thoens J., Szuchmacher M. et al. Advanced age is a risk factor for postoperative complications and mortality after a pancreaticoduodenectomy: a meta-analysis and systematic review // HPB (Oxford) 2012. Oct. Vol. 14(10). P.649–657.
7. Pfau P.R., Pleskow D.K., Banerjee S. et al. Pancreatic and biliary stents ASGE Technology Assessment Committee // Gastrointest Endosc. 2013 Mar. Vol. 77(3). P.319–327.
8. Miedema B.W., Sarr M.G., van Heerden J.A. et al. Complications following pancreaticoduodenectomy. Current management // Arch. Surg. 1992. Vol. 127.(8). P.945–949.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Предыдущая статья
Следующая статья
Информация с rmj.ru





