Содержание статьи
Сочетание псориатического артрита и болезни Бехтерева:
клинический случай и дифференциальная диагностика
И. Б. Трофимова*, доктор медицинских наук, профессор
Е. Е. Константиновская*,
З. Г. Фаттяхетдинова**, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** МНПЦДК ДЗМ, Москва
Одной из проблем современной медицины является схожесть клинических
проявлений серонегативных спондилоартритов, а именно анкилозирующего
спондилоартрита и псориатического артрита (ПА), которая может привести к
диагностическим ошибкам.
Клинические данные при псориатическом артрите, особенно дебютирующем с
суставного синдрома, могут имитировать многие ревматологические заболевания, в
том числе и редко встречающуюся болезнь Бехтерева. В практике дерматолога и
ревматолога возникает необходимость проведения дифференциальной диагностики
между этими заболеваниями. Диагностика должна быть комплексной и основываться на
данных анамнеза, оценке клинических проявлений, результатах рентгенологических
исследований.
Клинический случай. Пациент Д. Ю., 40 лет, поступил
в мужское кожное отделение МНПЦДК ДЗМ филиал клиники имени В. Г. Короленко с
обострением псориатического артрита. При поступлении процесс носил характер
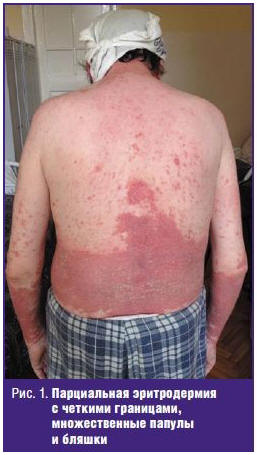
парциальной эритродермии, с преимущественным поражением кожи лица, волосистой
части головы, рук, ног, а также ладоней и подошв (рис. 1). Кожа в указанных
областях была застойно-красного цвета, незначительно отечна с достаточно четкими
границами поражения в виде узкой полосы ярко-красного цвета. Помимо этого, на
коже разгибательных поверхностей рук и ног, отчасти туловища, располагаются
плоские бляшки цвета подобно вышеописанному, размерами от 2 до 7 см в диаметре
(рис. 2).
Из анамнеза известно, что пациент болен в течениее 15 лет, когда впервые
заметил покраснение и шелушение кожи ушей. К врачу не обратился, лечение не
получал. В течение 5–6 лет краснота и шелушение постепенно стали появляться и на
коже рук. Тогда же впервые был поставлен диагноз псориаза и назначены стероидные
мази. Местная гормональная терапия обеспечивала положительные результаты. До
2011 г. обострения псориаза возникали с периодичностью 1–2 раза в год с
локализацией на коже лица и рук.
В 2011–2012 гг. высыпания приобрели распространенный характер с
преимущественной локализацией высыпаний на лице и руках. Примерно в это же время
появились ноющие боли в области пояснично-крестцового отдела позвоночника,
которые возникали при физической нагрузке, длительном пребывании тела в одном
положении или в покое. Боли иррадиировали поочередно то в левое, то в правое
бедро. Больной отмечал характерное усиление или возникновение болей во второй
половине ночи, позднее пациент даже начал просыпаться в предутренние часы.
Больной обратился к врачу по месту жительства.
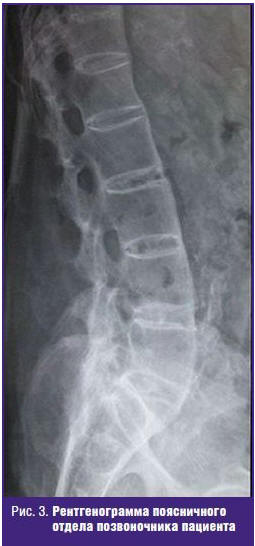
На рентгенограммах были зарегистрированы: сглаженность поясничного лордоза,
признаки остеохондроза, единичные оссификаты в передней продольной связке (рис.
3). Кроме того, обнаружены размытость и расширение суставной щели в
сакроилиальных сочленениях.
Было проведено исследование крови на маркеры главного комплекса
гистосовместимости, при котором выявлен НLA-B27. Также было проведено
МРТ-исследование, по результатам которого обнаружено: двустороннее симметричное
исчезновение четкости краев крестцовых и подвздошных костей, обызвествление
передней продольной и межпозвоночных связок, «квадратизация» тел поясничных
позвонков, умеренное снижение высоты межпозвоночных дисков, несколько эрозий
передних краев тел позвонков поясничного отдела, а также сужение суставных щелей
и дегенеративные изменения с элементами очагового кальциноза в илиосакральных
сочленениях.
В клиническом анализе крови — повышение СОЭ до 43 мм/ч. Ревматоидный фактор —
отрицательный. Остальные показатели соответствуют норме.
На основании клинических, ренгенологических и биохимических данных
ревматологом по месту жительства был поставлен диагноз анкилозирующего
спондилоартрита и назначена терапия: метотрексат (повторные курсы), Метипред (4
таблетки утром) и нимесулид по 100 мг один раз в сутки. Болевой синдром
купировался практически сразу: через 2 дня восстановился сон, пациент перестал
просыпаться среди ночи из-за боли. До настоящего момента находился на
диспансерном наблюдении у ревматолога.
Настоящее обострение псориатического артрита наступило примерно 2–1,5 месяца
назад. Больной был госпитализирован в МНПЦДК ДЗМ филиал клиники имени В. Г.
Короленко.
Приводим данные лабораторных анализов, выходящие за границы нормальных
показателей:
Общий анализ крови: лейкоциты 15,8 (4–9).
Анализ мочи: глюкоза 2,8 ммоль/л.
Бх крови: мочевина 2,23 (2,5–8,30), глюкоза: 7,22 (4,0–6,1), холестерин
5,8 (0–5,2), СРБ 92 (0–10).
Заболевания суставов являются одним из частых видов патологии человека,
причем насчитывают до 100 нозологических форм. По данным статистики, не менее 20
млн человек в мире страдает этими заболеваниями. Среди больных с различными
формами хронических воспалительных заболеваний суставов на первом месте по
частоте в настоящее время, бесспорно, стоит ревматоидный артрит (РА). Однако
также важное место занимает ПА, который по современной классификации относят к
группе ревматоидных заболеваний. У больных хроническими моноартритами
псориатические артриты встречаются чаще (7,1%), чем болезнь Бехтерева —
анкилозирующий спондилоартрит (5,3%). Фактическая частота ПА, несомненно,
намного выше, так как многие больные, особенно с распространенными высыпаниями
на коже, лечатся в дерматологических стационарах и не учитываются статистикой.
Кроме того, нередко ПА своевременно не распознается и не регистрируется, так как
он может в течение длительного времени протекать без характерных высыпаний на
коже. И тогда больным ставится ошибочно диагноз РА, инфекционно-аллергического
полиартрита и т. д.
Впервые описание артрита, ассоциированного с псориазом, было дано во Франции
в 1818 г. Но до 1950-х годов ПА рассматривался как вариант РА. И только открытие
ревматоидного фактора позволили отделить ПА от РА в самостоятельное заболевание.
Сообщения русского невролога В. М. Бехтерева (1893), немецкого врача А.
Штрюмпеля (1897), французского врача П. Мари (1898), а также Б. Коннора (XVII
в.) считаются первыми описаниями другого заболевания, входящего в группу
спондилоартропатий, — анкилозирующего спондилита. В конце XIX в. болезнь
получила имя Бехтерева, и до сих пор данный эпоним используется не только в
России.
Анкилозирующий спондилит, или болезнь Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), — хроническое,
прогрессирующее воспалительное ревматическое заболевание, преимущественно
поражающее осевой скелет. Частыми клиническими проявлениями служат внеаксиальные
(энтезит и артрит периферических суставов) и внескелетные повреждения (псориаз,
воспалительные заболевания кишечника, передний увеит и др.). Прогрессирование
заболевания, в первую очередь, связано с пролиферацией костной ткани,
проявляющейся в основном ростом синдесмофитов (и/или энтезофитов) и процессом
анкилозирования, как правило, крестцово-подвздошных суставов [1].
АС со временем вызывает тотальное поражение позвоночника с формированием в
итоге «бамбуковой палки» от крестца до шеи и вовлечением в анкилоз ребер, таза и
суставов туловища. Диагноз АС устанавливается на основании модифицированных
Нью-Йоркских критериев заболевания — трех клинических и одного
рентгенологического:
1) боль в нижней части спины, уменьшающаяся после
физических упражнений, а в состоянии покоя постоянная, длящаяся не менее 3
месяцев;
2) ограничение подвижности поясничного отдела позвоночника в сагиттальной и
фронтальной плоскостях;
3) уменьшение экскурсии грудной клетки по отношению к норме, соответствующей
полу и возрасту;
4) двусторонний сакроилеит не менее II стадии или односторонний сакроилеит III–IV
стадии.
Диагноз АС вероятен при наличии хотя бы одного клинического признака и
обязательного рентгенологического признака. Клинический диагноз АС
подтверждается наличием всех трех клинических признаков, обязательным является
наличие рентгенологического признака [2].
ПА представляет собой одну из основных форм воспалительных заболеваний
суставов и позвоночника. Для него характерно хроническое прогрессирующее
течение. Нередко ПА ассоциируется с псориазом. При этом часто развиваются
эрозивный артрит, резорбция костей, множественные энтезиты и спондилоартрит [3].
Эта тяжелая системная патология встречается у 5–42% больных псориазом. При
этом общепопуляционная частота псориаза 1–3%, а ПА — 1% [4].
Установлено пять клинических вариантов ПА:
- Преимущественное поражение дистальных межфаланговых суставов кистей и стоп
(> 0% от общего суставного счета), встречается у 8–10% больных. - Симметричный полиартрит, подобный ревматоидному артриту, но отрицательный
по ревматоидному фактору — РФ (> 50% пораженных суставов — парные, вовлечение
≥ 5 суставов), РФ может обнаруживаться у 5–9% больных ПА, однако по сравнению
с РА при ПА замечена тенденция к костному анкилозу дистальных и проксимальных
межфаланговых суставов. - Олигоартрит (вовлечение < 5 суставов), характеризующийся асимметричным вовлечением крупных и мелких суставов. В 16–48% случаев наблюдается дактилит (воспаление пальца) с формированием «сосискообразной» дефигурация пальцев; дактилит развивается главным образом в результате теносиновита сгибателей пальцев, но может отмечаться и осевой артрит — одновременное поражение 3 суставов одного пальца.
- Мутилирующий артрит — определяют как распространенный остеолиз
межфаланговых, пястно-фаланговых и плюснефаланговых суставов с укорочением
пальцев кистей и/или стоп. «Настоящий» мутилирующий артрит встречается
довольно редко — в 5% случаев, в то же время ограниченный остеолиз (уникальный
признак ПА) наблюдают при различных клинических формах периферического
артрита. - Псориатический спондилоартрит (ПС) — преимущественное поражение
позвоночника в сочетании/или без периферического артрита. Клинически
напоминает АС: отмечаются боль, отечность в области пораженных суставов,
ограничение подвижности в любом из трех отделов позвоночника (поясничном,
грудном или шейном). Кроме того, изменения наблюдаются в связочном аппарате
позвоночника, илеосакральных сочленениях. Рентгенологически выявляются
признаки двустороннего симметричного или одностороннего сакроилеита,
характерного для II стадии, реже — анкилоз, формирование грубых синдесмофитов
и паравертебральных оссификатов, часто без заметных ограничений функций [5].
Постановка диагноза ПА базируется на диагностических критериях, предложенных
в 1974 г. Н. Mathiеs:
1) поражение дистальных межфаланговых суставов;
2) осевое поражение трех суставов одного пальца;
3) раннее вовлечение пальцев стоп;
4) талалгия;
5) наличие кожных высыпаний;
6) псориаз в семье;
7) отрицательный ревматоидный фактор;
8) остеолизис;
9) сакроилеит;
10) развитие паравертебральных оссификаций.
Диагностика основана на трех критериях с обязательным наличием одного: 5-го,
6-го или 8-го. При обнаружении РФ добавляются еще два критерия (т. е. всего 5),
обязательными остаются 5-й и 8-й [6].
Изменения позвоночника при псориазе
Примерно у 40% пациентов с ПА наблюдается вовлечение в процесс позвоночника,
причем чаще сочетающееся с артритом периферических суставов. У 5% больных
наблюдается изолированное поражение осевого скелета. По данным Т. М. Башлыковой
(1976) при псориазе воспаление суставов позвоночника возникает довольно часто,
но обычно становится распространенным при большой давности заболевания, как
правило, более 10 лет.
Изменения позвоночника при ПА могут ничем не отличаться от изменений,
свойственных АС: начальные боли в поясничном отделе воспалительного характера,
затем последовательное поражение грудного, шейного отделов, реберно-позвоночных
суставов. Одинаково часто поражаются все отделы позвоночника, возникает
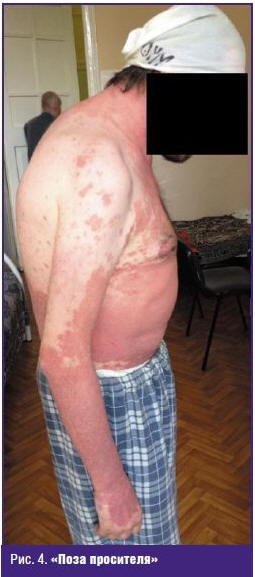
ограничение подвижности, нарушение осанки, сколиоз, кифосколиоз, сглаженность
поясничного лордоза, увеличивается лордоз шейного отдела, формируется
характерная «поза просителя» и т. д. (рис. 4). При этом при отсутствии кожных
поражений и характерного артрита дистальных фаланг нередко ошибочно
диагностируют АС. Эти больные часто являются носителями антигена
гистосовместимости HLA-В27, что всегда встречается у больных АС [7].
Антиген гистосовместимости HLA-B27 встречается у 90–100% больных АС (и
примерно у 30% родственников первой степени родства, у которых риск заболеть
повышается в 10 раз!) и всего у 2–8% здоровых в общей популяции [8].
При ПА наблюдаются характерные рентгенологические проявления во всех отделах
позвоночника. Почти в 50% случаев выявляется деформация шейного отдела в виде
сглаженности или полного нивелирования физиологического лордоза, формирования
кифоза, а в редких случаях и гиперлордоза. В этом отделе у одной трети больных
отмечается остеопороз позвонков, еще в одной трети случаев наблюдается
обызвествление связочного аппарата, прежде всего передней продольной связки, с
формированием синдесмофитов, иногда на всем протяжении шейного отдела. У части
больных обнаруживаются эрозии и анкилозы межпозвонковых суставов, деформации тел
позвонков. Уменьшение высоты межпозвонковых дисков, как и наличие остеофитов на
краях опорных площадок позвонков, наблюдается примерно с одинаковой частотой.
Реже встречается заострение и вытянутость унковертебральных сочленений. Кроме
того, в единичных случаях могут отмечаться участки склероза в шейных позвонках,
периостальные наслоения, отложение кальция в межпозвонковых дисках как следствие
имевшегося ранее дисцита и мелкие кальцинаты в паравертебральных мягких тканях
[9].
Рентгенологические признаки, помогающие отличить ПА от других воспалительных
ревматических заболеваний суставов:
- асимметричность поражения суставов кистей;
- артрит на рентгенограммах может быть без околосуставного остеопороза;
- изолированное поражение дистальных межфаланговых суставов кистей при
отсутствии изменений или небольших изменениях в других мелких суставах кистей; - осевое поражение трех суставов одного пальца;
- поперечное поражение суставов кистей одного уровня (одностороннее или
двухстороннее); - деструкции концевых фаланг (акроостеолиз);
- концевое сужение (атрофия) дистальных эпифизов фаланг пальцев рук и
пястных костей. - чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с
концевым сужением дистальных эпифизов — симптом «карандаш в колпачке»; - костные анкилозы, особенно проксимальных и дистальных межфаланговых
суставов кистей; - множественный внутрисуставной остеолиз и деструкции эпифизов костей с
разнонаправленными деформациями суставов (мутилирующий артрит); - воспалительные изменения в крестцово-подвздошных суставах — сакроилеиты
(обычно двухсторонние асимметричные или односторонние; возможно отсутствие
сакроилеита); - изменения в позвоночнике (асимметричные синдесмофиты; паравертебральный
оссификат) [10].
В грудном отделе часто выявляется S-образный сколиоз и/или усиление
физиологического кифоза. Деформация позвонков здесь имеет место чаще, чем в
других отделах, и проявляется уменьшением высоты передней части тела
(клиновидная деформация), равномерно всего тела или центральных отделов
(деформация по типу «рыбьих» позвонков). Отмечается также изменение опорных
площадок в виде их выпрямленности и неровности, подчеркнутость талии позвонков,
их квадратизация. Возможно выявление синдесмофитов, остеопороз в сочетании с
остеопорозом других отделов, явления деформирующего спондилеза и межпозвонкового
остеохондроза. В редких случаях возможна деструкция передней поверхности тел
позвонков или их компрессия как следствие длительной стероидной терапии (стероидная
спондилопатия).
В поясничном отделе рентгенологические изменения встречаются реже, но, как
правило, более выраженные. Они проявляются деформацией с дугообразным сколиозом
и сглаженностью физиологического лордоза. Нередко выявляются синдесмофиты,
которые одновременно обнаруживались в шейном и грудном отделах. Синдесмофиты
могут быть как единичными, так и множественными, могут располагаться между
смежными передними или боковыми углами позвонков. Характерно симметричное
обызвествление боковых межпозвонковых связок и формирование типичной картины
«бамбуковой палки». Явления деформирующего спондилеза здесь также отчетливы, а
величина остеофитов достигает иногда 12 и даже 25 мм. В единичных случаях
встречается обызвествление межпозвонковых дисков и точечные кальцинаты вблизи
позвонков. Параспинальные оссификаты выявляются редко, локализованы в грудном и
поясничном отделах, особенно в верхнегрудном нижнепоясничном сегменте
позвоночника [9].
На рентгенограммах в поздней стадии ББ выявляется частичный или полный
анкилоз крестцово-подвздошных суставов, оссификация фиброзного кольца, прежде
всего на уровне Тхн и Li, склерозирование покровных пластинок и неровность их
контуров, изменение формы тел позвонков и межпозвонковых дисков, реже деструкция
краев тел позвонков — дисцит. Различные изменения коррелируют со стадией и
давностью болезни. В ранней стадии процесса на рентгенограммах выявляется
незначительный остеопороз. Однако в отличие от РА узурация краев суставных
поверхностей наблюдается значительно реже. Для ББ более характерно раннее
развитие продуктивных изменений. Уже в начальной стадии нередко на
рентгенограмме можно обнаружить уплотнение хрящевой ткани сустава,
субхондральный остеосклероз, краевые остеофиты. Суставные щели суживаются в
поздней стадии заболевания. Важно отметить, что у большинства больных с
поражением тазобедренных суставов анкилозирование происходит без предшествующей
деструкции костно-хрящевой ткани. В процессе длительного наблюдения за больными
удалось установить, что в области тазобедренных суставов на фоне почти
нормальной костной структуры и формы суставной щели хрящ постепенно уплотняется.
Вначале склерозирование (оссификация) происходит по наружному краю суставных
поверхностей, затем процесс распространяется по направлению к центру. Через 2–3
года на рентгенограмме выявляется полный анкилоз сустава. Такой вид анкилоза не
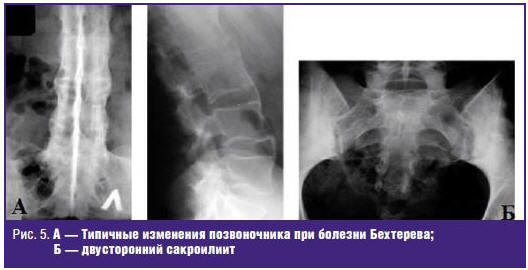
встречается при других болезнях суставов [10] (рис. 5).
Диагностика АС в европейских странах «запаздывает» на 5–10 лет [11–13], а в
России в среднем на 9 лет [14, 15]. Задержка в установлении диагноза происходит
по двум причинам. Во-первых, врачи первичного контакта слабо знают клинические
проявления болезни, особенно в ее дебюте. Соответственно, такие ранние признаки
АС, как воспалительная боль в спине, ахиллобурсит и др., не распознаются
своевременно или трактуются неправильно. Во-вторых, в существующих критериях
[16], принятых еще 30 лет назад, для подтверждения диагноза обязательно
требуется наличие рентгенологически определенного сакроилиита (рСИ). В то же
время уже хорошо известно, что у большинства пациентов с АС проходят многие годы
от появления первых клинических симптомов до развития рСИ, отражающего наличие
костных деструктивных изменений в крестцово-подвздошных суставах, которые
развиваются относительно медленно.
В настоящее время диагноз АС можно считать ранним, если он выставлен на «дорентгенологической»
стадии болезни, т. е. если отсутствует достоверный рСИ (2-я и последующие стадии
по Келлгрену) либо если он поставлен в течение 2–3 лет от появления первых
признаков болезни. При этом срок установления диагноза АС в течение первых 2 лет
заболевания в настоящее время выбран условно: он должен ориентировать врачей на
сокращение времени, затрачиваемого на установление диагноза, и на более раннее
начало адекватной терапии.
АС опасен не только тем, что со временем происходит замещение костной ткани
межпозвонковых дисков, что приводит к фиксации позвоночника и значительно
ограничивает подвижность пациентов [17], но и своими осложнениями. Из таких
осложнений наибольшую опасность представляют поражения сердца и аорты,
проявляющиеся одышкой, болью за грудиной и перебоями в работе сердца.
У части больных развивается амилоидоз, приводящий к почечной недостаточности.
Уменьшение подвижности грудной клетки способствует заболеваниям легких. Для
того чтобы предотвратить появление осложнений, необходимо выявлять,
диагностировать и лечить заболевание в наиболее ранние сроки.
Литература
-
Эрдес Ш. Ф. Основные принципы терапии анкилозирующего спондилита
(болезни Бехтерева) // Научно-практическая ревматология. 2013. № 6. -
Егоров И. В. Болезнь Бехтерева. Описание клинического случая и
обзор литературы // Неврология, нейропсихиатрия, психосоматика. 2012. № 3. -
Бадокин В. В. Псориатический артрит (клиника, диагностика,
лечение) // Научно-практическая ревматология. 2006. № 2. -
Коротаева Т. В. Современные возможности терапии псориатического
артрита // Современная ревматология. 2008. № 2. -
Мусина Ф. С., Хамидуллин Р. Т., Мельникова Т. А. и др.
Особенности клинической картины и лечения псориатического артрита //
Практическая медицина 2011. № 4. - Mathies H. // Acta Med. Austr. 1974. № 1. P. 3–12.
-
Чебышева С. Н., Жолобова Е. С., Геппе Н. А. и др. Современные
методы диагностики и лечения псориатического артрита у детей // Лечащий Врач.
2010. № 4. -
Taurog J. D. The role of HLA-B27 in spondyloarthritis // J
Rheumatol. 2010. -
Бадокин В. В. Псориатический сакроиилеит и псориатический
анкилозирующий спондилоартрит // Consilium Medicum. 2008. № 2. - Смирнов А. В. http://www.zhuravlev.info/a_204_-/.
-
Feldtkeller E., Khan M. A., van der Heijde D. et al. Age at
disease onset and diagnosis delay in HLA-B27 negative vs. positive patients
with ankylosing spondylitis // Rheumatol Int. 2003. -
Brandt H. C., Spiller I., Song I. H. et al. Performance of
referral recommendations in patients with chronic back pain and suspected
axial spondyloarthritis // Ann Rheum Dis. 2007. -
Poddubnyy D., Vahldiek J., Spiller I. et al. Evaluation of 2
screening strategies for early identification of patients with axial
spondyloarthritis in primary care // J Rheumatol. 2011. -
Дубинина Т. В., Эрдес Ш. Ф. Причины поздней диагностики
анкилозирующего спондилита в общеклинической практике // Науч-практическая
ревматология. 2010. -
Волнухин Е. В., Галушко Е. А., Бочкова А. Г. и др. Клиническое
многообразие анкилозирующего спондилита в реальной практике врача-ревматолога
в России (часть 1) // Науч-практическая ревматология. 2012. -
Van der Linden S., Valkenburg H. A., Cats A. Evaluation of
diagnostic criteria for ankylosing spondylitis. A proposal for modification of
the New York criteria // Arthr Rheum. 1984. -
Бадокин В. В. Симптоматическая терапия анкилозирующего спондилита
// Современная ревматология. 2012.
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru