Введение
За 2020 г. в отделении детской реанимации ГАУЗ МО «Химкинская ОБ» проходил лечение 1 ребенок с гемолитико-уремическим синдромом (ГУС). С января по май 2021 г. в этом же отделении входящий диагноз ГУС был поставлен 7 пациентам. Таким образом, мы видим семикратное увеличение поступления детей с клинической картиной ГУС за последние месяцы.. Это происходит в период распространения новой коронавирусной инфекции COVID-19 в РФ, что позволило выявить наличие взаимосвязи между COVID-19 и ГУС.
Дети болеют COVID-19 реже, чем взрослые (1–5% всех подтвержденных случаев согласно международным данным и 8,4% в РФ) [1]. Из них 82,2% составляют бессимптомные и легкие формы заболевания [2]. Тем не менее мультисистемный воспалительный синдром (МВС) как тяжелая форма течения COVID-19 у детей или его осложнение регистрируются во всем мире [3]. В одном из исследований с наибольшим количеством детей с МВС заболеваемость среди лиц младше 21 года составляла 2 на 100 000 по сравнению с 322 на 100 000 человек того же возраста с инфекцией SARS-CoV-2 [4].
Мультисистемный воспалительный синдром — новое заболевание, впервые описанное в 2020 г. Оно ассоциировано с перенесенной инфекцией, вызванной SARS-CoV-2, и в его развитии лежит тяжелое эндотелиальное повреждение с вовлечением как минимум двух систем органов [5]. Общими являются выраженная интоксикация, лихорадка, повышение уровней D-димера и ферритина.
Критерии диагностики МВС:
тяжесть состояния пациента, требующая госпитализации;
лихорадка (температура тела >38 °C) не менее 24 ч;
повышение уровня маркеров воспаления, таких как С-реактивный белок (CРБ), фибриноген, прокальцитонин, D-димер, скорость оседания эритроцитов (СОЭ);
мультисистемное воспаление с участием по меньшей мере двух систем органов;
возраст менее 21 года;
лабораторно подтвержденная коронавирусная инфекция COVID-19: положительный результат исследования мазка из рото/носоглотки на РНК к SARS-CoV-2 (ПЦР), или положительный результат исследования крови на антитела IgG, IgM к SARS-CoV-2, или эпидемический анамнез — контакт с больным с подтвержденным COVID-19 в течение последнего месяца [6].
Анализируя наблюдавшиеся случаи МВС у детей, мы отметили некоторые изменения клинической картины в разные периоды течения пандемии. В первую волну COVID-19 отмечалось в основном наличие сыпи и гепатоспленомегалия (Кавасаки-подобный синдром) [7]. Во вторую волну преобладали формы с поражением желудочно-кишечного тракта (ЖКТ) в виде диареи и рвоты. В январе — мае 2021 г. стали встречаться дети с ведущим поражением почек.
К настоящему времени патогенетические механизмы МВС, ассоциированного с SARS-CoV-2, изучены недостаточно, однако известно, что для течения COVID-19 характерно развитие коагулопатии, в том числе тромботической микроангиопатии [8].
При лечении МВС успешно применяются как пульс-терапия глюкокортикостероидами (ГКС), так и длительные курсы с пероральным введением дексаметазона.. Терапия иммуноглобулинами в больших дозах (2 г/кг на курс
3–5 сут) и антикоагулянтная терапия также показали хорошие результаты у таких пациентов [4, 6].
Приводим несколько клинических наблюдений развития у детей МВС с преимущественным поражением почек.
Серия клинических наблюдений
В отделении анестезиологии и реанимации для детей ГАУЗ МО «Химкинская ОБ» за январь — май 2021 г.. прошли лечение 7 детей с диагнозом ГУС. У всех детей отмечались анемия, тромбоцитопения, гипербилирубинемия, а также признаки нарушения функции почек разной степени выраженности..
В анамнезе подтвержденного заболевания новой коронавирусной инфекцией не было ни у одного ребенка. Всем детям выполнен ПЦР-тест на наличие SARS-CoV-2. Результаты были отрицательными.. На антитела классов IgG и IgM обследованы 6 детей (табл. 1). Таким образом, у 5 из 6 обследованных детей выявлены анти-SARS-CoV-2 иммуноглобулины.. При этом у 3 пациентов мы наблюдали инверсию антител в ходе госпитализации, что свидетельствует о развитии данного состояния в период ранней реконвалесценции COVID-19.
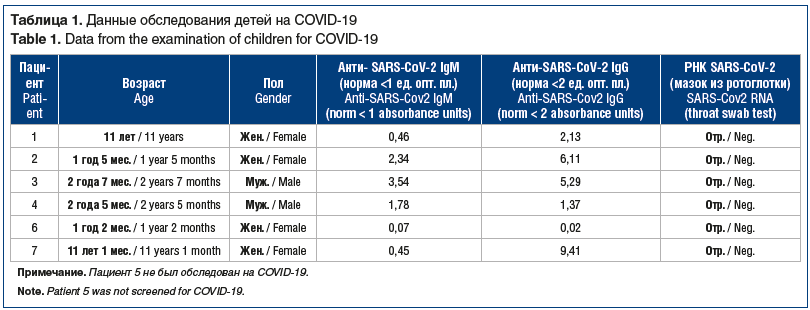
С учетом наличия связи с новой коронавирусной инфекцией и возникновения иммунных нарушений при развитии МВС данное состояние расценивается как вторичная тромботическая микроангиопатия (ТМА).
У всех детей в анамнезе присутствовала лихорадка, чаще субфебрильная (табл. 2). У большинства пациентов заболевание начиналось с признаков поражения ЖКТ — рвоты и диареи. Детей госпитализировали в стационар с подозрением на кишечную инфекцию.. Только 1 девочка описывала миалгию с отсутствием кишечного синдрома.. Геморрагическая сыпь наблюдалась у 1 ребенка.

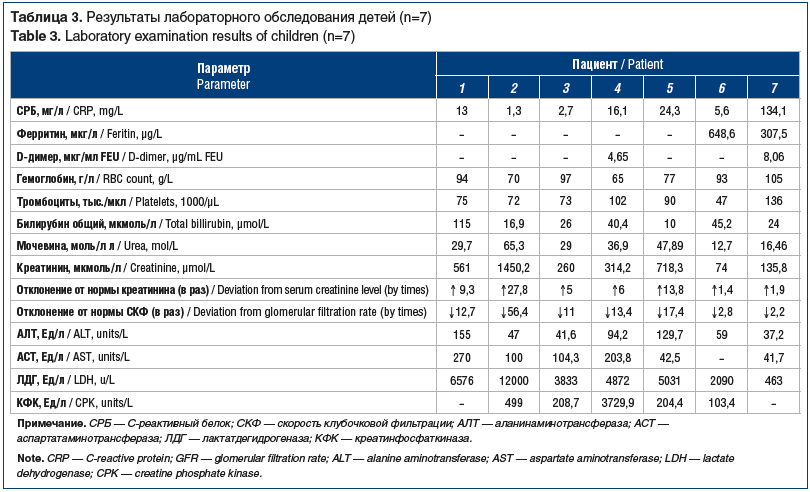
По данным клинического анализа крови, у всех детей была выявлена анемия (уровень гемоглобина варьировался от 65 г/л до 105 г/л, среднее значение — 85,8 г/л), тромбоцитопения (от 47 тыс./мкл до 136 тыс./мкл, среднее значение — 85 тыс./мкл).
В биохимическом анализе крови обращали на себя внимание повышение сывороточного уровня билирубина — преимущественно за счет непрямой фракции (общий билирубин от 24 мкмоль/л до 115 мкмоль/л); гиперферментемия — преимущественно за счет увеличения уровня АСТ (среднее значение 127 Ед/л), повышение уровня ЛДГ (среднее значение — 4980 Ед/л) и КФК (среднее значение — 949 Ед/л).
Маркеры системного воспаления фиксировали у всех детей: СОЭ составляла 18–54 мм/ч, повышение уровня СРБ — в большинстве случаев не более 5 норм, ферритин увеличивался до 307–648 мкг/л, уровень D-димера равнялся 3,24–8 мкг/мл FEU (Fibrinogen Equivalent Unit — фибриноген-эквивалентные единицы).
Диурез был снижен у всех детей, в том числе у 2 до анурии. Лабораторно было зафиксировано поражение почек у всех детей. В общем анализе мочи (ОАМ) мочевой синдром проявлялся микро- или макрогематурией, минимальной лейкоцитурией, протеинурией (от 0,1 г/л до 6 г/л), цилиндрурией, в половине случаев кетонурией и уробилиногенурией. Азотемия выявлена у всех детей: средний уровень мочевины 34 ммоль/л, средний уровень креатинина 501,9 мкмоль/л. Скорость клубочковой фильтрации (СКФ), рассчитанная по формуле Шварца, была снижена в 100% случаев — от 1,7 мл/мин/1,73 м2 до 58,1 мл/мин/1,73 м2, причем у 5 детей отмечалась СКФ менее 15 мл/мин/1,73 м2, что говорит о тотальном поражении нефронов. СКФ была ниже нормы в 2,2–56,4 раза.
Таким образом, по данным лабораторного обследования (табл.. 3), у всех детей имелась классическая триада ГУС: анемия, тромбоцитопения и острое нарушение функции почек. Однако обращало на себя внимание поражение печени (выраженность синдрома цитолиза), повышение маркеров системного воспаления, не характерные для ГУС, но являющиеся критерием диагноза МВС, ассоциированного с SARS-CoV-2.
При ультразвуковом исследовании (УЗИ) органов брюшной полости у всех детей выявлены признаки полисерозита (асцит, выпотной плеврит, гидроперикард) и гепатоспленомегалия.
По данным УЗИ почек с допплерографией сосудов, почки были увеличены в размерах у 5 из 7 детей, кортикальный кровоток был снижен у всех детей при поступлении. На фоне лечения кровоток восстановился у всех детей в течение 1 нед.
Таким образом, у обследованных пациентов мы наблюдали как клинико-лабораторные признаки ТМА, характерной для ГУС и COVID-19, так и клинико-лабораторные признаки системного воспаления, характерные для МВС. Кроме того, дети имели лабораторно подтвержденную инфекцию, вызванную SARS-CoV-2, как в анамнезе, так и в раннем периоде реконвалесценции. Все вышеизложенное позволяет установить взаимосвязь между поражением почек, протекающим по типу ГУС, и МВС, ассоциированным с SARS-CoV-2.
Пятерым детям проводилась заместительная почечная терапия (ЗПТ) – от 1 до 7 сеансов гемодиафильтрации, в среднем 2,14 сеанса. Двоим детям, у которых подозревали атипичный ГУС, выполнен терапевтический плазмообмен в соответствии с клиническими рекомендациями. С учетом зафиксированного повышения маркеров системного воспаления (СОЭ, СРБ, ферритин, D-димер) все дети получали системную ГКС-терапию, на фоне которой у двоих из них наблюдалось восстановление функции почек и гематологических показателей без применения экстракорпоральных методов лечения. Также все дети получали антибактериальную, инфузионную и антикоагулянтную терапию (далтепарин натрия). Все дети выписаны домой с клиническим выздоровлением. У 5 пациентов в анализах мочи сохранялись изменения в виде минимальной и умеренной протеинурии.
Обсуждение
Коронавирусная инфекция COVID-19 в настоящее время протекает у детей первоначально в более легкой (зачастую малосимптомной) форме, чем у взрослых, под маской ОРВИ. Однако запущенные SARS-CoV-2 изменения свертывающей системы крови, а также поражения сосудов и возникновение системных воспалительных процессов в динамике сразу нескольких органов и систем требуют настороженности врачей-педиатров в плане установления взаимосвязи с COVID-19 соматических заболеваний, возникающих у пациентов после перенесенной инфекции.
В соответствии с современными критериями острого нарушения функции почек у всех представленных нами пациентов наблюдалось острое повреждение почек (ОПП), о чем свидетельствуют сниженный диурез и повышенный уровень креатинина. ОПП классифицируется на стадии от 1 до 3 по классификации KDIGO (Kidney Disease: Improving Global Outcomes — Инициатива по улучшению глобальных исходов заболеваний почек) [10]. Также у всех детей была снижена СКФ.
Однако, по нашему мнению, данный синдром нельзя классифицировать как типичный ГУС (STEC-ГУС) или атипичный ГУС; вероятнее, следует говорить о вторичной ТМА с преимущественным поражением почек на фоне перенесенной инфекции SARS-CoV-2 и течения МВС. Подобное ранее было описано при ВИЧ-инфекции, гриппе, злокачественных новообразованиях и т. д. [11].
При МВС, ассоциированном с SARS-CoV-2, у детей может развиваться ТМА, как и при тяжелом течении SARS-CoV-2 у взрослых [12]. Группа авторов оценивала выраженность ТМА на основании исследования уровня sC5b9 в плазме крови детей с легкой и тяжелой формой COVID-19, а также с МВС.. Наиболее выраженная ТМА и повышение уровня sC5b9 были выявлены у детей с тяжелым COVID-19 и МВС и коррелировали с признаками почечной дисфункции [13]. Во всех представленных нами случаях основными проявлениями были признаки почечной недостаточности, анемии и тромбоцитопении.. Также у детей было отмечено поражение других органов и систем, в частности ЖКТ, а также полисерозит, высыпания на коже.
Лечение, которое получали все представленные пациенты, включало гормонотерапию, антикоагулянтную терапию, антибактериальную терапию и ЗПТ по показаниям.. Такую схему лечения применяют у детей с МВС. Мы считаем, что можно рекомендовать при развитии вторичной ТМА не отходить от лечения МВС как основного заболевания и дополнить его ЗПТ при наличии показаний.. Основными показаниями для проведения ЗПТ в нашем случае были снижение диуреза и азотемия, согласно классификации KDIGO: у 3 детей зарегистрирована 3 стадия, у 2 — 2 стадия [10]. Гиперкалиемии, требующей проведения ЗПТ, не отмечено ни у одного ребенка.
Заключение
Ранее мы описывали поражение почек у детей с МВС по типу токсической почки, которое купировалось на фоне терапии основного заболевания [7]. В представленной серии клинических наблюдений зафиксировано семикратное увеличение количества пациентов с клинической картиной ГУС в течение 1 года по данным одного из отделений детской реанимации Московской области. В 5 из 7 описанных случаев установлена связь развития ОПП с перенесенным COVID-19. По представленным материалам можно говорить о формировании вторичной ТМА у пациентов, страдавших МВС, ассоциированным с SARS-CoV-2. Данное наблюдение является одним из первых, публикуемых в РФ.
Патогенетически в основе ГУС лежит ТМА сосудов почек. Вероятно, вторичная ТМА с преобладающим поражением сосудов почек может развиться и при мультисистемном воспалительном синдроме, ассоциированном с SARS-CoV-2. При отсутствии должной лабораторной базы достаточно сложно определить первичную причину почечных нарушений.. В период пандемии COVID-19 крайне важно установление взаимосвязи между развитием ТМА и перенесенным COVID-19 у детей для проведения коррекции терапии и дальнейшего наблюдения пациентов после выписки из стационара.
Сведения об авторах:
Новиков Дмитрий Валерьевич — заведующий отделением, врач анестезиолог-реаниматолог отделения анестезиологии и реанимации для детей ГАУЗ МО «Химкинская областная больница»; 141407, Россия, г. Химки, Куркинское ш., д. 11; ORCID iD 0000-0001-8622-2998.
Сабинина Татьяна Сергеевна — врач анестезиолог-реаниматолог отделения анестезиологии и реанимации для детей ГАУЗ МО «Химкинская областная больница»; 141407, Россия, г. Химки, Куркинское ш., д. 11; ORCID iD 0000-0001-9896-1798.
Шалбарова Татьяна Васильевна — лаборант-исследователь клинического отдела инфекционной патологии ФБУН ЦНИИ Эпидемиологии Роспотребнадзора; 111123, Россия, г. Москва, ул.. Новогиреевская, д. 3А; ORCID iD 0000-0003-3659-3592.
Чугунова Ольга Леонидовна — д.м.н., профессор кафедры госпитальной педиатрии им. академика В.А. Таболина педиатрического факультета ФГАОУ ВО РНИМУ им. Н..И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0003-1547-0016.
Мелехина Елена Валериевна — д..м.н., доцент по специальности «педиатрия», ведущий научный сотрудник клинического отдела инфекционной патологии ФБУН ЦНИИ Эпидемиологии Роспотребнадзора; 111123, Россия, г. Москва, ул.. Новогиреевская, д. 3А; ORCID iD 0000-0002-9238-9302.
Контактная информация: Сабинина Татьяна Сергеевна, e-mail: tanuwok@mail.ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах и методах.
Конфликт интересов отсутствует.
Статья поступила 02.09.2021.
Поступила после рецензирования 27.09.2021.
Принята в печать 20.10.2021.
About the authors:
Dmitry V. Novikov — Head of the Department, anesthesiologist-resuscitator of the Department of Anesthesiology and Resuscitation for Children, Khimki Regional Hospital; 11, Kurkinskoe Highway, Khimki, 141407, Russian Federation; ORCID iD 0000-0001-8622-2998.
Tatiana S. Sabinina — anesthesiologist-resuscitator of the Department of Anesthesiology and Resuscitation for Children, Khimki Regional Hospital; 11, Kurkinskoe Highway, Khimki, 141407, Russian Federation; ORCID iD 0000-0001-9896-1798.
Tatiana V. Shalbarova — Laboratory Assistant Researcher of the Clinical Department of Infectious Pathology, Central Research Institute of Epidemiology of the Russian Federal Service for Supervision of Consumer Rights Protection and Human Well-Being; 3A, Novogireevskaya str., Moscow, 111123, Russian Federation; ORCID iD 0000-0003-3659-3592.
Olga L. Chugunova — Dr. Sc. (Med.), Professor of the Department of Hospital Pediatrics named after V.A. Tabolin, Faculty of Pediatrics, Pirogov Russian National Research Medical University: 1, Ostrovityanova str., Moscow, 117997, Russian Federation; ORCID iD 0000-0003-1547-0016.
Elena V. Melekhina — Dr. Sc. (Med.), Associate Professor in Pediatrics, Leading Researcher of the Clinical Department of Infectious Pathology, Central Research Institute of Epidemiology of the Russian Federal Service for Supervision of Consumer Rights Protection and Human Well-Being; 3A, Novogireevskaya str., Moscow, 111123, Russian Federation; ORCID iD 0000-0002-9238-9302.
Contact information: Tatyana S. Sabinina, e-mail: tanuwok@mail.ru.
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 02.09.2021.
Revised 27.09.2021.
Accepted 20.10.2021.
.
Информация с rmj.ru



