Содержание статьи
Место лицевых болей в структуре неврологических заболеваний. Изыскание новых терапевтических возможностей
М. Н. Шаров*, доктор медицинских наук, профессор
М. Ю. Максимова*, доктор медицинских наук, профессор
О. Н. Фищенко*, кандидат медицинских наук
В. А. Куприянова*
Е. А. Шестель**, кандидат медицинских наук
*ГБОУ ВПО МГМСУ Минздравсоцразвития России, Москва
**Центр диагностики и лечения головной боли ОКДЦ, Ростов-на-Дону
В такой важной медико-социальной проблеме, как болевые синдромы различной локализации, проблеме лицевых болей (прозопалгий) отводится отдельное, достаточно значимое место. Нейростоматологи пытаются определить оптимальные лечебно-диагностические и реабилитационные схемы терапии больных с хроническими лицевыми болями мышечного генеза. При этом необходимо подобрать наиболее удачную комбинацию медикаментозных и немедикаментозных средств местных и системных лечебных факторов с целью достижения максимального клинического эффекта с последующей ремиссией с учетом «специфики» того или иного больного [6]. Лицевые боли в структуре всех болевых синдромов занимают особую нишу. Многообразие факторов, вызывающих лицевые боли, и многовариантность их клинического проявления послужили основанием для создания многочисленных классификаций прозопалгий [1]. Они многообразны, порой имеют вегетативный компонент (нечеткость локализации, жгучий оттенок), который может сопутствовать соматической боли или является ведущим в клинической картине заболевания. Часто пациент в период экзацербации болевого синдрома орофациальной области не может найти адекватного препарата с учетом соматической патологии и вынужден, порой длительное время, самостоятельно принимать любой обезболивающий препарат, находящийся в домашней аптечке. Главная проблема не только пациентов, но и врачей в лечении больных, страдающих хроническими и рецидивирующими головными болями и болевыми синдромами другой локализации, заключается в выборе эффективного лекарственного средства, имеющего минимальные осложнения при однократном и повторном применении [13, 14]. Трудности адекватной диагностики, терапии и профилактики миофасциального болевого синдрома лица (МФБСЛ) обусловливают не только клиническую, организационно-медицинскую, но и социально-экономическую значимость данной проблемы [3, 12].
Миофасциальный болевой синдром лица
В настоящее время повышение мышечного тонуса рассматривается как комбинированное поражение пирамидных и экстрапирамидных структур центральной нервной системы (ЦНС), в частности кортикоретикулярного и вестибулоспинального трактов. При этом среди волокон, контролирующих активность системы «гамма-нейрон–мышечное веретено», в большей степени обычно страдают ингибирующие волокна, тогда как активирующие сохраняют свое влияние на мышечные веретена. Следствием этого является спастичность мышц, в том числе стойкий гипертонус мышц, участвующих в акте жевания.
Наиболее значимым компонентом мышечного спазма является боль. Болевая импульсация активирует альфа- и гамма-мотонейроны передних рогов, что усиливает спастическое сокращение мышцы, иннервируемой данным сегментом спинного мозга. В то же время мышечный спазм, возникающий при сенсомоторном рефлексе, усиливает стимуляцию ноцицепторов мышцы. Так, по механизму отрицательной обратной связи формируется замкнутый порочный круг: спазм–боль–спазм–боль [2, 11].
В итоге формирующийся порочный круг включает в себя мышечный спазм, боль, локальную ишемию, дегенеративные изменения, которые самоподдерживают друг друга, усиливая первопричину патологических изменений [7, 8].
Механизм развития МФБСЛ происходит как осложнение длительного напряжения жевательных мышц без их последующей релаксации. Вначале в мышце возникает остаточное напряжение, затем в межклеточном пространстве формируются локальные мышечные уплотнения, когда межклеточная жидкость трансформируется в миогеллоидные уплотнения. Такие миогеллоидные узелки (мышечные триггерные точки) и служат источником патологической импульсации в вышележащие отделы ЦНС. Наиболее часто мышечные триггерные точки образуются в крыловидных мышцах, ввиду их анатомо-функциональных особенностей. В покое измененные (укороченные, спазмированные) мышцы имеют непроизвольную активность моторных единиц, направленную на защиту мышцы от чрезмерной перегрузки и растяжения.
Выявлено, что такие скелетно-мышечные прозопалгии у лиц среднего возраста с асимметричной адентией могут быть связаны с вредными поведенческими привычками:
- сжимание челюстей в стрессовых ситуациях;
- подпирание подбородка рукой;
- выдвижение нижней челюсти в сторону или вперед.
Рентгенологические изменения при этом могут отсутствовать.
Часто указанные нарушения обусловлены в значительной степени психологическими причинами, депрессией, ипохондрией, неврозами, ввиду чего такие болевые синдромы правильнее было бы обозначить как психопатологические. Следует учитывать, что чем больше компонентов этого порочного круга становятся мишенями при лечении, тем выше вероятность его успеха. Поэтому современными требованиями к миорелаксирующей терапии являются: мощность миорелаксирующего действия, его селективность, наличие противосудорожного и антиклонического эффектов, мощность анальгетического действия, а также безопасность и наличие широкого терапевтического диапазона доз препарата.
Характерными объективными признаками МФБСЛ являются отклонения нижней челюсти в сторону, S-образные движения или чрезмерное смещение ее вперед при открывании рта, с чего нередко начинается болевой синдром. Иногда отмечается повторная смена дисфункции височно-нижнечелюстного сустава (ВНЧС) периодом болезненного сокращения жевательных мышц. Затем боль прекращается и вновь появляются признаки МФБСЛ, которые могут сохраняться длительное время. В этих случаях часто больные обращаются к врачу с жалобами только на щелканье в ВНЧС. Нередко появлению мышечной боли предшествует шум в суставе. Иногда отмечается периодическая смена шума и боли. МФБСЛ может сопровождаться различными вегетативными реакциями: потливостью, спазмом сосудов, насморком, слезо- и слюнотечением, проприоцептивными расстройствами в виде шума в ушах, головокружения и др. В клинической картине МФБСЛ выделяют два периода — период дисфункции и период болезненного спазма жевательной мускулатуры. При этом начало того или иного периода зависит от различных факторов, действующих на жевательную мускулатуру, из которых основными являются психоэмоциональные нарушения, которые приводят к рефлекторному спазму жевательных мышц.
При бимануальном исследовании в жевательной мускулатуре пациентов с МФБСЛ обнаруживаются болезненные уплотнения, в толще которых имеются участки гиперчувствительности — мышечные триггерные точки. Растяжение или сдавливание участка жевательной мышцы, с расположенной в ней триггерной зоной, приводит к боли, распространяющейся на соседние области лица, головы, шеи, обозначаемые как «болевой паттерн мышцы». При этом болевой паттерн соответствует не конкретной зоне иннервации, а лишь определенной части склеротома. В спазмированных мышцах возникают «триггерные» мышечные зоны, из которых боль иррадиирует в соседние области лица и шеи.
Характерными диагностическими признаками МФБСЛ в настоящее время считаются боли в жевательных мышцах, которые усиливаются при движениях нижней челюсти, ограничении подвижности нижней челюсти (вместо нормального открывания рта до 46–56 мм рот открывается только в пределах 15–25 мм между резцами), щелкание и крепитация в суставе, S-образное отклонение нижней челюсти в сторону или вперед при открывании рта, боль при пальпации мышц, поднимающих нижнюю челюсть.
Критерии диагностики МФБСЛ
Большие критерии (не менее пяти, т. е. всех):
1) жалобы на региональную боль;
2) пальпируемый «тугой» тяж в мышце;
3) участок повышенной чувствительности в области «тугого» тяжа;
4) характерный паттерн отраженной боли или чувствительных расстройств;
5) ограничение объема движений в ВНЧС.
Малые критерии (не менее одного из трех):
1) воспроизводимость боли или чувствительных нарушений при пальпации миофасциальной триггерной точки;
2) локальное сокращение заинтересованной мышцы при пальпации миофасциальной триггерной точки или ее инъекции;
3) уменьшение боли при растяжении мышцы или лечебной блокаде.
Исходя из этого поиск эффективного и безопасного для пациента метода лечения МФБСЛ является актуальной проблемой [5].
Роль нестероидных противовоспалительных препаратов и витаминов группы В в терапии хронических болевых синдромов лица скелетно-мышечного генеза
Эффективное лечение МФБСЛ является непростой задачей, стоящей перед врачом, и требует изыскания новых терапевтических возможностей. Нестероидные противовоспалительные препараты (НПВП) являются препаратами «первого ряда» для лечения воспалительных заболеваний опорно-двигательного аппарата и занимают важное место в терапии болевых синдромов лица. Эти препараты принимает каждый пятый с патологическими состояниями, ассоциирующимися в первую очередь с болями, воспалением и лихорадкой. Однако, несмотря на несомненную клиническую эффективность, противовоспалительные средства относятся к группе лекарств, для которой характерны так называемые фармакологические ножницы, т. е. помимо терапевтического действия они обладают серьезными побочными эффектами. Даже кратковременный прием этих препаратов в небольших дозах в ряде случаев может привести к развитию побочных эффектов, которые встречаются примерно в 25% случаев, а у 5% больных могут представлять серьезную угрозу для жизни. Особенно высок риск побочных эффектов у лиц пожилого возраста, которые составляют более 60% потребителей НПВП. Необходимо также отметить, что при многих заболеваниях существует необходимость длительного приема НПВП [9, 10].
В последние годы арсенал НПВП значительно увеличился, появились новые перспективные лекарства, имеющие широкий фармакологический профиль и удачно сочетающие эффективность и безопасность. Многие НПВП выпускаются в различных лекарственных формах: таблетках (включая ретардные), суппозиториях, суспензиях, каплях, растворах для инъекционного введения, кремов, мазей и гелей, в комбинациях с препаратами других групп. Это существенно расширяет терапевтические возможности врача, позволяет подобрать адекватное лечение с оптимальным соотношением пользы и риска и максимально его индивидуализировать [4].
При планировании фармакотерапии необходимо представлять, что:
- Противовоспалительное действие НПВП прямо пропорционально зависит от их сродства к циклооксигеназе (ЦОГ) и кислотности раствора выбранного препарата, обеспечивающей концентрацию в зоне воспаления. Анальгетическое и жаропонижающее действие развивается тем быстрее, чем более нейтральный рН имеет раствор НПВП. Такие препараты быстрее проникают в ЦНС и угнетают центры болевой чувствительности и терморегуляции.
- Чем короче период полувыведения, тем меньше выражена энтерогепатическая циркуляция и меньше риск кумуляции и нежелательного лекарственного взаимодействия и тем безопаснее НПВП.
Схематично эти положения можно представить следующим образом:

Гарантией проведения индивидуальной эффективной и безопасной фармакотерапии НПВС являются знание выраженности побочных эффектов каждого препарата из этой группы и обоснование тактики врача для предупреждения этих побочных действий.
Интерес к широкому применению комбинации витаминов группы В при болях пришел из практики. С 1950 г. во многих странах их стали рассматривать как анальгетики. Хорошо известно, что витамины группы В являются нейротропными и существенным образом влияют на процессы в нервной системе (на обмен веществ, метаболизм медиаторов, передачу возбуждения). В отечественной практике витамины группы В применяются очень широко. Клинический опыт показывает, что парентеральное использование комбинации тиамина, пиридоксина и цианокобаламина хорошо купирует боль, нормализует рефлекторные реакции, устраняет нарушения чувствительности. Поэтому при болевых синдромах, в том числе и лица, врачи нередко прибегают к использованию витаминов этой группы как в качестве монотерапии, так и в комбинации с другими препаратами. Существует достаточное количество работ, отмечающих клиническое улучшение при применении витаминов группы В у пациентов с болями различной локализации. Однако остается достаточно много вопросов, касающихся применения комбинации витаминов группы В в лечении болевых синдромов лица. Например, каков их механизм обезболивающего эффекта? Как быстро он наступает? Возможно ли сочетать их с НПВП? Является ли такое комбинированное лечение более эффективным, чем монотерапия?
Одним из наиболее перспективных обезболивающих препаратов является лорноксикам (Ксефокам). Это препарат, который широко используется в европейских странах с 90-х годов прошлого века. Разнообразие форм введения препарата (таблетки, парентеральная форма, таблетки рапид) делает его универсальным обезболивающим и противовоспалительным препаратом на разных этапах оказания качественной медицинской помощи. Лорноксикам почти полностью абсорбируется после внутримышечного и перорального применения. Подобно другим НПВП, обезболивающая и противовоспалительная активность лорноксикама связана с его способностью подавлять синтез простагландинов посредством ингибирования активности ЦОГ.
Однако, в отличие от других НПВП, лорноксикам не ингибирует активность 5-липоксигеназы и, таким образом, не подавляет синтез лейкотриенов, шунтируя метаболизм арахидоновой кислоты на 5-липоксигеназный путь, поэтому риск побочных эффектов при приеме лорноксикама минимальный. Этот факт является весьма важным в связи с тем, что арахидоновая кислота и ее липоксигеназные метаболиты могут действовать как ретроградные медиаторы, стимулирующие переработку болевых импульсов в спинном мозге.
Лорноксикам в 20–100 раз сильнее, чем эталонные НПВП (диклофенак, пироксикам и др.), подавляет образование простагландина D2, опосредуемое ЦОГ.
В серии исследований in vitro, оценивавших ингибиторные воздействия нескольких НПВП, принадлежащих к различным классам химических соединений, на ЦОГ-1 и ЦОГ-2, было показано, что лорноксикам является наиболее мощным ингибитором обоих изоферментов. В дополнение к этому лорноксикам существенно ингибирует интерлейкин-6 (ИЛ-6) и синтез оксида азота, которые, как известно, способствуют воспалению.
Лорноксикам равномерно подавляет оба изофермента, и соотношение его ингибиторных активностей в отношении ЦОГ-1 и ЦОГ-2 (мера избирательности) занимает среднее положение по сравнению с аналогичным показателем у других НПВП.
Лорноксикам обладает высокой степенью биодоступности (97–100%) и специфическими физико-химическими свойствами, поэтому является сильнодействующим НПВП с коротким периодом полувыведения (примерно 4 часа).
Целью настоящей работы (рандомизированного открытого сравнительного исследования) является сравнительная оценка эффективности комбинации препаратов Ксефокам и Нейробион у больных с МФБСЛ в условиях неврологического стационара.
Материал и методы исследования: 30 пациентов, страдающих миофасциальным болевым синдромом лица.
Критерием включения были:
- МФБСЛ с интенсивностью не менее 6 баллов по визуально-аналоговой шкале (ВАШ) в сочетании с соматической патологией (артериальная гипертензия, хронический пиелонефрит, эрозивный гастрит, хронический панкреатит);
- отрицательный тест на беременность у женщин детородного возраста;
- возраст от 18 лет и старше.
Критериями исключения были:
- неадекватное поведение пациента;
- непереносимость НПВП;
- язвенная болезнь желудка и 12-перстной кишки с наличием симптомов диспепсии;
- наличие у больных вторичной или злокачественной АГ (артериальная гипертензия 3-й степени);
- тяжелые нарушения ритма сердца, требующие дополнительной антиаритмической терапии;
- тяжелые бронхообструктивные заболевания;
- декомпенсированный сахарный диабет;
- индивидуальная непереносимость исследуемых препаратов.
Все больные были разделены на 3 группы. В первую группу вошли 10 пациентов, получавшие в сроки до 10 дней по 3,0 мл внутримышечно Нейробиона, во вторую группу 10 больных, принимавших в сроки до 10 дней по 8 мг внутримышечно 2 раза в сутки Ксефокам, в третью группу вошли 10 больных, получавших внутримышечно комбинацию из исследуемых препаратов. Лечение проводилось в условиях неврологического стационара. Максимальный срок назначения препаратов — 10 дней. Средний возраст в 1-й группе был 41,5 лет, во 2 группе — 38,7 года, в 3 группе 42,5 лет. В первой группе было 30% мужчин и 70% женщин, во второй и третьей группах 40% мужчин и 60% женщин соответственно. Использовался клинико-неврологический анализ, визуально-аналоговая шкала боли (ВАШ), где средняя интенсивность боли составляла 5,86 балла, а также оценка эффективности терапии больным лично, анализ побочных явлений терапии.
Оценка интенсивности боли проводилась через каждый час, а также через 2, 3, 4, 5 и 6 часов после приема первой дозы препарата. Также регистрировалась интенсивность болевого синдрома по ВАШ, степень ее уменьшения по 10-балльной шкале.
Результаты
Достоверное снижение интенсивности боли в первой группе отмечалось уже к 25-й минуте (ВАШ 4,50 ± 1,94 балла) после приема первой дозы препарата, во второй группе — к 20-й минуте (ВАШ 3,70 ± 1,96 балла), в третьей группе к 15-й минуте (ВАШ 3,90 ± 1,90 балла). Динамика болевого синдрома отражена на рисунке.
Больным также предлагалось оценить обезболивающий эффект препаратов по шкале субъективных впечатлений (таблица).
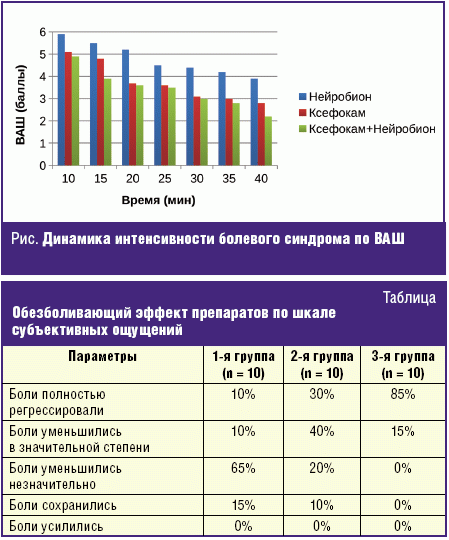
Облегчение боли пациенты основной группы ощущали в среднем через 33,8 мин после приема препарата. Среди всех участников исследования у 3 (10%) пациентов второй и 3 (10%) третьей группы были отмечены нежелательные побочные действия, которые проявлялись болью в эпигастральной области (1 пациент), изжогой (1 пациент), ощущением горечи во рту (1 пациент). В третьей группе в 2 случаях отмечена боль в эпигастральной области и в 1 случае — изжога. Все нежелательные явления разрешились выздоровлением пациентов в большинстве случаев на момент завершения ими программы исследования. Анализ вышеизложенных побочных реакций показал, что до госпитализации больные принимали НПВП по назначению невролога поликлиники, рекомендации фармацевта, опирались на собственный опыт. Применения лекарственных средств для лечения нежелательных явлений не потребовалось.
Обсуждение
Полученные в нашей работе результаты подтвердили эффективность и безопасность применения комбинации Ксефокама и Нейробиона в лечении МФБСЛ. Достоверное анальгетическое действие Ксефокама отмечается после первого его применения (в течение первых 20 мин). Стойкий противоболевой эффект с минимумом побочных действий при применении Ксефокама достигался уже на третьи сутки. В ходе исследования были выявлены побочные действия препаратов, характерные для приема НПВП, не требующие медикаментозной коррекции. В целом данный факт не отразился на профиле безопасности препаратов. С учетом новых экспериментальных данных, о которых сказано выше, можно ожидать, что в перспективе одно из достойных мест среди терапии болевых синдромов займет комбинация НПВП с высоким профилем безопасности и витаминов группы В. Показано более быстрое и выраженное снижение болевого синдрома в мышцах лица при добавлении в схему лечения комплексного препарата витаминов группы В Нейробион в первые дни терапии, что особенно важно в период экзацербации прозопалгии. Вполне возможно, что упор на такое сочетание препаратов как «анальгетик + витамины группы В» может сократить сроки пребывания больных в стационаре. Вышеуказанная комбинация может быть рекомендована при высокой интенсивности прозопалгии скелетно-мышечного генеза и в амбулаторных условиях наряду с другими безрецептурными НПВП.
Литература
- Карлов В. А. Неврология лица. М., 1991.
- Кукушкин М. А., Хитров Н. К. Общая патология боли (Рук-во для врачей). М.: Медицина, 2004. 140 с.
- Машфорд М. Л., Кохен М. Л. с соавт. Боль и аналгезия: Справочник практикующего врача. М.: Литтера, 2004. 488 с.
- Насонов Е. Л. Нестероидные противовоспалительные препараты (Перспективы применения в медицине). М.: «Анко», 2000.
- Рачин А. П., Якунин К. А., Демешко А. В. Миофасциальный болевой синдром. ГЭОТАР-Медиа, 2009. 120 с.
- Степанченко А. В., Шаров М. Н., Фищенко О. Н., Болонкина Г. Д. Миофасциальный болевой синдром // Лечащий Врач. 2008, № 5, с. 30–32.
- Шаров М. Н., Фищенко О. Н., Синева Н. А., Савушкин А. Н., Степанченко О. А. Хронические болевые синдромы орофациальной области: болевая дисфункция височно-нижнечелюстного сустава. Стандарты оказания медицинской помощи. Сборник трудов VI Всероссийской научно-практической конференции «Образование, наука и практика в стоматологии». Москва, 2009 г. С. 125–126.
- Шаров М. Н., Фищенко О. Н., Савушкин А. Н. Нейрореабилитационные мероприятия у больных с хроническими болевыми синдромами краниофациальной области // Лечащий Врач. 2010, № 5, с. 20–23.
- Шаров М. Н., Степанченко О. А., Фищенко О. Н., Шетель Е. А. Особенности патогенетических механизмов болевого феномена и возможности применения НПВС при хронических цервикокраниалгиях. Материалы научно-практической конференции «Современные проблемы практической неврологии». Брянск, 2012. С. 64–67.
- Herrmann W. M., Hiersemenzel R., Aigner M., Lobisch M., Riethmuller-Winzen H., Michel I. Long-term tolerance of flupirtine. Open multicenter study over one year // Fortschr Med. 1993, May 30; 111 (15): 266–270.
- McMahon G., Arndt W., Newton J., Montgomery P. Clinical experience of flupirtine in the US // Postgrad. Med. J. 1987; 63: 81–85.
- Mdntyselka P., Kumpusalo E., Ahonen R. et al. Pain as a reason to visit the doctor: a study in Finnish primary health care // Ibid. Vol. 89. P. 175–180.
- Coward D. M. Pharmacology and mechanisms of action of tizanidine (Sirdalud)./In: Spasticity: The current status of research and treatment. Ed. by M. Emre, R. Benecke. Carnforth etc.: The Parthenon Publishing Group, 1989. P. 131–140.
- Berry H., Hutchinson D. R. Tizanidine and ibuprofen in acute low-back pain: Results of a double-blind multicentre study in general practice // J. Intern. Med. Res. 1988. Vol. 16. Р. 83–91.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru





