Лечение и профилактика острых респираторных инфекций у часто болеющих детей
Ф. С. Харламова, доктор медицинских наук, профессор
В. Ф. Учайкин, доктор медицинских наук, профессор, академик РАМН
О. В. Кладова, доктор медицинских наук, профессор
В. Л. Фомина
А. А. Знаменская
Л. Я. Фетисова
РГМУ, Морозовская городская детская клиническая больница, Москва
Острые респираторные инфекции (ОРИ) являются наиболее распространенными у детей и представляют собой одну из самых главных причин заболеваемости и смертности в детском возрасте. Около 70% этих инфекций поражают верхние дыхательные пути, лимфоэпителиальное кольцо, вызывают воспаление среднего уха, придаточных пазух.
В результате ОРИ формируются гиперсенсибилизация, аллергические состояния. У детей с предрасположенностью к аллергии или атопии ОРВИ нередко сопровождаются обструкцией дыхательных путей (крупом, обструктивным бронхитом). В 20–30% случаев течение ОРВИ осложняется пневмонией либо обострением хронических заболеваний легких, сердечно-сосудистой системы и почек.
Частые и особенно тяжело протекающие ОРЗ, следующие одно за другим, оказывают на организм ребенка негативное воздействие, способствуя снижению функциональной активности иммунитета, важными составляющими которого являются фагоцитарная система и интерфероногенез.
Высокая частота заболеваемости детей респираторными инфекциями в большей степени обусловлена изменением иммунного реагирования организма на фоне неблагоприятных анте- и перинатальных факторов.
К ним относят вторичные иммунодефициты, возникающие у генетически нормального ребенка во время беременности и в родах: недоношенность; внутриутробную гипотрофию (недостаточное поступление питательных веществ от матери); внутриутробную гипоксию (кислородное голодание — анемию или токсикоз у матери); внутриутробное инфицирование плода; родовую травму; резус-конфликт и гемолитическую болезнь новорожденного. К факторам риска относят: начало посещения дошкольных учреждений; широкие контакты внутри и вне семьи; частое назначение антибиотиков и антипиретиков; дефекты ухода за ребенком и неблагоприятные социально-бытовые условия [1, 2].
Термин «часто болеющие дети» (ЧБД) появился в отечественной литературе в начале 80-х годов.
Результаты отечественных наблюдений свидетельствуют о том, что доля ЧБД в детской популяции колеблется в широком диапазоне — от 15% до 75%, не имея тенденции к снижению. В отечественной педиатрии разработаны и применяются четкие критерии, позволяющие отнести ребенка в диспансерную группу ЧБД [1–3] (табл. 1).
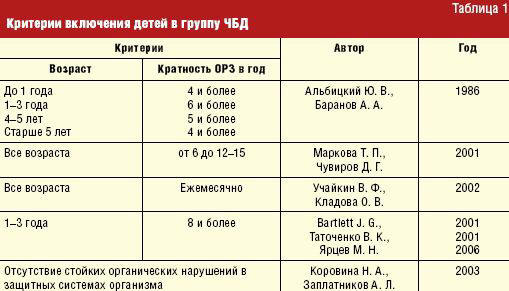
Детей относят в группу ЧБД в тех случаях, когда повышенная заболеваемость вирусно-бактериальными респираторными инфекциями не связана со стойкими врожденными и наследственными патологическими состояниями, а обусловлена транзиторными, функциональными отклонениями в защитных системах организма: это дети с высокой заболеваемостью ОРЗ из-за эпидемических причин; дети с иммунодефицитными состояниями (ИДС); больные хроническими оппортунистическими инфекциями: герпесвирусными, микоплазменной, хламидийной и другой условно-патогенной этиологии. В настоящее время принято считать, что часто болеющий ребенок подвергается повторному заражению дыхательных путей чаще 6–8 раз в год (тогда как 4–6 эпизодов инфицирования дыхательных путей в год считаются нормой в детском возрасте) или в эпидемический период (октябрь-март) чаще одного раза в месяц [3].
Известно, что в последние месяцы первого года и на втором году жизни начинается переориентация иммунного ответа на инфекционные агенты со свойственного плодам и детям первого полугодия жизни Th2-ответа на Th1-ответ, типичный для инфекционного процесса у взрослых. Эти особенности иммунной системы ребенка обусловливают более высокую чувствительность организма к инфекциям и менее дифференцированный ответ (по сравнению со взрослыми) иммунной системы в целом на инфекцию.
В раннем детском возрасте высокая восприимчивость к возбудителям ОРЗ обусловлена отсутствием иммунологической памяти предыдущих контактов с патогенами, при этом не происходит адекватного восстановления функциональных характеристик иммунной системы при повторяющихся ОРЗ [4].
Ко вторичным иммунодефицитным состояниям (ВИД) относят симптомокомплекс, при котором вследствие повреждающего действия внешней и/или внутренней среды нарушена функция иммунной системы, что приводит к разнообразным проявлениям иммунологической недостаточности: гибели иммунокомпетентных клеток (ИКК), блокаде их рецепторов, нарушению метаболизма этих клеток, дисбалансу субпопуляций лимфоцитов, цитокинов и др. биологически активных веществ (БАВ), вызывающих ВИД различной степени тяжести, продолжительности и разной степени вовлечения звеньев иммунной системы [5].
Значительное влияние оказывает и физиологическая незрелость иммунной системы ребенка, которая может проявляться в различных вариантах временного иммунодефицита, таких как: 1) количественный и функциональный дефицит Т-лимфоцитов; 2) дефицит образования цитокинов; 3) временный дефицит иммуноглобулинов классов А, М и G; 4) дефицит гранулоцитарного и моноцитарно-макрофагального хемотаксиса и др., что нашло отражение и в результатах исследований, проведенных на нашей кафедре [4]. Указанные выше проявления недостаточности иммунной защиты наиболее явно регистрируются после перенесенной острой инфекции и частично влекут за собой формирование порочного круга, который обуславливает рецидивы респираторных инфекций [4, 6].
Эпителиальные клетки респираторного тракта слабо реагируют на вирусную инфекцию, продуцируя альфа/бета-интерферон (ИНФ), интерлейкины (ИЛ) 1 и 6 и фактор некроза опухоли (ФНО) альфа на низком уровне в ответ на ее воздействие. Это может служить объяснением легочного тропизма вируса гриппа и других респираторных вирусов. При ослабленной защитной функции легочного эпителия, компенсаторным механизмом защиты и продукции цитокинов служат макрофаги-моноциты дыхательных путей с наибольшей их потенцией у альвеолярных макрофагов.
Важную роль на себя берет и лимфоглоточное кольцо, когда при повреждении эпителиальных клеток слизистой носоглотки значительно увеличивается количество вирусно-бактериальных антигенов в лимфоидной ткани, вызывая ее пролиферацию для адекватного иммунного ответа, что приводит к увеличению объема аденоидной ткани и морфологических структур миндалин [7].
В последние годы изучение роли цитокинов, особенно ИФН, в патогенезе ОРИ явилось основополагающим для осмысления причин тяжелого и осложненного течения этих заболеваний, а также для установления причин формирования особой группы ЧБД. Развитие инфекционного процесса при ОРИ реализуется в случае имеющегося дефицита синтеза ИНФ и других цитокинов, являющихся гуморальными продуктами ИКК. Иммунная система детей характеризуется высокой пролиферативной активностью лимфоцитов с преобладанием фракции недифференцированных, «наивных» лимфоцитов, сниженной цитотоксической и ИФН-продуцирующей активностью ИКК.
Показано, что у 76,7–90,0% обследованных пациентов с наличием фоновой патологии, в том числе и у ЧБД, имеющих неблагоприятный аллергоанамнез и/или хронические очаги инфекций, имеет место снижение активности всех показателей ИФН-статуса [8–10].
Результаты исследования носоглоточных смывов и фракций мононуклеарных клеток крови у ЧБД без признаков ОРЗ, проведенного на нашей кафедре, свидетельствуют об обнаружении патогенов в носоглоточных смывах у 76,5% пациентов, а в мононуклеарах — у 60,8%. Основными патогенами являлись вирусы гриппа, преимущественно типа А (H3N2), как в моновариантах, так и в ассоциациях. В значительном проценте обнаруживался и аденовирус (рис. 1) [11, 12].

Авторы указывают на коррелятивную связь нарушений в иммунном ответе и формирующейся персистенции респираторных вирусов у ЧБД.
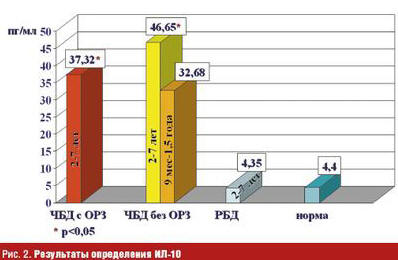
Так, уровни ИЛ-10 в крови ЧБД как при ОРЗ, так и вне ОРЗ были достоверно выше по сравнению с эпизодически (редко) болеющими детьми (ЭБД, РБД) и с нормой в 10 раз. У детей до 1,5 лет уровни ИЛ-10 также значительно превышали возрастную норму. Это свидетельствовало о формировании Тh2-ответа и текущем воспалительном процессе (рис. 2).
У ЧБД до 1,5 лет вне ОРЗ уровни всех субклассов IgG были повышенными по сравнению с возрастной нормой, а у детей старше двух лет оставался повышенным только IgG1 и только вне клинических проявлений ОРЗ, уровни других субклассов были сниженными по сравнению с ЭБД. При очередном ОРЗ снижение уровней усугублялось, в том числе снижался и IgG1. Снижение субклассов у детей старше двух лет, прежде всего IgG2, как основных антител на полисахаридные антигены, можно объяснить возможным формированием хронической ЛОР-патологии в этом возрасте, вызванной уже вирусно-бактериальными ассоциациями, в то время как в более раннем возрасте основное значение принадлежит все-таки вирусным инфекциям (что имеет место чаще в группе детей до 1,5 лет) (рис. 2–4).
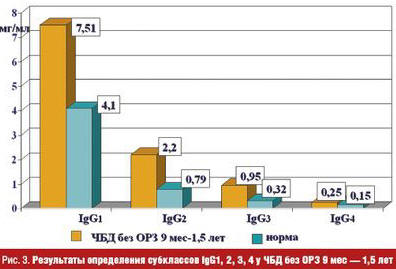
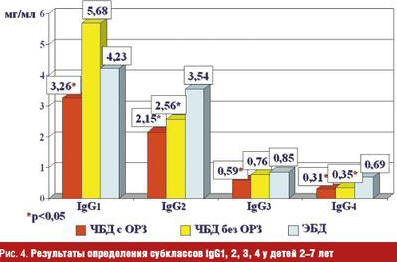
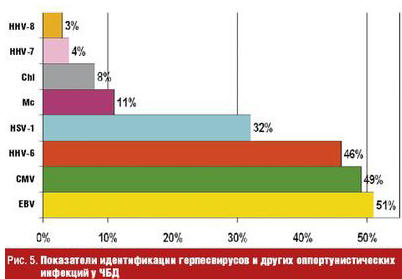
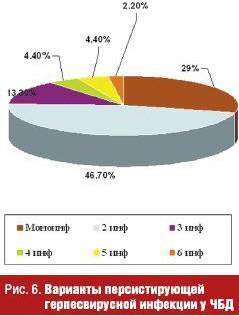
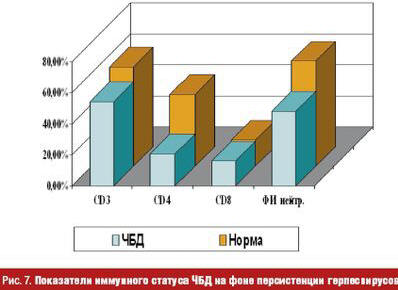
Помимо респираторных вирусов у ЧБД выявляется с высокой частотой персистенция герпес-вирусов, которая является дополнительным фактором, усугубляющим депрессию фагоцитарной активности нейтрофилов, клеток системы мононуклеарных фагоцитов (СМФ), Т-клеточного звена иммунитета, показателей интерфероногенеза, что сопровождается изменением микробиоценоза ротоглотки и обусловливает ранние бактериальные осложнения при ОРВИ (рис. 5–7).
На современном этапе стабильно высокий уровень заболеваемости гриппом и другими ОРИ характеризуется появлением новых вирусов, таких как вирус гриппа А/H5N1, пандемический Калифорния 0409-H1N1-new, метапневмовирус, бокавирус, коронавирусы (CoVNL63, CoVHKU1, CoV SARS), энтеровирус (EV 71).
Всемирной организацией здравоохранения в 2009 году была объявлена VI фаза пандемии гриппа А (Калифорния 0409-H1N1-new), причиной которой явился реассортант вирусов гриппа птиц, свиньи и человека. Новая гриппозная инфекция, при которой высокая смертность имеет место, в основном, среди групп риска (детей и пациентов, страдающих хроническими заболеваниями), зарегистрирована более чем в 100 странах мира. Особая восприимчивость данной группы населения к гриппу объясняется патогенностью возбудителя, отсутствием специфического иммунитета, ограниченностью препаратов специфического лечения и профилактики. На фоне широкой распространенности гриппа и других острых респираторных вирусных инфекций ЧБД с отягощенным аллергоанамнезом относят к группам риска по развитию стенозирующего (обструктивного) ларингита — крупа и/или бронхообструкции. При частых ОРЗ поврежденный эпителий респираторного тракта приобретает гиперчувствительность рецепторов к внешним воздействиям. В иммунном статусе у этих детей транзиторно формируется ответ по Th2-типу с гиперпродукцией ИЛ-4 и 5, стимулирующих высокую продукцию В-лимфоцитами IgE на фоне снижения синтеза IgA, ИЛ-2 и ИФН-гамма. Также у них часто можно наблюдать депрессию фагоцитарной активности макрофагов. На фоне указанных нарушений эффекторных реакций в клеточном звене иммунитета происходит накопление циркулирующих иммунных комплексов (ЦИК) «IgE-аллерген», индуцирующих избыточную продукцию цитокинов, простагландинов, лейкотриенов и прогрессирование иммунной реакции воспаления с гиперчувствительностью немедленного типа (ГНТ) и гиперчувствительностью замедленного типа (ГЗТ), усиливающих отек и экссудацию слизистых дыхательных путей, что клинически сопровождается ларинго- и/или бронхообструкцией. При этом повышается вероятность бактериальной суперинфекции [6]. Поэтому первоочередной задачей в реабилитации таких детей является направленность терапии на снижение интенсивности антигенного воздействия (санацию очагов хронической инфекции, восстановление целостности эпителиального покрова респираторного тракта) и на увеличение резистентности макроорганизма с целью повышения эффективности иммунных факторов защиты.
Основными препаратами в терапии ЧБД при гриппе и ОРВИ являются противовирусные средства; антибиотики, в т. ч. местного действия (по показаниям); противовоспалительные средства; бронхолитические и антигистаминные препараты (по показаниям); средства симптоматической терапии (жаропонижающие, назальные, сосудосуживающие, противокашлевые и муколитические средства); немедикаментозные методы лечения и иммунотерапия.
Одной из главных проблем лечения гриппа и других ОРВИ у детей является поиск оптимально эффективных и безопасных средств этиотропной и иммуномодулирующей терапии, комплаентной для ребенка.
Применение противовирусной терапии при гриппе и других ОРВИ реализуется узким спектром существующих химиопрепаратов, предельностью сроков их назначения (к примеру, осельтамивир активен по отношению к вирусам гриппа только в течение 48 часов от начала заболевания), развивающейся резистентностью к ним, ограниченными возрастными показаниями для использования, а также спектром побочных действий. В период пандемии гриппа в противовирусной терапии у детей используют химиопрепараты, ИФН, индукторы ИФН и считают целесообразными их сочетания. Кроме того, рекомендовано включение ИФН человеческого рекомбинантного альфа-2-бета в список обязательных средств для лечения и профилактики населения в случае пандемии гриппа (рис. 8).
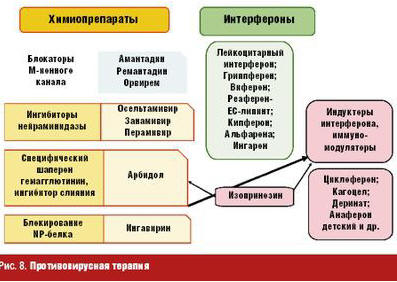
Рекомендуются специфические противогриппозные препараты:
Ремантадин — детям 7–10 лет 50 мг 2 раза, старше 10 лет — 3 раза в сутки; в особо тяжелых случаях детям 3–7 лет — по 1,5 мг/кг/в 2 приема; Альгирем (римантадин в смеси с альгинатом) в сиропе детям с одного года 5 мг/кг в сутки по схеме в течение 5–7 дней, Тамифлю (осельтамивир) — ингибитор нейраминидазы, детям старше одного года — 2 мг/кг 2 раза реr оs. Возможно приготовление суспензии осельтамивира из капсул: 1 капсула (75 мг) + 5 мл воды = раствор 15 мг/1 мл. Дозы полученной суспензии: ≤ 15 кг — 2 мл (30 мг); 16–23 кг — 3 мл (45 мг); 24–40 кг — 4 мл (60 мг); ≥ 41 кг — 5 мл (75 мг).
Многочисленные клинические испытания Арбидола показали, что применение препарата для лечения гриппозной инфекции и ОРВИ у детей приводит: к сокращению средней продолжительности заболевания в среднем на 1,7–2,7 дня, к уменьшению тяжести симптомов, к предотвращению развития постгриппозных осложнений и снижению частоты возникновения хронических заболеваний. При профилактике гриппозной инфекции применение Арбидола повышает устойчивость организма к вирусным инфекциям, а в период эпидемии снижает заболеваемость. Данные исследований об активности Арбидола в отношении новых вирусов гриппа А/H1N1 в культуре клеток были подтверждены результатами молекулярно-генетического анализа. Определение нуклеотидной последовательности показало, что в вирусах H1N1 А/Калифорния/07/2009, A/Калифорния/04/2009 и А/Москва/01/
2009sw нет замен, ответственных за резистентность к Арбидолу (ГНЦ ВБ «Вектор» Роспотребнадзора, Новосибирск; ЦХЛС-ВНИХФИ, Москва, 2009 г., НИИ вирусологии РАМН, Москва).
По мнению ряда исследователей и рекомендаций ВОЗ наибольший эффект при лечении пандемического гриппа может быть достигнут при сочетанном и последовательном приеме препаратов, обеспечивающих подавление репликации вируса с одновременной коррекцией нарушений систем иммунитета и ИФН (табл. 2).
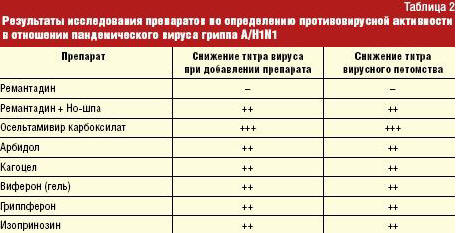
Согласно разработанным критериям назначения препаратов ИФН и его индукторов при гриппе и других ОРИ, таковые показаны пациентам с умеренным уровнем сывороточного ИФН-альфа и гамма, а также с исходно низкими показателями спонтанной продукции ИФН-альфа и гамма, но с высоким индексом стимуляции ИФН-альфа и гамма ИКК, что имеет место у детей в возрасте от одного года до шести лет, а также у лиц с аллергопатологией в анамнезе.
Отечественный индуктор ИФН препарат Кагоцел® хорошо зарекомендовал себя в ряде экспериментальных и клинических исследований у взрослых и детей.
В 2006 г. в НИИ вирусологии им. Д. И. Ивановского противовирусная активность препарата Кагоцел® была изучена в культуре клеток, зараженных высокопатогенным вирусом гриппа птиц А/Н5N1. В 2009 г. в НИИ гриппа СЗО РАМН доказана его высокая эффективность при пандемическом гриппе А/H1N1/Калифорния/04/09, при этом показано усиление потенций Арбидола и Кагоцела® при их сочетании [13, 14]. В 2007–2010 гг. в ГОУ ВПО РГМУ Росздрава на кафедре инфекционных болезней у детей были проведены клинические исследования по изучению клинической и профилактической эффективности препарата Кагоцел® при гриппе и ОРВИ у детей старше 6 лет. В 2010 году на нашей кафедре было успешно проведено исследование препарата Кагоцел® для лечения гриппа и ОРВИ у детей в возрасте от 2 до 6 лет.
С лечебной целью препарат применялся у детей в возрасте от 2 до 6 лет по схеме: по 1 таблетке два раза в день в течение первых двух дней, затем по 1 таблетке 1 раз в день в течение последующих двух дней, а у детей старше 6 лет: по 1 таблетке 3 раза в день в течение первых двух дней, затем по 1 таблетке 2 раза в день в течение последующих двух дней.
С профилактической целью Кагоцел® дети получали 7-дневными циклами в течение четырех недель: первые два дня по 1 таблетке 1 раз в день, затем пять дней перерыв и повторение цикла в течение последующих трех недель.
Результаты указанных исследований свидетельствуют о хорошей клинической эффективности и безопасности применения препарата Кагоцел®. Профилактический прием препарата Кагоцел® в течение 1 месяца не только предохраняет ребенка от заболевания гриппом и ОРВИ в момент приема препарата, но и в течение последующих 4-х месяцев наблюдения за детьми оказывает благоприятное профилактическое влияние на тяжесть и течение ОРВИ. Прием препарата Кагоцел® сокращает продолжительность антибиотикотерапии при бактериальных осложнениях ОРВИ у детей. Все это позволяет рекомендовать включение данного препарата в программы иммунореабилитации и профилактики ОРВИ у ЧБД.
Профилактическое применение препарата Кагоцел® позволяет снизить в среднем прямые расходы на лечение одного ребенка в 3,55 раза по сравнению с аналогичными расходами в контрольной группе при применении плацебо и служит обоснованием для применения данного индуктора ИФН с профилактической целью в период, предшествующий росту заболеваемости ОРИ [15, 16].
В России накоплен определенный опыт лечения и иммунопрофилактики ОРИ, предусматривающий применение различных препаратов с иммунотропной активностью. В качестве иммуномодуляторов эндогенного происхождения применяются иммунорегуляторные пептиды, полученные из центральных органов иммунной системы — тимуса и костного мозга (Тактивин, Тималин, Тимоген, Имунофан, Миелопид и др.), цитокины (Беталейкин и Ронколейкин), интерфероны (Лейкинферон, Реаферон, Виферон, Гриппферон и др.) и эффекторные белки иммунной системы (иммуноглобулины).
К иммуномодуляторам экзогенного происхождения относятся препараты бактериального и грибкового происхождения, такие как Пирогенал, Продигиозан, Имудон, ИРС-19, Рибомунил, Бронхомунал и др. Все они обладают способностью усиливать функциональную активность нейтрофилов и макрофагов.
К следующей группе иммуномодуляторов относятся синтетические вещества, полученные в результате направленного химического синтеза. Такие давно известные препараты, как Левамизол и Диуцифон, а также представители нового поколения синтетических иммуномодуляторов — Полиоксидоний и большинство индукторов ИФН (Полудан, Амиксин, Циклоферон и др.), которые обладают антивирусными, иммуномодулирующими и другими характерными для интерферона эффектами [17]. В настоящее время у нас появилась возможность использовать новый иммуномодулятор, представитель наиболее многообещающего, с клинической точки зрения, класса иммунотропных препаратов — препарат Имунорикс (пидотимод).
При воздействии на адаптивный иммунитет точкой приложения препарата Имунорикс является усиление презентующей способности АПК — антигенпрезентующих клеток (макрофаги, дендритные клетки, В-лимфоциты) на стадии презентации антигена совместно с антигенами главного комплекса гистосовместимости 2-го класса Т-лимфоцитам, что позволяет считать данный препарат инновационным иммуномодулятором с уникальным на сегодняшний день мультинаправленным механизмом действия.
Иммуномодулирующее действие препарата было подтверждено более чем в 60 международных контролируемых клинических исследованиях, с использованием наиболее доказательных методов для оценки эффективности препарата как с клинической, так и с иммунологической точки зрения.
Эффективность применения препарата в педиатрической практике изучалась у 3200 пациентов с острыми и рецидивирующими респираторными инфекциями.
При применении Имунорикса в составе комплексной терапии указанных заболеваний достигалось сокращение продолжительности обострения, частоты ОРЗ и уменьшение потребности в антибиотикотерапии, что согласовалось с полученными на нашей кафедре результатами исследования клинической и профилактической эффективности данного препарата [18–20].
Результаты наших исследований свидетельствовали о дисбиозе ротоглотки у ЧБД с персистирующей герпесвирусной инфекцией и рецидивами острого стенозирующего ларинготрахеита (ОСЛТ) на фоне ОРЗ, сопровождавшихся колонизацией слизистой ротоглотки преимущественно золотистым стафилококком, альфа-гемолитическим стрептококком, лактозонегативной Escherichia coli, клебсиеллой пневмонии, энтерококком, грибком Candida и др. (табл. 3).

На фоне лечения Имунориксом в растворе по 5 мл (400 мг) внутрь, вне приема пищи (в составе комплексной терапии респираторной инфекции), наряду с сокращением основных клинических симптомов ОРВИ со стенозом гортани, достигалась эрадикация 54% патогенов, в то же время в группе контроля эрадикация патогенных возбудителей не достигалась; более того, отмечалось нарастание показателей колонизации ротоглотки, а при применении Имунорикса в сочетании с антибиотикотерапией наступила эрадикация 73% патогенов.
После проведенного в течение двух недель лечебного курса терапии Имунориксом, в последующие шесть месяцев наблюдения за этими пациентами только у 17% детей были зарегистрированы эпизоды ОРИ без рецидивов крупа, протекавших в легкой форме, в то время как у 50% детей группы контроля развились ОРИ различной степени тяжести, из них у 10% — были рецидивы ларингообструкции [20].
На нашей кафедре у ЧБД, страдающих персистирующей герпесвирусной инфекцией, проводилась комбинированная терапия Гепоном в сочетании с Арбидолом и Вифероном: Гепон в дозе 0,002 (разводили в 2 мл воды) и вводили интраназально 2 раза в день в течение 5–7 дней; Арбидол внутрь назначали в течение 2 недель ежедневно, затем только 1 день в неделю 3 раза в сутки; Виферон ректально 1 свечу в возрастной дозе вводили 10 дней ежедневно, затем 3 раза в неделю 1 свечу по прерывистой схеме в течение 3–6 месяцев (табл. 4).

В результате указанной терапии были получены выраженные клинико-иммунологический и профилактический эффекты со снижением показателей вирусной антигенемии, уровня ИЛ-10 и частоты рецидивов ОРЗ у часто болеющих детей (у 91%) с персистирующей герпесвирусной инфекцией.
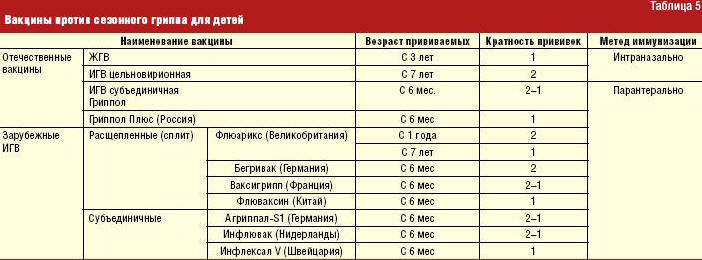
Особое внимание обращается на иммунопрофилактику гриппа в период пандемии согласно рекомендациям ВОЗ. Наиболее эффективна у детей двукратная вакцинация. Возможна одновременная иммунизация сезонной и пандемической вакциной. Не рекомендована одновременная вакцинация живой сезонной и пандемической вакцинами, одна из вакцин должна быть инактивированной. Эффективно сочетание вакцины с химиопрепаратами и иммунокорригирующими средствами у часто болеющих детей и в группах риска. В табл. 5 представлены данные по пандемическим и сезонным вакцинам.
Таким образом, врач-педиатр, наблюдая часто болеющего ОРИ ребенка, должен своевременно составить алгоритм обследования и лечения, начиная с изучения его социально-бытовых условий, иммунного и интерферонового статусов, исключения персистирующих оппортунистических инфекций (включая герпесвирусную), с определением степени их активности и чувствительности к этиотропным и иммуномодулирующим препаратам. Таких детей следует включать в группы риска по развитию осложнений при гриппе и других ОРИ, проводить вакцинопрофилактику против гриппа, пневмококковой и гемофильной инфекций, являющихся основными триггерами при развитии пневмоний на фоне гриппа или других ОРВИ.
Литература
- Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа Союза педиатров России. 2002. С. 73.
- Альбицкий В. Ю., Баранов А. А. Часто болеющие дети. Клинико-социальные аспекты. Пути оздоровления. Саратов. 1986. С. 45.
- Учайкин В. Ф., Таточенко В. К., Гаращенко Т. И. Часто болеющие дети — современный взгляд на ведение и иммунопрофилактику. Материалы интерактивного междисциплинарного симпозиума на 4-м Конгрессе педиатров-инфекционистов // Детские инфекции. 2005, т. 5, с. 65–67.
- Самсыгина Г. А. Часто болеющие дети: проблемы патогенеза, диагностики и терапии // Педиатрия. 2005, № 1, с. 66–74.
- Ширинский В. С. с соавт. Проблемы диагностики и классификации вторичных иммунодефицитов // Аллергология и иммунология. 2000, т. 1, № 1, с. 62–70.
- Кладова О. В. с соавт. Клинико-патогенетическое обоснование применения ИРС-19 у детей с бронхолегочными заболеваниями // Вопросы совр. педиатрии. 2002, № 3, с. 36–39.
- Ершов Ф. И., Наровлянский А. Н., Мезенцева М. В. Ранние цитокиновые реакции при вирусных инфекциях // Цитокины и воспаление. 2004, т. 3, № 1, с. 3–6.
- Ершов Ф. И., Киселев О. И. Интерфероны и их индукторы (от молекул до лекарств). М.: ГЭОТАР-Медиа, 2005. 368 с.
- Железникова Г. Ф., В. В. Иванова. Иммунопатогенез осложненного, затяжного или хронического течения инфекций у детей и подходы к иммунокоррекции // Детские инфекции. 2003, № 3, с. 58–61.
- Образцова Е. В., Осидак Л. В., Головачева Е. Г. Препараты интерферона и его индукторы при гриппе и ОРИ у детей // Детские инфекции. 2010, т. 9, № 1, с. 35–40.
- Замахина Е. В., Кладова О. В. Персистенция респираторных вирусов // Детские инфекции. 2009, т. 8, № 2, с. 36–43.
- Кладова О. В. с соавт. Современные методы коррекции функциональной недостаточности иммунитета у часто болеющих ОРЗ детей // Детские инфекции. Т. 8, № 2, с. 44–48.
- Киселев О. И. Изучение вирусингибирующей активности кагоцела в отношении вируса гриппа А (H1N1)sw. Отчет НИР НИИ гриппа СЗО РАМНСПб. 2009.
- Киселев О. И. Изучение вирусингибирующей активности кагоцела в комбинации с арбидолом в отношении пандемических изолятов вируса гриппа А (H1N1)sw. Отчет НИР НИИ гриппа СЗО РАМНСПб. 2009.
- Харламова Ф. С. с соавт. Клиническая эффективность кагоцела при ОРВИ со стенозирующим ларинготрахеитом у детей // Детские инфекции. 2008, т. 7., № 4, с. 28–35.
- Харламова Ф. С. с соавт. Профилактическая эффективность кагоцела при острых респираторных заболеваниях у детей // Детские инфекции. 2009, т. 8, № 4, с. 34–40.
- Сенцова Т. Б, Ревякина В. А. Современные иммуномодуляторы в практике педиатра // Российский аллергологический журнал. Сб. статей «Часто болеющие дети». Materia medica. М., 2006, с. 41–43.
- Careddu P., Mei V., Venturoli V., Corsini A. Pidotimod in the treatment of recurrent respiratory infections in paediatric patients. Arzneim.-Forsch./Drug Res., 44 (II), 12 a, 1994,1485–1489.
- Illeni M. T., Bombelli G., Poli A., Pattarino P. L. NK cell cytotoxic activity induced by a synthetic immunostimulant (pidotimod): an in vitro study // J Chemother. 1991, III, 157–159.
- Харламова Ф. С. с соавт. Применение препарата пидотимод при острой респираторной инфекции у часто болеющих детей // Вопросы современной педиатрии., 2009, т. 8, № 2,с. 21–27.
Статья опубликована в журнале Лечащий Врач
материал с сайта MedLinks.ru





