Фокальные эпилепсии у взрослых: клиническая лекция
Содержание статьи
- 1 Введение
- 2 Лобная эпилепсия
- 3 Фокальные клонические моторные приступы
- 4 Асимметричные тонические приступы
- 5 Лобные гиперкинетические приступы
- 6 Абсансы
- 7 Пароксизмы, исходящие из височных долей мозга
- 8 Височная эпилепсия
- 9 Медиальная височная эпилепсия
- 10 Латеральная височная эпилепсия
- 11 Теменная эпилепсия
- 12 Затылочная эпилепсия
- 13 Заключение
Введение
На амбулаторном приеме редко можно встретить у лиц старше 18 лет самоограничивающиеся эпилептические припадки, характерные для синдромов детского возраста или разрушительных младенческих эпилептических энцефалопатий [1]. Приводим основные данные по эпилептическим синдромам, чаще всего встречающимся во взрослой практике.
Лобная эпилепсия
При данной форме эпилепсии очаги эпилептогенной активности возникают в лобных долях, в т. ч. в орбитофронтальной, фронтополярной, дорсолатеральной, оперкулярной, моторной и дополнительной моторной зонах или в поясной извилине.
Казавшееся прежде хаотическим разнообразие иктальных проявлений лобных приступов благодаря введению в широкую клиническую практику электроэнцефалографического видеомониторинга позволило классифицировать пароксизмы, исходящие из лобной доли, на 6 групп: 1) фокальные клонические моторные; 2) асимметричные тонические; 3) гиперкинетические приступы — ГП (психомоторные, гипермоторные, комплексные парциальные); 4) оперкулярные; 5) абсансы; 6) пароксизмы, напоминающие по своим характеристикам медиальную височную эпилепсию.
Фокальные клонические моторные приступы
Фокальные клонические моторные приступы, проявляясь изолированно, не сопровождаются потерей сознания и служат отражением иктальной активности в первичной моторной зоне. Подобный тип приступов характерен для различных фронтальных и экстрафронтальных эпилептических синдромов, ведущих ко вторичной активации первичной моторной коры.
Приступы представляют собой ритмичные сокращения и расслабления мышц, которые могут быть локальными или распространяющимися на другие участки тела («джексоновский марш»). Длительность эпизода редко превышает 1–2 мин. После его окончания нередко наблюдается паралич Тодда, локализация которого имеет большое информационное значение (паралич обычно контралатерален области начала приступа). На электроэнцефалограмме (ЭЭГ) в постиктальном периоде может регистрироваться локальное замедление, а при нейровизуализации — транзиторный локальный отек мозга [1–3].
Асимметричные тонические приступы
Асимметричные тонические приступы возникают при возбуждении вторичной сенсомоторной зоны. Эпизоды короткие (10–40 с) и чаще всего состоят из двустороннего асимметричного повышения тонуса рук с их отведением/приведением и поднятием/опусканием, сгибанием в локтевых суставах без нарушения сознания. Реже наблюдаются атетоидные движения в контралатеральной руке, ноге или половине лица, удары, педалирование или шагающие движения в ногах, их тоническая или дистоническая установка. Приступу может предшествовать аура в виде покалывания, онемения или напряжения. Тонизирующая фаза приступа может начинаться с непроизвольной вокализации, а после приступа возможно отсутствие речи. Постприступная спутанность сознания встречается очень редко. Для асимметричных тонических приступов характерны не только позитивные (тонические), но и негативные (атонические) моторные проявления. Описаны и геластические приступы, возникающие при локализации эпилептогенных очагов в рассматриваемой области мозга. Приступы, исходящие из дополнительной моторной зоны (ПДМЗ), отличаются стабильностью клинических проявлений: начинаются в детстве и персистируют в неизменном виде у взрослых [1].
Лобные гиперкинетические приступы
Некоторые приступы, исходящие из лобных долей мозга, проявляются выраженной моторной симптоматикой при отсутствии тонической установки конечностей. Подобные пароксизмы описывались под названием лобных приступов с аномальным поведением, лобных гипермоторных приступов, лобных комплексных парциальных, а также лобных гиперкинетических приступов (последний термин является предпочтительным). Характерные гиперкинетические автоматизмы, очевидно, являются высокоспецифичной особенностью подобного вида лобных приступов. В то же время имеются описания ночных гиперкинетических пароксизмов, исходящих из височной доли. Видимо, лобная система, ответственная за подобные иктальные проявления, может активизироваться при раздражении различных областей мозга [4].
Несмотря на свою вычурность и причудливость, напоминающую истерические припадки, ГП отличаются стереотипностью иктальных проявлений в каждом клиническом случае. Как и при других типах лобных приступов, при них отмечаются «переходные» формы между ГП и ПДМЗ, ГП и медиальными височными приступами (в этом случае пароксизмы обычно начинаются как ГП, переходя затем в височные приступы), ГП и приступами, исходящими из сенсомоторной коры (последние, впрочем, обычно не являются частью ГП).
ГП могут возникать при очагах в разных участках лобной доли, в основном в орбитофронтальной и лобной полярной областях, передней части поясной извилины или медиальных отделах лобной доли [5].
На интериктальной ЭЭГ выявляются замедление тета-, дельта-диапазона и эпилептиформные разряды в лобных отведениях. Во время приступа на ЭЭГ определялось уплощение кривой или низкий уровень бета-активности, исчезновение ярко выраженной межприступной аномалии ЭЭГ или возникновение тета-ритма [5].
Так же, как и ПДМЗ, ГП могут характеризоваться нормальной или неспецифической картиной интериктальной и, во многих случаях, иктальной ЭЭГ, что ведет (наряду с вычурными моторными проявлениями) к ошибочной диагностике неэпилептических приступов. Это делает необходимым детальное знание семиотики приступов — основного критерия дифференциальной диагностики ГП и психогенных пароксизмов. Для последних более характерны ритмичные движения тазом, повороты головы налево-направо, ударяющие движения, в многих случаях имеет место отягощенный анамнез по психическим заболеваниям. Для ГП более типичны короткие, сгруппированные в кластеры, чаще ночные приступы (начинаются обычно в молодом возрасте), а также пронаторная установка конечностей в момент приступа.
Диагностика ГП, как и ПДМЗ, базируется на комплексе признаков, к которым, помимо вышеописанных, также относятся обычно нормальные данные ЭЭГ и МРТ. Следует учитывать, что все характерные для ГП результаты клинического и инструментального исследования в полной мере соответствуют и другому лобному эпилептическому синдрому, имеющему в своей основе генетический дефект — аутосомно-доминантную ночную лобную эпилепсию.
Абсансы
Абсансы в ряде случаев возникают при разрядах с преимущественной локализацией в лобной доле мозга, в основном в орбитофронтальной и медиальной фронтальной областях [6]. Они клинически могут не отличаться от подобных приступов с диффузным распространением эпиактивности.
Оперкулярные приступы, начинающиеся в одноименном образовании, входящем в состав лобной доли, описываются реже остальных типов лобных приступов. Клинические проявления подобных пароксизмов заключаются в обильном слюнотечении, орофациальной апраксии с возможным присоединением клонических судорог в мышцах лица, шеи и гортани, ощущении покалывания в горле и половине лица или контралатеральной верхней конечности [7].
Пароксизмы, исходящие из височных долей мозга
У части пациентов лобные приступы могут напоминать пароксизмы, исходящие из височных долей мозга. Как описывалось выше, ГП, начинающиеся в орбитофронтальной области коры, могут распространяться на медиальные височные структуры, что ведет к превращению драматических иктальных проявлений ГП в более мягкие, характерные для медиальной височной эпилепсии (МВЭ). В других случаях орбитофронтальные приступы изначально клинически и электроэнцефалографически неотличимы от височных, что при отсутствии очаговой патологии на МРТ нередко порождает ошибки в диагнозе [8].
Височная эпилепсия
Височная эпилепсия (ВЭ) составляет более половины всех случаев фокальной эпилепсии у взрослых. Несмотря на то, что классически ранее развитие ВЭ связывали с изолированным повреждением височных структур, таких, как гиппокамп и миндалина, более поздние исследования показали широкое распространение кортикальной атрофии, включающей как височную, так и экстратемпоральные области [9].
Симптоматические и криптогенные ВЭ можно разделить на 2 вида в соответствии с четко определенными синдромами: 1) медиальную, или амигдало-гиппокампальную, связанную с поражением лимбической системы в глубинных отделах височной доли; 2) латеральную, или неокортикальную, в основе которой лежит поражение височного неокортекса.
Медиальная височная эпилепсия
Гиппокампальный склероз (ГС) является наиболее распространенным патологическим субстратом для медиальной ВЭ (МВЭ) с характерным признаком гибели основных нейронов, прежде всего в CA1 и хилусе (слое зубчатой извилины гиппокампа). Другие нарушения цитоархитектоники (в частности, дисперсии гранулярных клеток зубчатой извилины и отклонения цитоскелета хилуса) были выявлены в других зонах гиппокампа [10].
В анамнезе у пациентов часто отмечаются фебрильные судороги детского возраста, а также травмы и инфекции центральной нервной системы [11]. Височным приступам обычно предшествует аура, которая включает висцеросенсорные ощущения (особенно часто в эпигастральной области), страх, тревогу, сонливость. Обычно вслед за аурой следуют застывание, взгляд в одну точку (starring) и расширение зрачков. Если приступы заканчиваются на этом, их можно спутать с абсансами (височные абсансы). Возможны ороалиментарные (жевание, пощипывание и облизывание губ) и двигательные автоматизмы (жестикуляция, ощупывание и перебирание предметов).
Возрастная эволюция приступов отмечается до 10-летнего возраста, когда клиническая картина становится неотличимой от клинической картины ВЭ у взрослых. У детей до 3 лет преобладают тонические и клонические моторные проявления, затем приступы приобретают, как правило, гипокинетический характер, частота встречаемости аутомоторных приступов при этом неуклонно нарастает с возрастом [12].
Постиктальная фаза при МВЭ с ГС характеризуется длительными спутанностью, дезориентацией и нарушениями речи, более длительными при локализации иктального фокуса в доминантной гемисфере, что отличает этот синдром от экстратемпоральных приступов, для которых постиктальная спутанность менее характерна.
Результаты рутинной ЭЭГ часто нормальны или неспецифичны, однако при длительном ЭЭГ-мониторинге эпилептиформная активность, характеризующаяся пиками, острыми и медленными волнами, а также их сочетанием, определяется в передних височных отведениях в большинстве случаев, причем нередко она является двусторонней независимой [13].
Иктальная эпилептиформная активность регистрируется обычно через 30 с от момента первых проявлений приступа и в большинстве случаев представляет собой характерную ритмическую активность с частотой 5–10 Гц, графическая запись которой напоминает зубья пилы (рис. 1).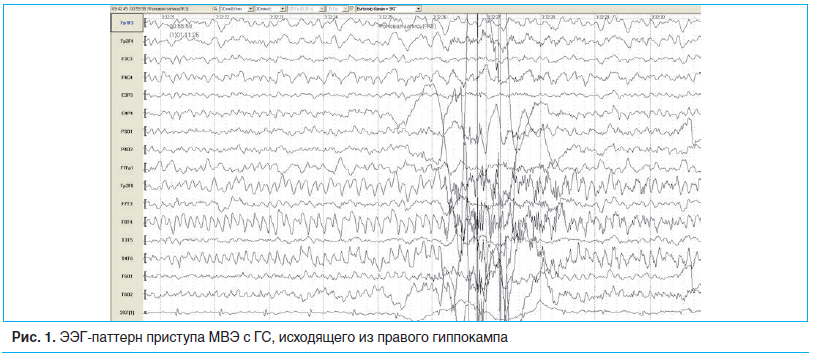
Иногда иктальный паттерн на скальпной ЭЭГ регистрируется контралатерально нейровизуализационным изменениям. В этом случае интракраниальные инвазивные электроды определяют начало приступа в склерозированном гиппокампе («подожженный гиппокамп») с последующим распространением на контралатеральный височный неокортекс. Характерная морфология и локализация иктальных ЭЭГ-паттернов имеет большое практическое значение в первую очередь для дифференцирования медиальной и латеральной ВЭ. Изолированные ауры обычно не ассоциируются с изменениями на ЭЭГ, хотя в ряде случаев могут проявляться частыми регионарными пиками. При применении стереотаксических инвазивных электродов было установлено, что ЭЭГ-паттерном простых парциальных приступов являются гиперсинхронные гиппокампальные разряды, переходящие затем в низкоамплитудную высокочастотную «вовлекающую активность» (fast recruiting rhythm), знаменующую начало комплексного парциального приступа [14]. МРТ высокого разрешения обнаруживает атрофию гиппокампа у большинства пациентов с резистентной МВЭ. Наиболее типичной находкой является повышение интенсивности сигнала от гиппокампа в Т2-взвешенных изображениях, что подтверждает диагноз МВЭ с ГС (рис. 2).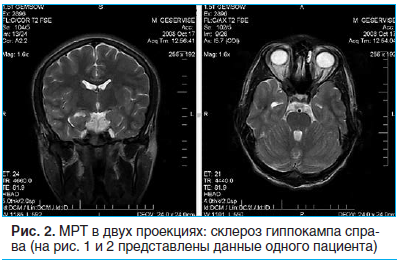
Волюметрическое исследование височных долей показывает их асимметрию, однако клиническое значение этого количественного МРТ-исследования остается дискутабельным.
Из методов функциональной нейровизуализации наиболее информативным является позитронно-эмиссионная томография с 18-флуородезоксиглюкозой, выявляющая обширную зону гипометаболизма, включающую, помимо пораженной височной доли, ипсилатеральный таламус, базальные ганглии и другие структуры [15]. Однофотонная эмиссионная компьютерная томография (ОФЭКТ) относится к менее чувствительным методам, при интериктальном введении радиофармпрепарата определяется зона гипоперфузии или нормальный кровоток в ипсилатеральной височной доле, при иктальном — зона гиперперфузии, окруженная зоной гипоперфузии. Весьма типичная для МВЭ с ГС картина отмечается при проведении ОФЭКТ сразу после приступа: гипоперфузия в височном неокортексе сочетается с гиперперфузией в ипсилатеральных медиальных структурах [16].
В связи с тем что диагноз МВЭ с ГС обычно ставят в рамках предоперационного обследования пациентам с абсолютной медикаментозной резистентностью, эффективность лекарственной терапии этого синдрома в целом оценить крайне затруднительно [17]. Хирургическое лечение, заключающееся обычно в резекции ограниченного участка височной доли, включающего лимбические структуры, дает положительный результат в виде полного избавления от приступов в 60–80% случаев. Подобный объем оперативного вмешательства (с сохранением височного неокортекса) редко вызывает грубый неврологический дефицит и нейропсихологические расстройства, а мнестические функции и интеллект у ряда пациентов даже улучшаются [18]. Персистирование приступов после операции у ряда пациентов объясняется, очевидно, недостаточным объемом резекции с сохранением эпилептогенных очагов, в частности в области островка или полюса височной доли [19].
Латеральная височная эпилепсия
Латеральная (неокортикальная) ВЭ (ЛВЭ) встречается намного реже, чем МВЭ. Тесная взаимосвязь лимбических структур и височного неокортекса объясняет схожесть клинической картины приступов при этих двух формах эпилепсии, тип ауры во многих случаях также объясняется одновременным вовлечением в эпилептический процесс обеих областей височной доли. Тем не менее среди пациентов с «чистой» МВЭ отсутствуют составляющие ауру ЛВЭ слуховые и сложные зрительные галлюцинации, а также головокружение.
К клиническим особенностям ЛВЭ относятся отсутствие фебрильных судорог в анамнезе, наличие экспериментальных (основанных на пережитом) аур (слуховых и зрительных иллюзий и галлюцинаций), контралатеральная дистоническая установка и потеря контакта с первых секунд приступа, меньшая частота моторных проявлений и отсутствие ороалиментарных автоматизмов, короткая продолжительность приступов и большая склонность ко вторичной генерализации по сравнению с МВЭ. Клиническая картина приступов при ЛВЭ не имеет принципиального отличия от аутосомно-доминантной ЛВЭ (семейная ВЭ со слуховыми проявлениями) [20].
Долговременный прогноз при ЛВЭ не отличается от прогноза при других формах симптоматической фокальной эпилепсии, в случае неэффективности антиэпилептических препаратов пациентам показано хирургическое вмешательство.
Теменная эпилепсия
В отличие от многократно описанных височных и лобных эпилепсий приступы, исходящие из теменных долей мозга, описаны лишь в единичных публикациях. Это связано с относительно меньшей распространенностью и трудностями диагностики теменной эпилепсии (ТЭ), что обусловлено, в свою очередь, анатомо-физиологическими особенностями теменных долей мозга.
Как уже отмечалось, некоторые клинические проявления приступов, начинающихся в теменной доле мозга, были известны со времен античности, однако пациенты с подобными иктальными проявлениями встречаются в практике нечасто [21].
В первом десятилетии жизни ТЭ в подавляющем количестве случаев является следствием органического поражения головного мозга (менингоэнцефалита, тяжелой черепно-мозговой травмы, перинатального поражения). В практике «взрослого» эпилептолога наиболее часто встречаются пациенты с криптогенными формами, дебютировавшими без видимых причин во 2–3-м десятилетии жизни. Частота приступов может варьировать от единичных за весь период заболевания до ежедневных эпизодов.
Классические симптомы ТЭ представлены парестезиями, обычно контралатеральными очагу приступов. Пациенты описывают иктальные соматосенсорные симптомы как «ползание мурашек», «онемение», «покалывание», «сведение». Примеры частых болевых ощущений в момент приступа ТЭ: диффузная головная боль, разлитая боль в животе, сопровождающаяся рвотой и диареей, латерализованные болевые ощущения в туловище и конечностях («прострелы электрического тока»).
Приступы, исходящие из передненижних отделов теменной доли доминантного полушария, могут манифестировать расстройствами речи. Иктальная активность, ограниченная пределами теменной доли, ведет к развитию апраксии и агнозии, больной во время приступа выглядит спутанным и дезориентированным, что, впрочем, встречается практически при любых парциальных припадках.
Довольно часто у больных отмечается иктальное головокружение («эпилептическое торнадо»), связанное с раздражением центрального отдела вестибулярного анализатора, расположенного в корковом поле 2v теменной доли, занимающем основание внутритеменной борозды, непосредственно позади от области представительства руки и рта в постцентральной извилине.
В случае распространения иктальной активности на височные доли клинические проявления могут включать в себя слуховые галлюцинации, аутомоторные приступы или диалептические височные абсансы.
Если в приступную активность вовлечена кора на стыке височной, теменной и затылочной долей мозга, это может проявляться сложными зрительными и слуховыми галлюцинациями, сопровождающимися изменением сознания (dreamy state).
Затылочная эпилепсия
Затылочной эпилепсии (ЗЭ) в литературе уделяется относительно мало внимания, так же как и теменным.
Распространенность ЗЭ составляет менее 10% среди всех фокальных эпилептических синдромов. Частота приступов варьирует от единичных за весь период заболевания до ежедневных.
Иктальные зрительные симптомы могут быть как позитивными в виде «вспышек», «кругов», «мурашек», «птичек», «мерцающих ярких пятен» и т. д., так и негативными в виде «темноты перед глазами» или «черных пятен» (черных скотом) [22]. При затылочных приступах встречаются различные глазодвигательные симптомы, например тоническое отведение глазных яблок. Отмечены вегетативные проявления в виде тошноты и/или рвоты в момент приступа [23]. Нередкое сочетание ЗЭ с головной болью породило термин «мигрень-эпилепсия», до сих пор встречающийся в отечественной медицинской документации.
Заключение
Знание семиотики эпилептических приступов, возникающих как результат нарушений в различных долях головного мозга, имеет существенное клиническое значение в первую очередь для выявления эпилептогенных структурных поражений головного мозга и/или в рамках предоперационного обследования у пациентов с резистентной эпилепсией [24–28].
Информация с rmj.ru