Особенностью операционного обезболивания в поликлинических условиях является невозможность применения общих методов анестезии. Неоперационное обезболивание необходимо в послеоперационном периоде или пациентам с нехирургической патологией.
Анальгезирующий эффект различных препаратов связан с непосредственным обезболивающим воздействием, уменьшением проявлений воспалительного ответа, снижением отека тканей или опосредованным влиянием на болевой синдром.
К наркотическим анальгетикам относятся препараты опия и его производные (морфин, промедол), механизм действия которых связан с влиянием на опиоидные рецепторы на клеточном или системном уровнях.
Ненаркотические анальгетики представлены нестероидными противовоспалительными препаратами (НПВП). Среди всех групп НПВП наиболее выраженным анальгезирующим эффектом обладает кеторолак, неселективно угнетающий активность циклооксигеназ в периферических тканях и ингибирующий синтез простагландинов. Действие кеторолака сопоставимо с таковым наркотических анальгетиков, однако не угнетает дыхания, не обладает седативным и анксиолитическим действием, не вызывает лекарственной зависимости.
Ключевые слова: амбулаторная хирургия, обезболивание, анальгетики, кеторолак.
Для цитирования: Черняков А.В. Проблема боли и обезболивания в амбулаторной хирургии // РМЖ. 2016. № 14. С. 927–931.
Для цитирования: Черняков А.В. Проблема боли и обезболивания в амбулаторной хирургии // РМЖ. 2016. №14. С. 927-931
Chernyakov A.V.1,2
1,2City Clinical Hospital 15 named after O.M.Filatov; Pirogov Russian National Research Medical University, Moscow
Adequate pain management is one of the main tasks of outpatient surgery and includes intraoperative anesthesia, postoperative pain reduction and chronic pain management. General anesthesia is not possible in outpatient surgery settings. Analgesia is necessary in postoperative period and in patients with non-surgical pathology.
Analgesic effect of various drugs is related to direct analgesia, decreasing of inflammation and tissue edema or indirect influence on pain syndrome.
Narcotic analgesics include opium derivatives and drugs (morphine, promedol), Their mechanism of action is mediated through opioid receptors on the cellular or systemic level.
Non-narcotic analgesics include nonsteroidal anti-inflammatory drugs (NSAIDs). Ketorolac, nonselective inhibitor of cyclooxygenase and prostaglandins synthesis, has the strongest analgesic effect. Ketorolac efficacy is comparable to narcotic analgesics, but it does not cause respiratory depression and drug dependence, has no sedative and anxiolytic effects.
Key words: ambulatory surgery, anesthesia, analgesics, ketorolac.
For citation: Chernyakov A.V. The problem of pain and analgesia management in outpatient surgery // RMJ. 2016. № 14. P. 927–931.
Статье посвящена проблеме боли и обезболивания в амбулаторной хирургической практике
Введение
Поликлиническое звено является первичным в оказании медицинской помощи большинству пациентов, в т. ч. с хирургическими заболеваниями. Одна из основных задач, решаемых хирургом в амбулаторных условиях, − адекватное обезболивание. В широком смысле «амбулаторное обезболивание» включает различные виды анестезии во время операции, методы снижения болевого синдрома в послеоперационном периоде, а также борьбу с хроническим болевым синдромом у пациентов с различными воспалительными, дегенеративными и неопластическими заболеваниями [1−3].
Следует отметить, что адекватное обезболивание служит одним из ключевых условий для достижения положительного результата в лечении пациентов, а широкий спектр существующих обезболивающих средств позволяет амбулаторным хирургам успешно решать подобные задачи.
Патофизиологические аспекты и вопросы классификации боли
Боль − сложное и многообразное понятие в клиническом и патогенетическом аспектах. В общем смысле болевое ощущение является частью сигнальной системы, предупреждающей организм о возникающих нарушениях и повреждениях, что определяет ее ведущую роль в самосохранении организма. Однако при длительно протекающих патологических процессах или нарушениях со стороны центральной и периферической нервной системы боль может приобретать черты основного процесса, становясь проявлением болезни [4].
Особенностью боли является ее тесная связь с работой центральной нервной системы (ЦНС), где происходит анализ боли и выработка ответной реакции на болевой стимул. В связи с этим болевое ощущение всегда имеет эмоциональную окраску, что придает ей особенные черты, свойственные отдельному индивиду.
В зависимости от продолжительности ощущения боли и ее значения для организма боль подразделяют на острую и хроническую [4].
Острая боль является реакцией сенсорных систем на раздражение или повреждение поверхностных и глубоких тканей, внутренних органов, нарушение функции гладкой мускулатуры. Длительность болевого синдрома в этом случае определяется временем восстановления поврежденных структур. При этом острая боль может быть поверхностной (при повреждении кожи, подкожных тканей и слизистых), глубокой (при нарушении целостности мышц, связок, суставов и костей), висцеральной (при патологических процессах во внутренних органах) и отраженной (болевые ощущения в определенных периферических зонах при поражении внутренних органов) [4].
Хроническая боль представляет собой синдром, при котором болевые ощущения приобретают патологический характер и становятся самостоятельным заболеванием. О хронической боли можно говорить в том случае, если она длится более 3-х месяцев, когда инициирующий болевой фактор перестает действовать [5].
На основании особенностей патофизиологических процессов различают ноцицептивную и невропатическую боль [4].
Ноцицептивная боль возникает при повреждении болевых рецепторов в тканях и возбуждении афферентных нервных волокон. Ноцицептивная боль чаще всего является острой, возникает при воздействии очевидного фактора, имеет четкую локализацию и детально подвергается описанию больным. Как правило, данный тип боли быстро регрессирует при применении различных обезболивающих средств в адекватной дозировке. Однако при длительном сохранении ноцицептивного болевого синдрома возможно появление черт хронической боли [4, 5].
Невропатическая боль возникает в результате повреждения или других изменений в центральной и периферической нервной системе. Многообразие окраски невропатической боли обусловлено различными ее проявлениями в зависимости от уровня, обширности, длительности и характера поражения нервной системы. При этом выделяют следующие клинические проявления невропатической боли: невралгия (боль, передающаяся по одному нервному стволу), дизестезия (необычные, неприятные ощущения), гиперестезия (повышенная реакция на прикосновение), аллодиния (болевая реакция на безболевой раздражитель), гипералгезия (повышенная реакция на болевой раздражитель) [4].
Методы оценки болевого синдрома
Исследование выраженности болевого синдрома необходимо для оценки ответной реакции организма на болевой стимул и эффективности применяемых обезболивающих средств.
Учитывая индивидуальные особенности восприятия болевого синдрома у каждого пациента, для характеристики боли чаще всего применяется его субъективная оценка. К наиболее распространенным методам оценки боли относятся визуально-аналоговая шкала (ВАШ), цифровая шкала, различные виды опросников. Вне зависимости от применяемого метода пациент выражает степень своего болевого ощущения в виде количественных характеристик (сантиметры при использовании ВАШ, баллы при использовании цифровой шкалы и опросников), которые потом подсчитываются и анализируются [4].
К объективным методам исследования боли относятся регистрация вызванных потенциалов (соматосенсорных, зрительных и модальных), условная негативная волна (оценка отклонения электрического потенциала мозга при воздействии двух разделенных во времени стимулов), ноцицептивный флексорный рефлекс (регистрация ответа при стимуляции малоберцового нерва), экстероцептивная супрессия произвольной мышечной активности (исследование активности жевательных или височных мышц при электрической стимуляции) и лазерные потенциалы (фиксация церебрального потенциала в области вертекса при стимуляции кожи верхних конечностей импульсным инфракрасным лазером) [4].
Виды обезболивания
На протяжении всей своей истории человек пытается найти способы и средства для снижения интенсивности или избавления от болевого синдрома. Применение таких средств определяется понятием «обезболивание». Виды обезболивания в зависимости от цели и условий его проведения представлены на рисунке 1.
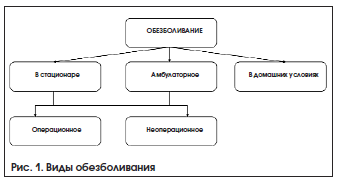
Основной задачей операционного обезболивания является избавление пациента от боли во время проведения оперативного вмешательства. Операционное обезболивание достигается проведением аналгезии или анестезии.
Аналгезия представляет собой ослабление или подавление болевой чувствительности путем использования лекарственного или иного воздействия, без угнетения других видов чувствительности и сознания [3−5].
Анестезия в зависимости от метода проведения подразделяется на центральную анестезию (введение больших доз наркотических анальгетиков, вызывающих наркотический сон), атаралгезию (совместное использование наркотических анальгетиков и транквилизаторов), нейролептаналгезию (сочетанное введении наркотического анальгетика и нейролептика).
Анестезия осуществляется различными методами интраоперационного обезболивания с использованием препаратов различных фармакологических групп, приводящих к угнетению всех видов чувствительности [4].
Местная анестезия характеризуется сохранением сознания и спонтанного дыхания, основана на использовании препаратов, блокирующих чувствительные нервные окончания при их введении рядом с нервным стволом. В зависимости от уровня введения анестетика выделяют стволовую, плексусную, паравертебральную, спинномозговую и эпидуральную анестезию.
Различные методы общей анестезии (внутривенная, ингаляционная и инсуффляционная) обеспечивают развитие тотальной миоплегии и требуют искусственной вентиляции легких.
Особенностью операционного обезболивания в поликлинических условиях является невозможность применения общих методов анестезии, наличие в структуре лечебно-профилактического учреждения блоков или палат интенсивной терапии и возвращение пациента домой после операции, что исключает врачебный контроль в ближайшем послеоперационном периоде. Поэтому основными методами подавления болевого синдрома во время операции в амбулаторных условиях служат различные виды аналгезии и местной анестезии препаратами короткого действия (новокаин, лидокаин и т. д.). Несмотря на это, спектр амбулаторных операций достаточно широк, т. к. помимо оказания неотложной помощи при острых хирургических заболеваниях (табл. 1) и травмах поликлинические хирурги проводят все больше плановых операций (табл. 2), что связано с внедрением новейших малоинвазивных оперативных методик и современных средств анестезии.


Неоперационное обезболивание в условиях поликлиник необходимо в послеоперационном периоде, а также пациентам с нехирургической патологией и осуществляется такими же фармакологическими и нефармакологическими методами, что и в стационаре. Однако необходимо учитывать кратковременность нахождения пациента в амбулатории и отсутствие его наблюдения в домашних условиях, что ограничивает применение сильнодействующих обезболивающих средств, в т. ч. наркотических препаратов [5].
Фармакологические методы обезболивания
Анальгезирующий эффект различных препаратов связан с непосредственным обезболивающим воздействием, уменьшением проявлений воспалительного ответа, снижением отека тканей или опосредованным влиянием на болевой синдром.
Все фармакологические средства, влияющие на степень выраженности болевого синдрома, подразделяются на анестетики и анальгетики (рис. 2).
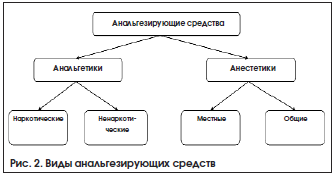
К группе анестетиков относятся препараты, угнетающие чувствительность периферических нервных окончаний (при местной анестезии) или приводящие к общей анестезии за счет центрального влияния (при общей анестезии) [6].
Анальгетики − лекарственные препараты, подавляющие болевую чувствительность. Они разделяются на наркотические и ненаркотические средства [6].
К наркотическим анальгетикам относятся препараты опия, его алкалоиды и их синтетические производные (морфин, промедол). Их механизм действия связан с влиянием на опиоидные рецепторы на клеточном или системном уровнях. На клеточном уровне наркотические анальгетики действуют подобно эндогенным эндорфинам и энкефалинам, стимулируя опиоидные рецепторы. Системный уровень влияния связан с повышением порога возбудимости клеток ноцицептивной системы, располагающихся в ядрах таламуса [6].
Ненаркотические анальгетики представлены обширной группой нестероидных противовоспалительных препаратов (НПВП), обладающих, помимо обезболивающего, противовоспалительным и жаропонижающим эффектами [6, 7].
Болеутоляющий эффект НПВП связан с центральным (нарушение проведения болевых импульсов на уровне таламуса) и периферическим (блокирование взаимодействия брадикинина с периферическими ноцицепторами) влиянием [8]. Противовоспалительный эффект ненаркотических анальгетиков осуществляется за счет ингибирования синтеза простагландинов и циклооксигеназ, что приводит к снижению проницаемости капилляров и экссудации. Жаропонижающее действие НПВП обусловлено препятствием пирогенному влиянию простагландинов на нейроны центра терморегуляции и теплопродукции гипоталамуса и торможением синтеза эндогенных пирогенов (в первую очередь интерлейкина-1).
В зависимости от способа получения выделяют следующие группы НПВП [6, 9]:
− производные салициловой кислоты (ацетилсалициловая кислота), характеризующиеся низкой токсичностью, но выраженным раздражающим действием на слизистую ЖКТ;
− производные пиразолона (метамизол натрия, амидопирин), имеющие малую широту терапевтического действия и угнетающие кроветворение при длительном применении;
− производные парааминофенола (фенацетин и парацетамол), не вызывающие язвообразования и не угнетающие функцию почек, но обладающие низкой противовоспалительной активностью;
− производные индолуксусной кислоты (индометацин, сулиндак), обладающие максимальной противовоспалительной активностью, но воздействующие на ЦНС и способные вызывать бессонницу, возбуждение и судороги;
− производные фенилуксусной кислоты (диклофенак-натрий), имеющие выраженное противовоспалительное действие и минимально влияющие на слизистую желудка;
− производные пропионовой кислоты (ибупрофен), обладающие выраженным противовоспалительным эффектом;
− производные фенамовой кислоты (мефенамовая кислота), применяющиеся как средство с выраженным обезболивающим и жаропонижающим эффектом, но часто вызывающие нежелательные явления со стороны ЖКТ (диарея);
− оксикамы (пироксикам, ксефокам), являющиеся селективными ингибиторами циклооксигеназы-2 и характеризующиеся длительностью действия и хорошим проникновением в пораженные воспалительным процессом ткани;
− алканоны (набуметон), влияющие на синтез простагландинов;
− производные сульфонанилидов (нимесулид), селективно ингибирующие циклооксигеназу-2 и оказывающие противовоспалительное, анальгезирующее и жаропонижающее действие.
Среди всех групп НПВП наиболее выраженным анальгезирующим эффектом обладают производные пиролизинкарбоксиловой кислоты, в частности кеторолак, действие которого связано с неселективным угнетением активности циклооксигеназ в периферических тканях и ингибированием синтеза простагландинов. Анальгезирующее действие кеторолака сопоставимо с таковым наркотических анальгетиков, однако он не влияет на опиоидные рецепторы, а поэтому не угнетает дыхания, не обладает седативным и анксиолитическим действием, не вызывает лекарственной зависимости.
Также анальгезирующим эффектом обладает ряд препаратов, относящихся к таким фармакологическим группам, как кортикостероиды и спазмолитические средства. Обезболивающий эффект кортикостероидов связан с противовоспалительным действием при локальном их применении. Спазмолитики обладают обезболивающим эффектом в том случае, если болевой синдром развился на фоне спазма гладкой мускулатуры внутренних органов и тканей.
Одной из важных характеристик анальгезирующего препарата является путь введения в организм [4, 6]:
− пероральный;
− трансректальный;
− сублингвальный и трансбуккальный;
− транскутанный;
− ингаляционный;
− подкожный;
− внутривенный;
− внутримышечный;
− спинальный и эпидуральный.
Различные пути введения позволяют расширить спектр применения анальгезирующих средств. Гели, содержащие НПВП (например, Кеторол), способны снизить болевой синдром и уменьшить воспаление при местном применении у пациентов с явлениями тромбофлебита подкожных вен верхних, нижних конечностей и другими воспалительными заболеваниями кожи, подкожно-жировой клетчатки. Таблетированная и внутримышечная формы кеторолака (Кеторол) по обезболивающему воздействию незначительно уступают наркотическим анальгетикам и применяются для обезболивания у пациентов в послеоперационном периоде в стационарных и амбулаторных условиях, с выраженным хроническим болевым синдромом, связанным с поражением периферических нервов или онкологическим процессом. Внутривенное введение кеторолака применяется для купирования болевого синдрома в короткие сроки, а также в качестве премедикации перед выполнением каких-либо хирургических процедур. Выраженный анальгезирующий эффект кеторолака, отсутствие риска лекарственной зависимости, различные формы препарата обусловливают его широкое применение для обезболивания в амбулаторной практике.
Литература
1. Аванесьянц Э.М., Цепунов Б.В., Французов М.М. Пособие по хирургии. М.: АНМИ, 2002 [Avanes’janc Je. M., Cepunov B. V., Francuzov M. M. Posobie po hirurgii. M.: ANMI, 2002 (in Russian)].
2. Белобородов В.А. Поликлиническая хирургия. Красноярск: Тип32, 2009. 208 с. [Beloborodov V.A. Poliklinicheskaja hirurgija. Krasnojarsk: Tip32, 2009. 208 s. (in Russian)].
3. Johnson A.D., Day R.D. The problems and pitfalls of NSAID therapy in eldery. Part II // Drugs-Agigng. 1991. № 1. P. 212.
4. Вейн А.М., Авруцкий М.Я. Боль и обезболивание. М.: Медицина, 1997. 280 с. [Vejn A.M., Avruckij M.Ja. Bol’ i obezbolivanie. M.: Medicina, 1997. 280 s. (in Russian)].
5. Кузин М.И., Харсан С.Ш. Местное обезболивание. М.: Медицина, 1982 [Kuzin M. I., Harsan S. Sh. Mestnoe obezbolivanie. M.: Medicina, 1982 (in Russian)].
6. Стручков В. И. Справочник по клинической хирургии. М.: Медицина, 1994 [Struchkov V. I. Spravochnik po klinicheskoj hirurgii. M.: Medicina, 1994 (in Russian)].
7. O’Brein C., McLellan A. Myths about treatment of aadiction // Lancet. 1996. Vol.1347(237). P. 40.
8. Бертрам Г. Катцунг. Базисная и клиническая фармакология. СПб.: Диалект, 2008. 784 с. [Bertram G. Katcung. Bazisnaja i klinicheskaja farmakologija. SPb.: Dialekt, 2008. 784 s. (in Russian)].
9. Vale J.A., Proudfoot A.T. Paracetamol (acetaminophen) poisoning // Lancet. 1995. Vol. 346. P. 547−552.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru