Представлены некоторые розацеаподобные заболевания, вопрос о нозологической самостоятельности, этиологии и патогенезе которых, несмотря на большое количество научных публикаций, до сих пор остается нерешенным.
Лечение розацеа представляет большие трудности, и, несмотря на большое количество предложенных методов, заболевание зачастую плохо поддается терапии, постоянно ведутся поиски новых методов медикаментозной и физиотерапевтической коррекции. Это имеет не только медицинское, но и социальное значение, т. к. больные, сохраняя трудоспособность, вынуждены достаточно долго находиться на амбулаторном и даже стационарном лечении.
Ключевые слова: розацеа, эритема, телеангиэктазии, клещи Demodex, ринофима, розацеаподобные заболевания.
Для цитирования: Григорьев Д.В. Розовые угри и родственные заболевания // РМЖ. Дерматология. 2016. № 10. С. 627–635.
Для цитирования: Григорьев Д.В. Розовые угри и родственные заболевания // РМЖ. 2016. №10. С. 627-635
Grigor’ev D.V.
Kolomna Central Regional Hospital, Medical Center of Reproduction and Family Planning «Healthy Generation», Kolomna, Russia
Rosacea (synonyms: acne, acne rosacea, gutta rosacea, cuperose, teleangiectasiasis faciei) is one of the most common skin conditions which prevalence ranges from 0.5% to 10%. This disease ranks 7th among skin disorders. Specific etiology of rosacea still remains an enigma, however, this pathology is multifactorial and includes both underlying inherited predisposition and exposure to exogenous factors. The paper addresses epidemiology, pathogenesis, grading system, clinical course, and diagnosis of rosacea. Clinical manifestations are described in details and illustrated with photos.
Rosacea-like conditions are discussed as well. Despite multiple publications, their nosological independence, etiology, and pathogenesis are still unknown.
The treatment of rosacea is challenging. A variety of strategies were developed, however, the disease is difficult to treat. Novel drug and physiotherapy modalities are needed. Rosacea is an important medical and social issue since these patients maintain their work capacity but have to be on outpatient and even inpatient treatment for a rather long time.
Key words: rosacea, erythema, telangiectasia, Demodex, rhinophyma, rosacea-like conditions.
For citation: Grigor’ev D.V. Rosacea and rosacea-like conditions // RMJ. Dermatology. 2016. № 10. P. 627–635.
Статья посвящена проблеме розовых угрей и родственных заболеваний
 Введение
Введение
Клинические и гистологические характеристики розацеа остаются плохо изученными, несмотря на то, что розовые угри являются относительно распространенным дерматозом. Не существует никакого лабораторного теста, который может легко подтвердить диагноз розацеа. Кроме того, представление, что некоторые заболевания «родственны» розацеа, основано на клиническом сходстве, а не на научных доказательствах.
Термин «розацеа» охватывает совокупность симптомов и признаков, к которым относятся стойкая эритема лица, телеангиэктазии, воспалительные узелки и гнойнички, частые приливы к лицу, не оставляющий ямок отек на лице, воспаление глаз различного типа, фиматозные изменения, главным образом носа, а также ушей, лба, подбородка, век. Некоторые авторы различают розацеа фульминанс, характеризующуюся стремительным появлением узелков и пустул, накладывающихся на эритему лица, иногда с лихорадкой, и розацеа конглобата, когда наблюдаются воспалительные кисты на лице с последующим рубцеванием. Однако отнесение этих симптомокомплексов к розацеа спорно, и немало авторов считают их в большей степени родственными обыкновенным угрям. Стойкие красно-коричневые узелки на лице с характерной гранулематозной гистологией без казеозного некроза называют гранулематозной розацеа, в то время как частые приливы к лицу и легко раздражимую кожу лица относят к «прерозацеа». Включение вышеперечисленного неоднородного спектра клинических проявлений в характеристику розацеа затрудняет понимание патогенеза этого заболевания [1].
В 2002 г. была опубликована классификация подтипов розацеа, и она прояснила ситуацию.
Исторические сведения
Роберту Уильяму приписываются самые ранние медицинские описания «акне розацеа». Форму заболевания, которую он описал, в наше время можно было бы классифицировать как папуло-пустулезную розацеа. Сразу многие дерматологи того времени стали считать, что розацеа имеет «себорейный патогенез», подобный обыкновенным угрям. Позже Рэдклиф-Крокер считал само собой разумеющимся, что повторные приливы приводят к расширенным кровеносным сосудам на лице с последующими воспалительными кожными изменениями.
Эпидемиология
Ранее опубликованные отчеты относительно частоты розацеа в популяции иногда грешили не отвечающими требованиям определениями болезни. В 1989 г. исследование более 800 служащих в Швеции показало распространенность розацеа на уровне 10%. Однако у большинства этих людей наблюдались эритема лица и телеангиэктазии без воспалительных кожных очагов − эти признаки клинически нельзя отличить от изменений кожи лица, вызываемых хроническим воздействием ультрафиолетового света (дерматогелиоз). Демографическое исследование 1000 человек в Ирландии, которое применило согласованное клиническое определение папуло-пустулезной розацеа, установило распространенность розацеа, равную 2,7%. Это исследование показало, что папуло-пустулезная розацеа не связана с фотоповреждением. Дополнительные 14% из этой исследованной популяции имели изменения кожи, подобные таковым в шведской группе, которые можно было бы отнести или к эритематозно-телеангиэктатической розацеа или дерматогелиозу – нарушениям, связанным с фотоповреждением.
Патогенез
Точный патогенез розацеа неизвестен. Вероятно, со временем будет установлено, что заболевание, известное на сегодняшний день как розацеа, заключает в себе несколько похожих, возможно родственных, но различных клинических состояний, каждое с самостоятельным преобладающим патогенетическим механизмом. Некоторые значимые для розацеа факторы перечислены в таблице 1.

Чаще всего розацеа наблюдается у лиц европеоидной расы и у лиц со светлой, чувствительной к солнечному свету кожей, т. е. с фототипами I и II. Возможно, существует генетическая предрасположенность к этому заболеванию, т. к. 10−20% пациентов сообщают о семейном анамнезе розацеа. Эпидемиологические исследования показывают, что эритематозно-телеангиэктатическая розацеа, возможно, связана с воздействием ультрафиолетового излучения и фотоповреждением. Установлено, что воздействие ультрафиолетового излучения спектра В стимулирует ангиогенез и увеличивает секрецию VEGF кератиноцитами. Предполагается, что воздействие УФИ ведет к продукции химически активного кислорода, который, вызывая повышенную продукцию матриксных металлопротеиназ, является причиной повреждения кровеносных сосудов и основного межклеточного вещества дермы. Возможно, что эти факторы исключительно значимы у пациентов с эритематозно-телеангиэктатической розацеа.
Гистологическое исследование папуло-пустулезного розацеа выявляет воспалительные изменения, которые наиболее резко выражены в области сально-волосяного мешочка. Эти изменения, возможно, являются результатом дисфункции врожденного иммунного ответа, который защищает кожу от инфекции, а также от других раздражителей внешней среды, например УФИ и химической травмы. Запуск врожденной иммунной системы приводит к управляемой секреции цитокинов и антимикробных пептидов, например кателицидина. При розацеа имеет место повышенная регуляция кателицидина и процессинга сериновой протеазы (каллекреин 5), что говорит о дисфункции системы врожденного иммунитета. Когда в кожу мышей вводили пептиды кателицидина и связанных с ним энзимов, то они стимулировали провоспалительную и ангиогенную активность, свойства, которые, возможно, имеют большую значимость для папуло-пустулезной розацеа.
Стойкая центрофациальная эритема и телеангиэктазии являются распространенными признаками розацеа, так же как и приливы (преходящая эритема). По сравнению с непораженной кожей в коже, пораженной папуло-пустулезной розацеа, наблюдали повышение кожного кровотока. Кроме того, в очагах поражения кожи повышается экспрессия VEGF, CD31 (общий маркер клеток эндотелия) и маркера лимфатического эндотелия D2-40 (подопланин), наводя на мысль о стимуляции эндотелиальных клеток кровеносных и лимфатических сосудов. Вазодилатацию предположительно объясняют нарушенным контролем механизмов терморегуляции кожи. По сравнению с контролем пациенты с розацеа краснеют легче в ответ на тепло, и показано, что у них температурный порог болевой чувствительности ниже [1].
Пациенты с розацеа часто рассказывают о симптомах жжения, печения и сухости на лице. Исследования подтвердили сниженный порог раздражимости кожи у пациентов с розацеа. Это может происходить из-за дисфункции эпидермального барьера, при которой увеличивается трансэпидермальная потеря воды у пациентов с розацеа. Кроме того, предполагается, что повреждение или патология рогового слоя приводит к пенетрации сенсорных раздражителей, что и вызывает чувство жжения. Эти данные имеют практическое значение при консультировании пациентов с розацеа относительно соответствующего ухода за кожей лица.
Нейрогенное воспаление (воспалительный ответ, вызываемый чувствительными нервами, которые секретируют нейромедиаторы в месте воспаления) может приводить к вазодилатации, экстравазации плазменных белков и рекрутированию клеток воспаления. Известно, что триггеры внешней среды активируют рецепторы, сопряженные с G–белком (серпентины) и ионными каналами на чувствительных нервах; после стимуляции нейропептиды, такие как пептид, кодируемый геном кальцитонина, и полипептид, активирующий аденилатциклазу, вызывают вазодилатацию артериол и капилляров. Однако эти патогенетические пути не вполне понятны, и их значимость для розацеа не ясна.
Хотя клещи Demodex (folliculorum и brevis) являются комменсалами кожи лица, они часто отмечаются в сально-волосяных фолликулах при гистологическом исследовании биоптатов кожи пациентов с розацеа. Используя методику поверхностной биопсии кожи, в нескольких исследованиях установлено, что эти клещи присутствуют в гораздо большем количестве у пациентов с розацеа, чем у лиц в контрольной группе. Показано, что инвазия множества клещей в фолликулы связана с выраженным перифолликулярным инфильтратом преимущественно с CD4+ Т-хелперными клетками. Установлено, что антигенные белки, вырабатываемые одной бактерией (Bacillus oleronius), выделенные из клещей Demodex, стимулируют воспалительный ответ у пациентов с папуло-пустулезной розацеа. Выдвинуто предположение, что клещи Demodex и связанные с ними бактерии повышают уровень регуляции протеаз кожи, усиливая таким образом дисрегуляцию местного врожденного иммунного ответа. Вероятно, эти патогенетические механизмы очень важны для папуло-пустулезного подтипа розацеа.
Наконец, с учетом современных данных, представляется маловероятным, что инфекция Helicobacter pylori играет этиологическую роль в патогенезе розацеа.
Клиническая картина
Розацеа обычно наблюдается в среднем возрасте, причем женщины заболевают относительно раньше, чем мужчины. Розацеа отмечали у детей с сопутствующими изменениями глаз и ответными реакциями на лечение, которые сходны с таковыми у взрослых пациентов, но отсутствие адекватных критериев для подтверждения диагноза препятствует установлению ювенильной розацеа как нозологической единицы. Несмотря на имеющиеся сообщения о том, что женщины заболевают чаще, чем мужчины, однозначных доказательств этого нет. Ринофима, однако, встречается главным образом у мужчин. Распространенность розацеа среди лиц с более смуглыми фототипами кожи подробно не исследована, но она, возможно, больше, чем ранее предполагалось. При сильно пигментированной коже эритему и телеангиэктазии труднее клинически оценить, в таких случаях анамнез чувствительности кожи и приливов вместе с центрофациальными или воспалительными очагами поражений глаз будет способствовать постановке диагноза.
В 2002 г. была представлена классификационная схема розацеа (табл. 2) и клинические характеристики ее 4-х основных форм.
Эритематозно-телеангиэктатическая розацеа диагностируется у людей, страдающих приливами на фоне постоянной эритемы лица и, иногда, телеангиэктазий (рис. 1) [2]. Такие пациенты обычно имеют кожу I или II фототипа. Клиническое распознавание эритематозно-телеангиэктатической розацеа может оказаться трудным из-за перекреста с кожными признаками хронического солнечного повреждения у лиц со светлой кожей (дерматогелиоз). Кроме того, пациенты с дерматогелиозом могут иметь термолабильную кожу лица и испытывать приливы, особенно при температурных изменениях внешней среды. Пациентов, которые предъявляют жалобы на приливы как единственный симптом, не следует относить к категории имеющих «прерозацеа», а предпочтительнее обследовать их для поиска других причин приливов.
![Рис. 1. Эритематозно-телеангиэктатическая розацеа, поражающая щеки и нос [2] Рис. 1. Эритематозно-телеангиэктатическая розацеа, поражающая щеки и нос [2]](https://medblog.su/wp-content/uploads/2018/12/1545255008_434_rozovye-ugri-i-rodstvennye-zabolevaniya-grigorev-d-v.png)
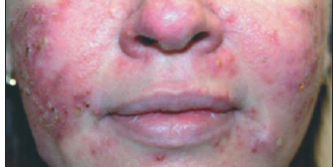
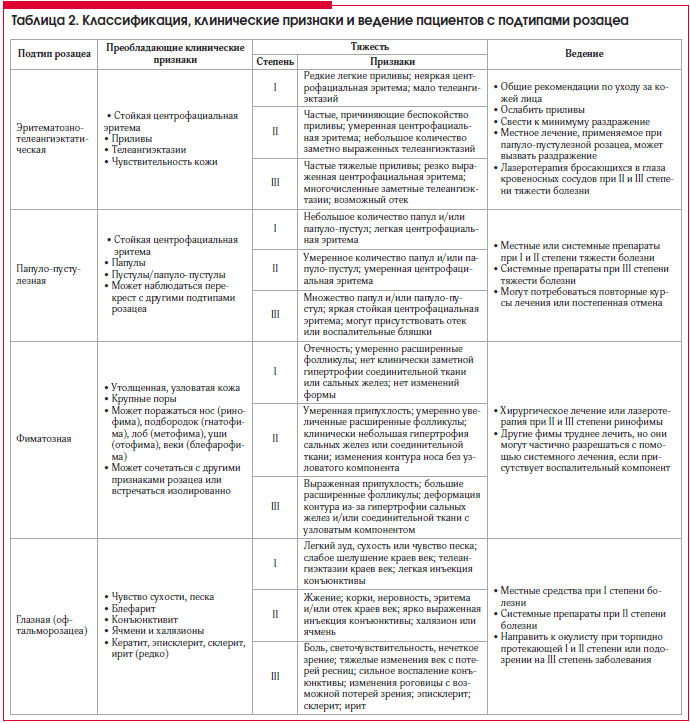
Папуло-пустулезная розацеа характеризуется появлением на фоне гиперемии и телеангиэктазий небольших воспалительных куполообразных папул. Наиболее частая локализация папул – центральная часть лица и ее выпуклые участки (рис. 2) [2]. Эти очаги обнаруживаются поодиночке или скоплениями. Пациенты жалуются на небольшую болезненность или зуд, в местах поражения, однако социальный дистресс, вызываемый внешним видом этой сыпи, значительно превышает физические симптомы. Отдельные очаги поражения сохраняются около 2-х недель, затем превращаются в пятнистую эритему, которая постепенно исчезает; конечного рубцевания не наблюдается. Исчезнувшие очаги поражения сменяются новыми. Венчик эритемы может окружать более крупные воспалительные очаги, в пределах этого ободка заметны маленькие телеангиэктатические кровеносные сосуды. На сильно пораженной коже иногда появляется небольшое шелушение или образуются корки. Эти признаки не следует путать с себорейным дерматитом, который может сопровождать папуло-пустулезную розацеа и характеризуется сальными, желтоватыми чешуйками и поражением бровей и складок на лице.
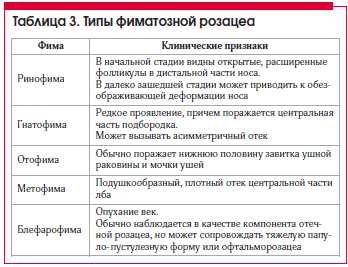
Фиматозная розацеа характеризуется увеличением толщины эпидермиса, шишкообразными разрастаниями мягких тканей носа, лба, подбородка, ушей, щек.
Типы фиматозной розацеа представлены в таблице 3. Самым распространенным проявлением фиматозной розацеа является ринофима, которая образуется вследствие гипертрофии сальных желез в коже носа (рис. 3) [2]. Ринофиму обычно наблюдают у пациентов с другими признаками розацеа, но она может встречаться у пациентов с обыкновенными угрями; иногда ринофима обусловлена хроническим солнечным повреждением или возникает de novo. Ринофимой преимущественно болеют мужчины. Следует заметить, что ринофима не представляет конечную стадию розацеа, т. к. у большинства пациентов наблюдалась лишь легкая форма розацеа или ее не было вовсе. Самым ранним клиническим признаком ринофимы является появление расширенных пор (открытые фолликулы) на дистальных частях носа. В тяжелых случаях имеется гипертрофия ткани с деформацией носа. Важное замечание: отечные изменения, иногда наблюдаемые у пациентов с розацеа, не следует путать с фиматозной розацеа, т. к. такие изменения (в отличие от изменений при фиматозной розацеа) часто ослабевают в результате лечения воспаления.
Офтальморозацеа (рис. 4) [2] может не сопровождаться кожными изменениями (в этом случае трудно установить правильный диагноз) или может присутствовать у пациентов с любыми другими подтипами розацеа. По-видимому, пациенты с эритематозно-телеангиэктатической и папуло-пустулезной розацеа особенно подвержены развитию воспаления глаз – до 50% таких пациентов страдают данной патологией. Симптомы офтальморозацеа: зуд, слезотечение, сухость и чувство песка в глазах, появление корок на веках, частые ячмени и, как следствие, невозможность носить контактные линзы. В иных случаях пациенты могут не предъявлять соответствующих жалоб по причине слабой выраженности симптомов. Клинические признаки офтальморозацеа многообразны и лишены специфичности. Встречаются небольшие отложения у основания ресниц (конические чешуйки) или умеренное шелушение краев век. Более активная форма заболевания проявляется блефаритом, часто с отеком век и инъекцией конъюнктивы, последняя придает пораженному глазу красноватый оттенок. Кисты, возникающие из мейбоевых желез (халязион), − это плотные, безболезненные припухлости на наружной поверхности тарзального хряща, в то время как гордеолум (ячмень) − похожее, но болезненное воспаление. К счастью, тяжелое заболевание глаз (кератит, неоваскуляризация роговицы, увеит, склерит или ирит) редко встречается у пациентов с розацеа. Пациентам, которые жалуются на боль или фотофобию, требуется осмотр окулиста [3].
![Рис. 2. Папуло-пустулезная розацеа [2] Рис. 2. Папуло-пустулезная розацеа [2]](https://medblog.su/wp-content/uploads/2018/12/1545255008_904_rozovye-ugri-i-rodstvennye-zabolevaniya-grigorev-d-v.png)
![Рис. 3. Ринофима [2] Рис. 3. Ринофима [2]](https://medblog.su/wp-content/uploads/2018/12/1545255008_692_rozovye-ugri-i-rodstvennye-zabolevaniya-grigorev-d-v.png)
![Рис. 4. Офтальморозацеа [2] Рис. 4. Офтальморозацеа [2]](https://medblog.su/wp-content/uploads/2018/12/1545255008_726_rozovye-ugri-i-rodstvennye-zabolevaniya-grigorev-d-v.png)
Кроме 4-х основных типов розацеа, существуют варианты, которые включают гранулематозную розацеа и розацеа фульминанс, также называемую «пиодермия фациале». Редко наблюдается расположение очагов розацеа вне лица, главным образом на волосистой части головы у пациентов с андрогенетической алопецией.
Гистопатология
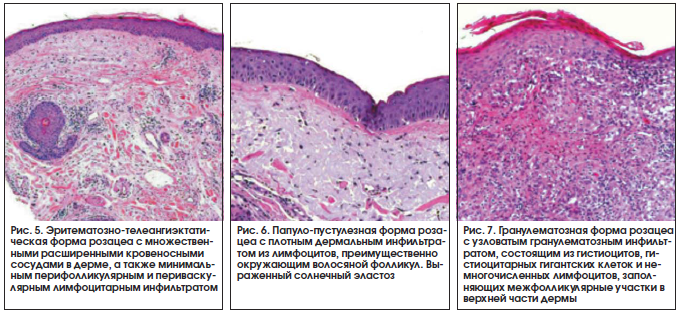
Гистологические изменения при эритематозно-телеангиэктатической форме (рис. 5) розацеа могут быть едва заметны и часто ограничены эктазией сосудов и небольшим отеком. При воспалительной папуло-пустулезной форме (рис. 6) появляется более выраженный периваскулярный и перифолликулярный лимфогистиоцитарный инфильтрат. У некоторых пациентов может быть выражена гиперплазия сальных желез. Комедоны не формируются. При гранулематозной розацеа (рис. 7) в дерме видны эпителиоидные гранулемы без творожистого некроза [4].
Дифференциальный диагноз
Дифференциальный диагноз папуло-пустулезной розацеа проводят с вульгарными угрями. Однако в отличие от вульгарных угрей, открытые и закрытые комедоны не встречаются у пациентов с розацеа. Так как оба заболевания являются довольно распространенными, то у пациентов с розацеа могут быть признаки сосуществующих или предшествующих вульгарных угрей (например, рубцы). Также необходимо принимать во внимание розацеаподобные заболевания – в особенности периорифициальный дерматит и стероид-индуцированную розацеа. Дифференциальный диагноз также включает демодекс-фолликулит.
Эритематозно-телеангиэктатическую форму розацеа необходимо отличать от хронического солнечного повреждения (у лиц со светлой кожей), себорейного дерматита, туберкулезной волчанки (отсутствуют пустулы), красного волосяного лишая и эритромеланоза лица. Последние два заболевания имеют характерные мелкие белые папулы. Дифференциальный диагноз блефарита при офтальморозацеа включает себорейный дерматит и аллергический контактный дерматит [5].
Лечение
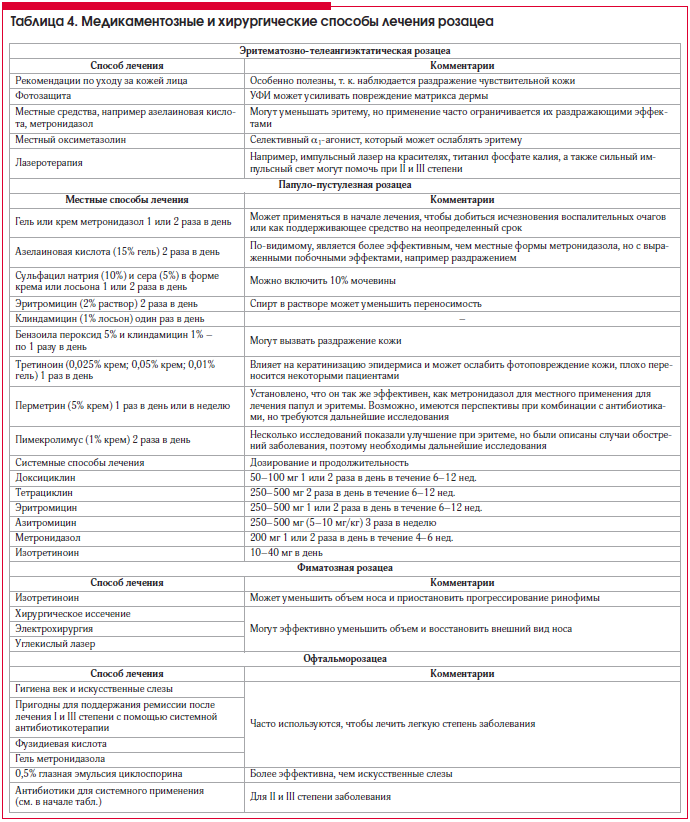
Разделение розацеа на подтипы помогает при выборе терапии (табл. 4). Выделенные подтипы обусловливают выбор специфического лечения: так, терапия острого воспаления и необходимые меры по поддержанию ремиссии будут различаться. В зависимости от степени − легкой, средней, тяжелой (I, II, III) – назначается тот или иной вариант лечения. Классификация также используется для наблюдения за течением болезни.
На первичной консультации пациенту важно дать представление о хронической рецидивирующей природе его заболевания и необходимости систематического поддерживающего лечения. Лечение включает уход за кожей лица, подавление склонности к приливам путем избегания провоцирующих факторов и применения специальных препаратов, удаление телеангиэктазий. Важно избегать воздействия солнца и постоянно применять солнцезащитный крем (фактор защиты не менее 15), т. к. значительная часть изменений кожи пациента, возможно, обусловлена дерматогелиозом.
Пациентов с папуло-пустулезной розацеа в основном лечат с помощью местных и системных антибиотиков, используемых по отдельности или в комбинации. Иногда успешное лечение папуло-пустулезной розацеа делает видимыми фоновые телеангиэктазии. Нелишне предупредить пациентов об этой возможности, в противном случае они могут приписать появление этих телеангиэктазий проводимому лечению. После успешного лечения воспалительных очагов пациентам с папуло-пустулезной розацеа следует продолжать поддерживающую терапию (обычно местную); без соблюдения этого правила в сроки от 3-х до 6 мес. вероятен рецидив. Многим пациентам со средней степенью тяжести и тяжелой папуло-пустулезной розацеа (II и III степень) требуются повторные курсы системной антибиотикотерапии.
Ринофима является самым распространенным проявлением фиматозной розацеа и именно она более всего подлежит хирургическому лечению. Легкое заболевание может реагировать на медикаментозное лечение изотретиноином, хотя убедительные доказательства эффективности отсутствуют. Более тяжелое течение заболевания (II и III степень) с заметным увеличением и деформацией лучше всего отзывается на физические способы лечения, например терапию CO2–лазером, электрохирургию или хирургическое иссечение. Другие варианты фимы очень редки, и способы терапевтического вмешательства основаны исключительно на отдельных сообщениях.
Пациенты с легкой степенью офтальморозацеа (I степень) часто жалуются на зуд и чувство сухого песка в глазу (глазах). Ежедневная гигиена век и заместительное лечение искусственной слезой обычно достаточны для этой степени офтальморозацеа. Жжение или болезненность глаз с образованием корок на краях век или формирование халязионов и ячменей являются проявлением средней степени тяжести (II степень), и пациентам требуются местные антибиотики (например, гель метронидазола или фузидиевая кислота) или системная антибиотикотерапия, как для папуло-пустулезной розацеа. Симптомы, такие как боль или фотофобия, а также зрительные расстройства, являются признаками тяжелого заболевания (III степень). Такие симптомы и отсутствие ответа на лечение требуют срочного направления на осмотр к офтальмологу.
Розацеаподобные заболевания
Болезнь Морбигана − редкое заболевание, характеризующееся прогрессирующим, бессимптомным, не оставляющим при надавливании ямок отеком в верхней центральной части лица, который сочетается с фиксированной эритемой лица (рис. 8). Точная этиология неизвестна. Гистологическое исследование выявляет отек дермы с преобладающими тучными клетками в умеренном воспалительном инфильтрате. Болезнь Морбигана, возможно, представляет результат различных провоцирующих факторов, например травмы или аллергического контактного дерматита, и связь ее с розацеа весьма спорна. Также существует точка зрения, что болезнь Морбигана является осложнением хронически протекающей розацеа, а именно лимфедемой верхней половины лица и ушей [1].
Вывод неутешителен: эффективного лечения данной патологии не существует, хотя сообщалось, что длительные курсы изотретиноина в низких дозах помогают отдельным пациентам и что аналогичный эффект имеют антигистаминные препараты для системного применения. Jansen и Plewig [7] предложили схему лечения, включающую изотретиноин в дозе 0,1−0,2 мг/кг в день в течение 2−4-х месяцев, которые можно комбинировать с кетотифеном в дозе 1−2 мг в день и антигистаминным средством.
Периорифициальный дерматит, также называемый периоральным дерматитом (рис. 9), имеет внешнее сходство с розацеа, но морфология очагов поражения (сгруппированные поверхностные мелкие папуловезикулы или папуло-пустулы в одинаковой стадии развития, а не более крупные скопления папул и пустул в различных стадиях развития), а также околоротовое, а не центрофациальное распределение обычно указывают на правильный диагноз. Кроме того, папулы могут накладываться или перемежаться с тонкими бляшками, которые имеют сходство с неспецифическим дерматитом. Иногда папулы имеют гранулематозный компонент. У этих пациентов в анамнезе может присутствовать применение местных или ингаляционных кортикостероидов. Больные люди часто описывают непереносимость солнца, косметических средств и/или горячей воды. Таким пациентам системные антибиотики (тетрациклин, доксициклин, эритромицин, азитромицин) назначают на срок от 4-х до 6 нед. Местную кортикостероидную терапию необходимо прекратить, также следует отказаться от применения косметических средств. В отличие от розацеа выздоровление обычно не сопровождается последующим рецидивом.
Стероид-индуцированная розацеа (рис. 10) проявляется эритемой, папулами, пустулами, иногда телеангиэктазиями и атрофией из-за повторных нанесений на лицо сильных местных кортикостероидных препаратов. Пациенты, страдающие стероид-индуцированной розацеа, часто не осознают причинную связь между аппликацией стероидов и сыпью. Наоборот, аппликация стероидов обычно вызывает быстрое, пусть даже кратковременное улучшение симптомов, создавая иллюзию выраженного благоприятного воздействия.
![Рис. 8. Хроническая лимфедема (болезнь Морбигана) [5] Рис. 8. Хроническая лимфедема (болезнь Морбигана) [5]](https://medblog.su/wp-content/uploads/2018/12/1545255009_473_rozovye-ugri-i-rodstvennye-zabolevaniya-grigorev-d-v.png)

Клещи Demodex присутствуют в больших количествах. Уменьшение интенсивности аппликаций местных стероидов или переход на менее активный стероид, вместо резкой отмены, помогут избежать феномена рикошета. Для полного очищения кожи обычно требуется системная антибиотикотерапия (тетрациклин или доксициклин) до 6 нед.
Синдром Хабера – наследственный симптомокомплекс, характеризующийся розацеаподобной сыпью на коже лица, усиливающейся под влиянием солнечных лучей, и мелкими бляшкоподобными участками избыточного ороговения кожи на туловище, гистологически соответствующими внутриэпидермальной эпителиоме. Тип наследования аутосомно-доминантный. Заболевание проявляется у детей стойкой эритемой на коже носа, щек, подбородка. Постепенно на ее фоне формируются стойкие телеангиэктазии, мелкие плотные, красного цвета узелки, небольшие участки шелушения, легкой атрофии. На коже груди, спины формируются мелкие бляшкоподобные (до 1 см в диаметре) кератотические или шелушащиеся очажки. Диагноз основывается на клинической картине и гистологических данных. Дифференциальный диагноз проводят с красными угрями, фотодерматитом, для которых нехарактерны внутриэпидермальные эпителиомы.
Литература
2. Хайрутдинов В.Р. Розацев: современные представления о патогенезе, клинической картине и лечении. Эффективная фармакотерапия. 2014. № 3. С. 32.
3. Dermatology, third edition, 2-volume set, edited by Jean L. Bolognia MD, Joseph L. Jorizzo MD, Julie V. Schaffer. Elsevier, 2012.
4. Pediatric dermatology, fourth edition, 2-volume set, edited by Lawrence A. Schachner, Ronald C. Hansen. Mosby, 2011.
5. Braun-Falcon’s Dermatology, Third Edition, Springer Medizin Verlag, 2009.
6. Федотова М.А., Самцов А.В., Белоусова И.Э. Описание случая болезни Морбигана. Вестник Дерматологии и венерологии. 2010. Т. 1. С. 109-111 [Fedotova M.A., Samczov A.V., Belousova I.E. Opisanie sluchaya bolezni Morbigana. Vestn. Dermatol. Venerol. 2010. Vol.1. P.109–111 (in Russian)].
7. Jansen Th., Plewig G. Morbus Morbihan// Akt. Dermatol. 1996. Vol. 22. P. 161—164.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru