У всех пациентов, получавших лечение амиодароном, отмечаются ранние (3 мес.) изменения уровня сывороточных тиреоидных гормонов в анализах. Высокое содержание йода в амиодароне повышает концентрацию неорганического йода в плазме крови и выделение йода с мочой. Из-за эффекта Вольфа — Чайкова ЩЖ адаптируется к перегрузке йодом путем подавления органификации йода и снижения уровней гормонов ЩЖ. Последний эффект — основная причина повышения концентрации сывороточного тиреотропного гормона.
В то время как АИГ легко лечится, АИТ представляет собой диагностическую и терапевтическую сложность. Большинство пациентов с АИТ 2 (деструктивным тиреоидитом) успешно лечатся глюкокортикостероидами (ГК), им может не понадобиться отмена амиодарона. Лечение АИТ 1 (смешанных/недифференцированных форм) — намного более сложная задача из-за устойчивости йодонасыщенной железы к антитиреоидным препаратам. С учетом сложностей диагностической дифференциации между АИТ 1 и смешанными/недифференцированными формами часто используется комбинированное лечение.
Ключевые слова: дисфункция щитовидной железы, йод, амиодарон-индуцированный гипотиреоз, амиодарон-индуцированный тиреотоксикоз, тиреоидэктомия, амиодарон.
Для цитирования: Демидова Т.Ю., Кишкович Ю.С., Ладыгина Д.О. Ведение пациентов с амиодарон-ассоциированной дисфункцией щитовидной железы. Новости Европейской тиреоидологической ассоциации 2018 г. // РМЖ. 2018. №11(II). С. 101-104
T.Yu. Demidova, Yu.S. Kishkovich, D.O. Ladigina
Pirogov Russian National Research Medical University, Moscow
Treatment with amiodarone is associated with the development of thyroid dysfunction and changes in laboratory parameters of its functions. There are amiodarone-induced hypothyroidism (AIH) and amiodarone-induced thyrotoxicosis (AIT). There are also mixed/undifferentiated forms. Although AIH can develop in patients with normal thyroid and absence of an autoimmune reaction, it most often develops in patients with latent chronic autoimmune thyroiditis, prevails in women as well as in iodine-saturated areas.
All patients treated with amiodarone had early (<3 months) or late (>3 months) changes in serum thyroid hormone levels in the analyzes. The high content of iodine in amiodarone increases the inorganic iodine of the blood plasma and the excretion of iodine with urine. Due to the Wolff-Chaikoff effect, a thyroid gland adapts to iodine overload by suppressing the organification of iodine and reducing the levels of thyroid hormones. The latter effect is the main cause of an increase in serum thyrotropic hormone concentration.
While AIH is easily treated, AIT represents itself as the diagnostic and therapeutic difficulty. Most patients with AIT 2 (destructive thyroiditis) are successfully treated with glucocorticosteroids, and may not need to cancel amiodarone. Treatment of AIT 1 (mixed/undifferentiated forms) is a much more difficult task due to the resistance of the iodine-saturated gland to antithyroid drugs. Taking into account the difficulties in the diagnostic differentiation between AIT 1 and mixed/undifferentiated forms, the combined treatment is often used.
Key words: thyroid dysfunction, iodine, amiodarone-induced hypothyroidism, amiodarone-induced thyrotoxicosis, thyroidectomy, amiodarone.
For citation: Demidova T.Yu., Kishkovich Yu.S., Ladigina D.O. Patient management with amiodarone-associated thyroid dysfunction. News of the European Thyroid Association 2018 // RMJ. 2018. № 11(II). P. 101–104.
В статье представлены новости Европейской тиреоидологической ассоциации 2018 г. Освещены особенности ведения пациентов с амиодарон-ассоциированной дисфункцией щитовидной железы (гипотиреоз, тиреотоксикоз).
Содержание статьи
- 1 Введение
- 2 Патогенез изменений ЩЖ при лечении амиодароном и тактика лечения ее дисфункции
- 3 Как амиодарон влияет на анализы, оценивающие функцию ЩЖ, у эутиреоидных пациентов?
- 4 Сколько типов АИТ может быть выделено и каковы диагностические критерии?
- 5 Всегда ли АИТ — чрезвычайная ситуация?
- 6 Может ли терапия амиодароном быть продолжена в некоторых случаях АИТ?
- 7 Какова тактика лечения при АИТ 1?
- 8 Какова тактика при АИТ 2?
- 9 Какова тактика при смешанных/недифференцированных формах АИТ?
- 10 Может ли прием амиодарона быть возобновлен (если необходимо) у пациентов с предшествующим АИТ?
- 11 Заключение
Введение
Амиодарон — это производное бензофурана, йодсодержащий препарат, особенно эффективный в терапии наджелудочковых аритмий [1]. Из-за высокого содержания йода и фармакологических свойств (подавление периферического монодейоденирования тироксина, Т4) препарат вызывает дисфункцию ЩЖ и изменение показателей, свидетельствующее об изменении ее функции. Приблизительно у 15–20% пациентов, получавших лечение амиодароном, развивается тиреотоксикоз (амиодарон-
индуцированный тиреотоксикоз, АИТ) или гипотиреоз (амиодарон-индуцированный гипотиреоз, АИГ) [2]. Тип дисфункции ЩЖ частично зависит от приема йода, так, АИГ
более часто встречается в йод-насыщенных областях,
АИТ — в йод-дефицитных [2]. Диагноз, классификация и тактика при амиодарон-индуцированной дисфункции ЩЖ, а именно АИТ, часто сложны [3, 4]. Не обнаружено ни одного специфического предиктора амиодарон-ассоциированной дисфункции ЩЖ [5], хотя женский пол и антитела к антитиреоидной тиреопероксидазе прогнозируют АИГ [6].
Патогенез изменений ЩЖ при лечении амиодароном и тактика лечения ее дисфункции
Как амиодарон влияет на анализы, оценивающие функцию ЩЖ, у эутиреоидных пациентов?
У большинства пациентов, начавших получать амиодарон (обычно 200 мг/сут), отмечается эутиреоз, даже если используются большие дозы (400 мг/сут) [6]. Однако у всех пациентов, получавших лечение амиодароном, наблюдаются ранние (3 мес.) изменения уровней сывороточных тиреоидных гормонов в анализах. Высокое содержание йода в амиодароне повышает концентрацию неорганического йода в плазме крови в 40 раз, выделение йода с мочой — до 15 тыс. мкг за 24 ч. Из-за эффекта Вольфа — Чайкова ЩЖ адаптируется к перегрузке йодом путем подавления органификации йода и снижения уровней гормонов ЩЖ. Последний эффект — основная причина повышения концентрации сывороточного тиреотропного гормона (ТТГ). Кратковременное лечение амиодароном (400 мг/сут в течение 3 нед.) снижает скорость продукции тироксина (Т4) и скорость метаболизма Т4 [6]. Амиодарон также подавляет внутриклеточный перенос Т4 и активность йодтирониндейодиназы 2-го типа в гипофизе, с последующим снижением продукции внутриклеточного трийодтиронина (Т3) и связывания тиреоидного гормона с его родственным рецептором в гипофизе [7]. Однако эти гипофизарные эффекты также проявляются в хронических стадиях в течение длительного лечения амиодароном и, скорее всего, менее важны для изменения уровня ТТГ, чем эффект Вольфа — Чайкова. Позже эффект Вольфа — Чайкова проходит [8], и происходит нормализация сывороточной концентрации Т4 и ТТГ. В эту фазу уровни Т4, свободного Т4 (свT4) и превращенного Т3 (пТ3) повышаются, в то время как уровни сывороточных общего Т3 и свободного Т3 (свT3) снижаются из-за подавления активности печеночной йодидтирониндейодиназы 1-го типа [9, 10].
Повышение концентрации сывороточного пТ3 обычно намного больше, чем понижение концентрации Т3 в сыворотке [11]. Упомянутые выше изменения сывороточных Т4, Т3 и пТ3 наблюдались рано во время лечения амиодароном и сохранялись в течение длительного лечения. После 3-х мес. терапии достигалось устойчивое состояние, при котором уровень сывороточного ТТГ возвращался к исходным значениям [12]. Нормализация сывороточного ТТГ, скорее всего, связана с повышенной скоростью продукции Т4 и уменьшением скорости метаболизма [6, 13]. Изменения скорости выработки Т4 и скорости метаболизма подавляют блокаду образования Т3, таким образом, повышая уровень сывороточного Т3 в низко нормальном диапазоне [13]. С кумулятивной дозой амиодарона уровни сывороточного общего Т4, свТ4 и пТ3 остаются у верхней границы нормы или слегка повышенными, в то время как уровни сывороточного Т3 (биохимически активного гормона) находятся в нормальном диапазоне у нижней границы. Такой биохимический профиль пациентов, получающих лечение амиодароном, считается эутиреоидным.
Лечить ли всех пациентов с АИГ? Надо ли отменять амиодарон у этих пациентов?
Распространенность АИГ у пациентов, получавших лечение амиодароном, может достигать 26% (субклинический гипотиреоз) и 5% (манифестный гипотиреоз) [14]. Хотя АИГ может развиваться у пациентов с нормальной ЩЖ и отсутствием аутоиммунной реакции, он чаще всего развивается у пациентов со скрытым хроническим аутоиммунным тиреоидитом, преобладает у женщин, а также в йод-насыщенных областях [2, 15, 16]. Клинически симптомы АИГ не отличаются от симптомов гипотиреоза другой этиологии, но стоит упомянуть, что тяжелый гипотиреоз может способствовать повышению чувствительности желудочков к жизнеугрожающим аритмиям [17].
Сколько типов АИТ может быть выделено и каковы диагностические критерии?
АИТ 1-го типа — это форма йод-индуцированного гипертиреоза, обусловленная чрезмерным, бесконтрольным синтезом тиреоидных гормонов автономно функционирующей ЩЖ в ответ на йодную нагрузку, которая обычно развивается при наличии исходно узлов ЩЖ или латентной болезни Грейвса [1, 2, 18]. АИТ 2-го типа —
это деструктивный тиреоидит, который развивается при нормальной ЩЖ [1, 2, 18]. Смешанная/недифференцированная форма также устанавливается, когда у пациента присутствуют оба типа. АИТ 2-го типа преобладает в йод-дефицитных областях [1, 2, 18], и это наиболее часто встречающаяся форма АИТ [19]. Диагноз АИТ обычно предусматривает повышение сывороточных уровней cвТ4 и свТ3 и снижение уровня сывороточного ТТГ [20]. Антитиреоидные антитела, так же как и антитела к антитиреоидной тиреопероксидазе, обычно положительные при АИТ 1 и отрицательные при АИТ 2 [1], хотя их наличие необязательно для установления диагноза АИТ 1 [21].
С помощью УЗИ можно быстро оценить объем ЩЖ, узловые образования, паренхиматозные эхогенные структуры и васкуляризацию. В целом большинство данных показывают, что стандартное УЗИ ЩЖ имеет низкое диагностическое значение. УЗИ с эффектом Допплера представляет собой неинвазивную оценку васкуляризации ЩЖ в реальном времени [18], является хорошей помощью в диагностике деструктивной формы АИТ 2 (отсутствие гиперваскуляризации вместе с высокими уровнями гормонов ЩЖ (табл. 1) [22].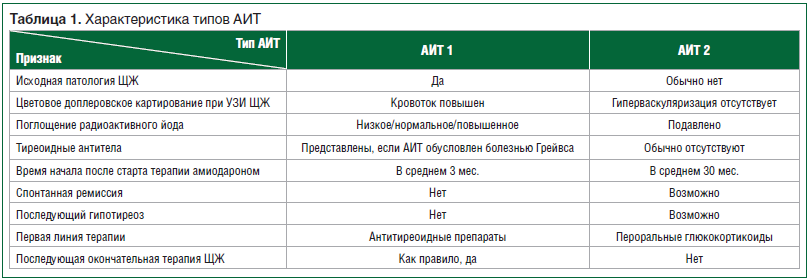
Всегда ли АИТ — чрезвычайная ситуация?
АИТ может быть опасным состоянием, т. к. может обострять имеющуюся кардиальную патологию. АИТ ассоциирован с повышением уровня заболеваемости и смертности, особенно у пожилых пациентов с нарушенной функцией левого желудочка [23–25]. Таким образом, в большинстве случаев, а именно у пожилых пациентов, требуются срочное восстановление и поддержание эутиреоза [26]. Пациентам с АИТ должно проводиться срочное лечение в любое время из-за повышенных рисков заболеваемости и смертности, в частности, у пожилых и/или при наличии дисфункции левого желудочка. Тотальная тиреоидэктомия должна быть выполнена без промедления у пациентов с АИТ с ухудшением функции сердца и у тех пациентов, у которых тиреотоксикоз не поддается терапии. Это заключение может быть сделано мультидисциплинарной бригадой в составе эндокринолога, кардиолога, анестезиолога и хирурга с большим опытом.
Может ли терапия амиодароном быть продолжена в некоторых случаях АИТ?
Не существует ни единого мнения, ни достоверных данных касательно решения продолжать или прекращать терапию амиодароном у пациентов с АИТ. Это решение должно быть индивидуальным, с учетом стратификации рисков, принятым совместно кардиологами и эндокринологами [1, 27].
В рандомизированных клинических исследованиях все 26 пациентов с АИТ 2, получавших лечение тиамазолом (метимазолом) и преднизолоном или преднизолоном и перхлоратом натрия, достигли эутиреоза на 8–14 нед., невзирая на амиодарон [28]. Похожие результаты получили в небольшом проспективном исследовании 13 больных с АИТ 2 [29]. В Японии изучали 50 пациентов с АИТ 2, которые продолжали получать амиодарон, рецидивирующий АИТ 2 отмечался только у трех пациентов спустя несколько лет после первого эпизода АИТ [30]. С другой стороны, в большом ретроспективном когортном исследовании у 83 пациентов с АИТ 2 преднизолон восстанавливал эутиреоз у большинства независимо от продолжения или отмены
амиодарона, но продолжающаяся терапия амиодароном повышала процент рецидива тиреотоксикоза, вызывая задержку устойчивого восстановления эутиреоза и более длительное воздействие гормонов ЩЖ на сердце [31]. Если состояние сердца нетяжелое и стабильное, амиодарон можно осторожно отменять, если необходимо, то возможно возобновить после восстановления эутиреоза. Проблема более трудная при АИТ 1 и смешанных/недифференцированных случаях АИТ. Многие эндокринологи предпочитают отменять амиодарон, если это возможно с кардиологической точки зрения [3, 32]. Таким образом, решение, стоит ли продолжать применять амиодарон или отменять, должно приниматься с учетом потенциальной пользы амиодарона при жизнеугрожающих аритмиях, угрозе длительного воздействия избытка гормонов и типа АИТ.
Какова тактика лечения при АИТ 1?
Ввиду преобладающего патогенетического механизма АИТ 1 лучше поддается лечению антитиреоидными препаратами (карбимазол (пролекарство для метимазола), метимазол или пропилтиоурацил), когда медикаментозная терапия целесообразна [12, 33]. В некоторых случаях экстренная или спасительная тиреоидэктомия может быть первоначальным терапевтическим выбором. Йод-насыщенная ЩЖ у пациентов с АИТ малочувствительна к тионамидам, так, с более высокими ежедневными дозами лекарств (40–60 мг метимазола или эквивалентной дозой пропилтиоурацила) требуется более длительный период, чем обычно, для восстановления эутиреоза. Это, очевидно, не идеальная ситуация у пациентов с исходной кардиальной патологией, у которых гипертиреоз должен быть быстро скомпенсирован. Для того чтобы увеличить чувствительность ЩЖ к тионамидам, используется перхлорат калия, который снижает захват йода ЩЖ. Были использованы дозы, не превышающие 1 г/сут, для того, чтобы минимизировать неблагоприятное действие лекарства (особенно на почки и костный мозг). Кроме того, рекомендуется не использовать препарат более чем
4–6 нед. [2]. Перхлорат натрия — альтернативный вариант, т. к. перхлорат калия больше недоступен. Перхлорат натрия доступен в качестве раствора — 21 капля соответствует 300 мг перхлората. Лечение тионамидами может быть продолжено до восстановления эутиреоза, если это допустимо при основном заболевании сердца и сердечно-сосудистой компенсации. После восстановления эутиреоза обычно рекомендуется окончательная терапия гиперфункционирующей ЩЖ [1]. Это позволяет безопасно возобновить и продолжить прием амиодарона, если это необходимо с кардиологической точки зрения. Если прием амиодарона может быть прекращен, радиойодтерапия может быть проведена, когда контаминация йодом окончена, вплоть до 6–12 мес. после прекращения приема амиодарона, нормализации выделения йода с мочой и адекватного уровня поглощения радиоактивного йода. Окончательное лечение АИТ 1 с исходной гиперфункцией ЩЖ не отличается от лечения спонтанного гипертиреоза. При отсутствии доказательств, свидетельствующих о деструктивном тиреотоксикозе, не рекомендуется использование ГК при АИТ 1.
Какова тактика при АИТ 2?
В одном рандомизированном исследовании у 36 пациентов, которые получали амиодарон и метимазол (30 мг/сут), сравнивались прием преднизолона (30 мг/сут) и перхлората натрия (500 мг/сут) или комбинации этих препаратов. При лечении преднизолоном эутиреоз был достигнут у всех пациентов, в то время как 30% пациентов, лечившихся только перхлоратом натрия, нуждались в дополнительном лечении преднизолоном для достижения эутиреоза. Таким образом, преднизолон рассматривается как наиболее эффективный способ лечения этих пациентов [28]. Начальная доза пероральных ГК при АИТ — 2–30 мг/сут преднизолона
(или эквивалентная доза других ГК), снижаемая при достижении клинического и/или биохимического эутиреоза. В некоторых случаях АИТ 2 может требовать длительного периода лечения. Если АИТ 2 представляет собой критическое состояние, спасающая тиреоидэктомия может быть рассмотрена так же, как и при АИТ 1 или смешанных/недифференцированных формах.
Какова тактика при смешанных/недифференцированных формах АИТ?
Различие между АИТ 1, АИТ 2 и смешанными/недифференцированными формами может быть важным для определения дальнейшей тактики лечения [1, 34].
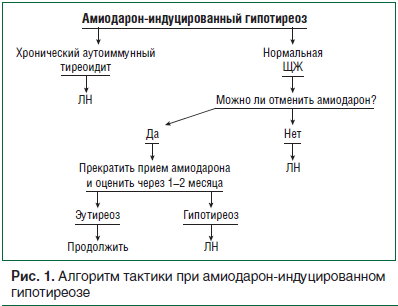
Смешанные/недифференцированные АИТ (даже если не полностью охарактеризованы) встречаются в клинической практике и обусловлены обоими патогенетическими механизмами АИТ 1 (йод-индуцированный гипертиреоз) и АИТ 2 (деструктивный тиреоидит) [1, 34]. Весьма маловероятно, что пациенты с АИТ и морфологически нормальной ЩЖ, отсутствующей васкуляризацией, отрицательными антителами к анти-ТТГ имеют смешанные/недифференцированные формы АИТ. У этих пациентов на основании физикального осмотра, измерения чувствительности антител к анти-ТТГ рецепторам допускают диагноз АИТ 2 и лечение ГК [35]. Различие между АИТ 1 и смешанными/недифференцированными формами АИТ проводить более трудно, обычно это представляет собой диагноз исключения (при наличии узлового зоба). Терапевтический подход в данной ситуации неясен. Если точный диагноз не может быть выставлен, могут быть предложены 2 возможных подхода. В первую очередь начинают с лечения тионамидами (± перхлорат натрия), как и при АИТ 1, при отсутствии биохимического улучшения за относительно короткий период времени (оправданно 4–6 нед.) добавляют ГК с предположением, что в существующей патологии имеет место деструктивный компонент. Альтернативный метод представлен комбинированным лечением (тионамиды и ГК) с самого начала [36]. Проведение тиреоидэктомии обоснованно в случае слабого ответа на комбинированную терапию (рис. 2).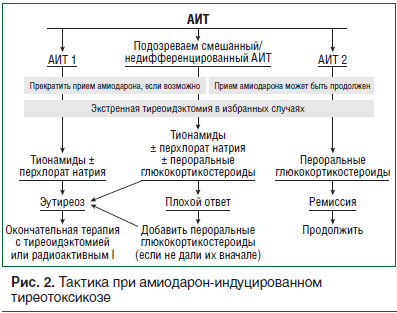
Может ли прием амиодарона быть возобновлен (если необходимо) у пациентов с предшествующим АИТ?
В ретроспективном исследовании, в котором изучалась проблема повторного введения амиодарона при АИТ в анамнезе, из 172 пациентов с АИТ 46 нуждались в повторном курсе амиодарона спустя 2 года в среднем после отмены лекарства. АИТ рецидивировал у 14 из 46 пациентов (30%), у 12 из 46 (26%) развился АИГ, у оставшихся 20 пациентов эутиреоз сохранялся в среднем в течение 6 лет после лечения [37]. У большинства пациентов с рецидивом АИТ (11 из 14) был классифицирован АИТ 1 [38]. Другие неопубликованные исследования, упомянутые в статье Ryana et al. [39], сообщают о рецидиве АИТ или вновь развившемся гипертиреозе после восстановления терапии амиодароном в 9% случаев. Вопрос, применять ли превентивную терапию антитиреоидными препаратами перед возобновлением приема амиодарона, остается без ответа ввиду отсутствия доказательств.
Заключение
В то время как АИГ легко лечится, АИТ представляет собой диагностическую и терапевтическую сложность. Большинство пациентов с АИТ 2 (деструктивным тиреоидитом) успешно лечатся ГК, им может не понадобиться отмена амиодарона. Лечение АИТ 1 (смешанных/недифференцированных форм) — намного более сложная задача из-за устойчивости йодонасыщенной железы к антитиреоидным препаратам. С учетом сложности диагностической дифференциации между АИТ 1 и смешанными/недифференцированными формами часто используется комбинированное лечение.
Литература
1. Bogazzi F., Bartalena L., Martino E. Approach to the patient with amiodarone-induced thyrotoxicosis // J. Clin. Endocrinol. Metab. 2010. Vol. 95. P. 2529–2535.
2. Martino E., Bartalena L., Bogazzi F., Braverman LE. The effects of amiodarone on the thyroid // Endocr. Rev. 2001. Vol. 22. P. 240–254.
3. Tanda M.L., Piantanida E., Lai A. et al. Diagnosis and management of amiodarone-induced thyrotoxicosis: similarities and differences between North American and European thyroidologists // Clin. Endocrinol. (Oxf). 2008. Vol. 69. P. 812–818.
4. Raghavan R.P., Taylor P.N., Bhake R. et al. Amiodarone-induced thyrotoxicosis: an overview of UK management // Clin. Endocrinol. (Oxf). 2012. Vol. 77. P. 936–937.
5. Ahmed S., Van Gelder I.C., Wiesfeld A.C.P. et al. Determinants and outcome of amiodarone-associated thyroid dysfunction // Clin. Endocrinol. (Oxf). 2011. Vol. 75. P. 388–394.
6. Trip M.D., Wiersinga W., Plomp T.A. Incidence, predictability, and pathogenesis of amiodarone-induced thyrotoxicosis and hypothyroidism // Am. J. Med. 1991. Vol. 91. P. 507–511.
7. Lambert M.J., Burger A.G., Galeazzi R.L., Engler D. Are selective increases in serum thyroxine (T4) due to iodinated inhibitors of T4 monodeiodination indicative of hyperthyroidism? // J. Clin. Endocrinol. Metab. 1982. Vol. 55. P. 1058–1065.
8. Nademanee K., Singh B.N., Callahan B. et al. Amiodarone, thyroid indexes, and altered thyroid function: long-term serial effects in patients with cardiac arrhythmias // Am. J. Cardiol. 1986. Vol. 58. P. 981–986.
9. Franklyn J.A., Davis J.R., Gammage M.D. et al. Amiodarone and thyroid hormone action // Clin. Endocrinol. (Oxf). 1985. Vol. 22. P. 257–264.
10. Yamazaki K., Mitsuhashi T., Yamada E. et al. Amiodarone reversibly decreases sodium-iodide symporter mRNA expression at therapeutic concentrations and induces antioxidant responses at supraphysiological concentrations in cultured human thyroid follicles // Thyroid. 2007. Vol. 17. P. 1189–1200.
11. Melmed S., Nademanee K., Reed A.W. et al. Hyperthyroxinemia with bradycardia and normal thyrotropin secretion after chronic amiodarone administration // J. Clin. Endocrinol. Metab. 1981. Vol. 53. P. 997–1001.
12. Hershman J.M., Nademanee K., Sugawara M. et al. Thyroxine and triiodothyronine kinetics in cardiac patients taking amiodarone // Acta Endocrinol. (Copenh). 1986. Vol. 111. P. 193–199.
13. Amico J.A., Richardson V., Alpert B., Klein I. Clinical and chemical assessment of thyroid function during therapy with amiodarone // Arch. Intern. Med. 1984. Vol. 144. P. 487–490.
14. Unger J., Lambert M., Jonckheer M.H., Denayer P. Amiodarone and the thyroid: pharmacological, toxic and therapeutic effects // J. Intern. Med. 1993. Vol. 233. P. 435–443.
15. Wiersinga W.M., Trip M.D. Amiodarone and thyroid hormone metabolism // Postgrad. Med. J. 1986. Vol. 62. P. 909–914.
16. Batcher E.L., Tang X.C., Singh B.N. et al. SAFE-T Investigators: Thyroid function abnormalities during amiodarone therapy for persistent atrial fibrillation // Am. J. Med. 2007. Vol. 120. P. 880–885.
17. Zhong B., Wang Y., Zhang G., Wang Z. Environmental iodine content, female sex and age are associated with new-onset amiodaroneinduced hypothyroidism: a systematic review and meta-analysis of adverse reactions of amiodarone on the thyroid // Cardiology. 2016. Vol. 134. P. 366–371.
18. Harjai K., Licata A. Effects of Amiodarone on thyroid function // Ann. Intern. Med. 1997. Vol. 126. P. 63–73.
19. Theodoraki A, Vanderpump M.P.J. Thyrotoxicosis associated with the use of amiodarone: the utility of ultrasound in patient management // Clin. Endocrinol. (Oxf). 2016. Vol. 84. P. 172–176.
20. Bogazzi F., Bartalena L., Dell’Unto E. et al. Proportion of type 1 and type 2 amiodarone-induced thyrotoxicosis has changed over a 27-year period in Italy // Clin. Endocrinol. (Oxf). 2007. Vol. 67. P. 533–537.
21. Balzano S., Sau F., Bartalena L. et al. Diagnosis of amiodarone-iodine-induced thyrotoxicosis (AIIT) associated with severe nonthyroidal illness // J. Endocrinol. Invest. 1987. Vol. 10. P. 589–591.
22. Tomisti L., Urbani C., Rossi G. et al. The presence of anti-thyroglobulin (TgAb) and/or anti-thyroperoxidase antibodies (TPOAb) does not exclude the diagnosis of type 2 amiodarone-induced thyrotoxicosis // J. Endocrinol. Invest. 2016. Vol. 39. P. 585–591.
23. Loy M., Perra E., Melis A. et al. Color-flow Doppler sonography in the differential diagnosis and management of amiodarone-induced thyrotoxicosis // Acta Radiol. 2007. Vol. 48. P. 628–634.
24. Yiu K.H., Jim M.H., Siu C.W. et al. Amiodarone-induced thyrotoxicosis is a predictor of adverse cardiovascular outcome // J. Clin. Endocrinol. Metab. 2009. Vol. 94. P. 109–114.
25. O’Sullivan A.J., Lewis M., Diamond T. Amiodarone-induced thyrotoxicosis: left ventricular dysfunction is associated with increased mortality // Eur. J. Endocrinol. 2006. Vol. 154. P. 533–536.
26. Wang T.J., Evans J.C., Benjamin E.J. et al. Natural history of asymptomatic left ventricular systolic dysfunction in the community // Circulation. 2003. Vol. 108. P. 977–982.
27. Tomisti L., Del Re M., Bartalena L. et al. Effects of amiodarone, thyroid hormones and CYP2C9 and VKORC1 polymorphisms on warfarin metabolism: a review of the literature // Endocr. Pract. 2013. Vol. 19. P. 1043–1049.
28. Bogazzi F., Tomisti L., Bartalena L. et al. Amiodarone and the thyroid: a 2012 update // J. Endocrinol. Invest. 2012. Vol. 35. P. 340–348.
29. Eskes S.A., Endert E., Fliers E. et al. Treatment of amiodarone-induced thyrotoxicosis type 2: a randomized clinical trial // J. Clin. Endocrinol. Metab. 2012. Vol. 87. P. 499–506.
30. Uzan L., Guignat L., Meune C. et al. Continuation of amiodarone therapy despite type II amiodarone-induced thyrotoxicosis // Drug Saf. 2006. Vol. 29. P. 231–236.
31. Sato K., Shiga T., Matsuda N. et al. Mild and short recurrence of type II amiodarone-induced thyrotoxicosis in three patients receiving amiodarone continuously for more than 10 years // Endocrine J. 2006. Vol. 53. P. 531–538.
32. Bogazzi F., Bartalena L., Tomisti L. et al. Continuation of amiodarone delays restoration of euthyroidism in patients with type 2 amiodarone-induced thyrotoxicosis treated with prednisone: a pilot study // J. Clin. Endocrinol. Metab. 2011. Vol. 96. P. 3374–3380.
33. Eskes S.A., Wiersinga W.M. Amiodarone and thyroid // Best Pract. Res. Clin. Endocrinol. Metab. 2009. Vol. 23. P. 735–751.
34. Jabrocka-Hybel A., Bednarczuk T., Bartalena L. et al. Amiodarone and the thyroid // Endokrynol. Pol. 2015. Vol. 66. P. 176–186.
35. Han T.S., Williams G.R., Vanderpump M.P.J. Benzofuran derivatives and the thyroid // Clin. Endocrinol. (Oxf). 2009. Vol. 70. P.2–13.
36. Bogazzi F., Bartalena L., Tomisti L. et al. Glucocorticoid response in amiodarone-induced thyrotoxicosis resulting from destructive thyroiditis is predicted by thyroid volume and serum free thyroid hormone concentrations // J. Clin. Endocrinol. Metab. 2007. Vol. 92. P. 556–562.
37. Vanderpump M.P.J. Use of glucocorticoids in amiodarone-induced thyrotoxicosis // Nat. Rev. Endocrinol. 2009. Vol. 5. P. 650–651.
38. Maqdasy S., Batisse-Lignier M., Auclair C. et al. Amiodarone-induced thyrotoxicosis recurrence after amiodarone reintroduction // Am. J. Cardiol. 2016. Vol. 117. P. 1112–1116.
39. Ryan L.E., Braverman L.E., Cooper D.S. et al. Can amiodarone be restarted after amiodarone-induced thyrotoxicosis? // Thyroid. 2004. Vol. 14. P. 149–153.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru