В статье обсуждается проблема своевременного выявления и лечения умеренного когнитивного расстройства и нарушения сна, дебютирующих в молодом и среднем возрасте у пациентов с артериальной гипертензией и другими заболеваниями системы кровообращения.
Согласно прогнозу ВОЗ, число людей в возрасте 60 лет и старше, составляющее, по данным 2015 г., около 900 млн (12% общей численности мирового населения), к 2050 г. возрастет до 2 млрд (22%). Очевидно, что в целом пожилые люди испытывают больше проблем со здоровьем, нежели лица молодого и среднего возраста. Но вместе с тем известно, что между процессом биологического старения и возрастом человека нет линейной зависимости: у одних людей умственные и физические способности сохраняются на высоком уровне даже в возрасте старше 80 лет, у других — деградация происходит на более ранних стадиях. Геронтологи полагают, что в пожилом возрасте здоровье не следует определять как отсутствие болезней и предлагают использовать термин «здоровое старение», который обозначает процесс, позволяющий людям пожилого возраста сохранять возможность заниматься делами, которые представляются им важными. Имеющиеся различия в здоровье пожилых людей отчасти генетически детерминированы, однако большей частью они связаны с окружающей средой. Физическая и социальная среда начинает влиять на процесс биологического старения уже с детства. Но независимо от места проживания основными причинами смерти пожилых людей являются болезни системы кровообращения и хронические заболевания легких. Среди основных причин инвалидности — сенсорные нарушения, депрессивные и когнитивные расстройства, остеоартрит и боль в спине, падения, сахарный диабет, хроническая обструктивная болезнь легких [1].
Уровень развития когнитивных функций (КФ) в значительной степени зависит от полученного образования и может широко варьировать у разных людей. В норме восприятие, обработка и анализ, запоминание и хранение информации, экспрессивные и исполнительные КФ обеспечивают процесс рационального познания и осознанного взаимодействия индивида с окружающим миром [2].
Нарушением КФ называют снижение познавательных способностей человека по сравнению с исходным уровнем или индивидуальной нормой. Многие КФ могут ухудшиться уже в относительно молодом возрасте, причем этот процесс носит гетерогенный характер. Пожилые люди наиболее часто испытывают сложности со скоростью обработки информации, предъявляя жалобы на снижение памяти. Снижается способность к выполнению сложных задач, которые требуют переключения внимания, однако это не всегда приводит к утрате способности сосредоточиться. Старение ассоциируется со снижением способности к обучению, однако память на фактологическую информацию, языковые функции (включая словарный запас), память о личном прошлом и приобретенный праксис нередко остаются стабильными на протяжении всей жизни. Снижение КФ носит индивидуальный характер и определяется многими факторами, такими как социально-экономическое положение, образ жизни, наличие хронических заболеваний, применение лекарственных средств (ЛС) и др.
Таким образом, в норме снижение КФ в пожилом возрасте частично компенсируется за счет приобретенных практических навыков и опыта. Деменцию, которой в настоящее время (по данным 2017 г.) страдают более 47 млн жителей Земли, нельзя считать типичным для физиологического старения проявлением, несмотря на то, что она наиболее распространена среди лиц пожилого возраста [3].
В МКБ-10 выделяют не только деменцию (F00-F03), но и умеренное когнитивное расстройство (УКР) (F06.7), которое диагностируют при наличии снижения памяти и способности концентрироваться на выполнении какой-либо задачи, трудности обучения и значительной психической утомляемости при попытке решить умственную задачу.
Более точными критериями УКР считают: жалобы на снижение КФ со стороны окружающих и (или) самого пациента; снижение КФ на протяжении 1 года; отсутствие влияния снижения КФ на повседневную активность; умеренное снижение КФ по данным нейропсихологического исследования; сохранный уровень интеллекта в целом; отсутствие признаков деменции [4].
В настоящее время в мире почти 36 млн человек страдают деменцией, к 2030 г. это число может достигнуть 66 млн, к 2050 г. — 115 млн. В развитых странах распространенность деменции среди лиц старше 65 лет составляет от 5% до 10%. Сосудистая деменция (СД), вторая по распространенности после болезни Альцгеймера (БА) в структуре деменции, составляет по меньшей мере 20% случаев. Распространенность как СД, так и БА с возрастом возрастает экспоненциально и удваивается каждые 5,3 года [6–8].
Вполне возможно, что вклад ЦВЗ в развитие деменции недооценивают, особенно в тех случаях, когда не проводится оценка нервной системы путем неврологического осмотра и визуализации по данным магнитно-резонансной томографии (МРТ) — вероятность «пропустить» СКР в таких случаях весьма высока. Если иметь в виду, что, по данным аутопсий, у 33% больных деменцией обнаруживают признаки ЦВЗ, то число людей, страдающих СКР, может достигать 15 млн [9].
Известно, что современные ЛС недостаточно эффективны в отношении полифункциональных КР тяжелой степени у пожилых пациентов. В связи с этим особую актуальность приобретает разработка алгоритмов диагностики и совершенствование тактики лечения КР, не достигающих степени деменции, возникающих в молодом и среднем возрасте.
Тяжелые КР, которые развиваются у людей моложе
65 лет, обозначают термином «деменция с дебютом в молодом возрасте» (ДДМ). Частота ее увеличивается с возрастом: в 30 лет — 44 года ДДМ страдает 1 из 1500 человек, а в 45–64 — уже 1 из 750 [10].
В структуре ДДМ доля случаев, обусловленных БА и иными дегенеративными заболеваниями нервной системы, существенно меньше (15–40%), чем в структуре деменции с поздним началом (50–70%). Большинство случаев ДДМ, обусловленной БА, генетически детерминированы. Болезнь Гентингтона и лобно-височная деменция наиболее часто наблюдаются именно среди людей молодого и среднего возраста. Напротив, болезнь Паркинсона и болезнь телец Леви среди лиц моложе 65 лет наблюдаются относительно редко. Доля СКР в разных возрастных группах примерно одинакова [11–13].
Основные факторы риска развития СКР тождественны факторам риска развития острого нарушения мозгового кровообращения (ОНМК): артериальная гипертензия (АГ), сахарный диабет, курение, возраст [14].
Этиология СКР определяется фоновым ЦВЗ, связанным с поражением сердца, крупных или мелких церебральных артерий (МЦА). Вполне возможно, что болезни МЦА, наличие которых визуализируется по данным МРТ и выявляется при аутопсии (небольшие инфаркты, микрокровоизлияния и лейкоареоз), являются наиболее частой причиной СКР. Выделяют два класса болезней МЦА: артериосклероз
(в связи с АГ и иными причинами повреждения сосудов) и церебральную амилоидную ангиопатию [15–17].
Среди причин вторичных ДДМ (около 20% случаев), не связанных с ЦВЗ, преобладают злоупотребление алкоголем (5–10% случаев), черепно-мозговая травма, рассеянный склероз, ВИЧ-ассоциированные и иные инфекционные заболевания, метаболические, аутоиммунные и неопластические процессы (некоторые их них детерминированы генетически) [10–13].
В более молодом возрасте помимо КР в клинической картине заболевания нередко выявляются нарушение поведения, депрессия и очаговая неврологическая симптоматика [12, 13]. Неврологические и нейропсихологические проявления СКР хорошо распознаются [18] и зависят от тяжести и локализации поражения того или иного «сосудистого бассейна». Наиболее часто обнаруживают нарушение исполнительных функций. Могут быть выявлены признаки моторной и сенсорной дисфункции, связанной с болезнью МЦА. При повреждении подкорковых структур головного мозга наблюдают повышение тонуса мышц, пирамидные знаки, синдром лобной доли. При ЦВЗ может быть нарушена любая КФ, поэтому во многих случаях окончательно подтвердить сосудистую причину КР удается только путем визуализации при МРТ [16, 18, 19].
К числу клинических ситуаций, когда у лиц моложе
65 лет требуется тщательная оценка КФ, относятся:
депрессия и (или) тревога, резистентные к лечению, при наличии жалоб на снижение КФ;
указание на аналогичные заболевания у родственников;
озабоченность членов семьи по поводу снижения КФ у пациента;
необъяснимое изменение личности пациента;
злоупотребление алкоголем и (или) аналогичными веществами на протяжении более 5 лет;
ВИЧ-инфекция;
необъяснимое нарастание неврологического дефицита;
развитие деменции в молодом возрасте среди членов семьи;
хронические системные заболевания.
В случаях, когда у лиц моложе 65 лет развиваются легкие и умеренные КР, диагностический поиск может затягиваться на несколько лет. Но, по мнению большинства специалистов, даже при длительном наблюдении превентивное назначение ингибиторов холинэстеразы не является целесообразным.
При подозрении на ДДМ необходимы детальный анализ истории заболевания и оценка неврологического статуса, применение широкого спектра тестов для оценки КФ, оценка поведения и психологического статуса, использование нейровизуализации и методов функциональной диагностики, по показаниям проводится медико-генетическое консультирование [20].
Среди основных инструментов когнитивного скрининга наиболее популярны краткая шкала оценки психического статуса (Mini-Mental State Examination — MMSE) и Монреальская шкала оценки когнитивных функций (The Montreal Cognitive Assessment — MoCA). Многие специалисты полагают, что MoCA более чувствительна, нежели MMSE, в отношении СКР, но при этом менее специфична [21–23].
Нарушение исполнительных функций считают характерной чертой СКР. Поражение МЦА приводит к ухудшению скорости обработки информации, более низким результатам тестов, связанных с запоминанием слов. Замедление скорости обработки информации и значительное нарушение исполнительных функций, пропорциональные выраженности других КР, повышают вероятность диагностики СКР [24, 25].
В дифференциальной диагностике СКР и БА могут быть полезны опросники: The Informant Questionnaire on Cognitive Decline in the Elderly (IQCODE), Cambridge Cognition Examination (CAMCOG), Cambridge Mental Disorders of the Elderly Examination (CAMDEX), тест рисования часов и др. [26, 27]. Однако в повседневной клинической практике применение углубленного нейропсихологического тестирования может быть затруднено из-за высокой стоимости, значительных затрат времени и отсутствия необходимых специалистов. В таких случаях могут быть полезны простые диагностические алгоритмы (рис. 1).
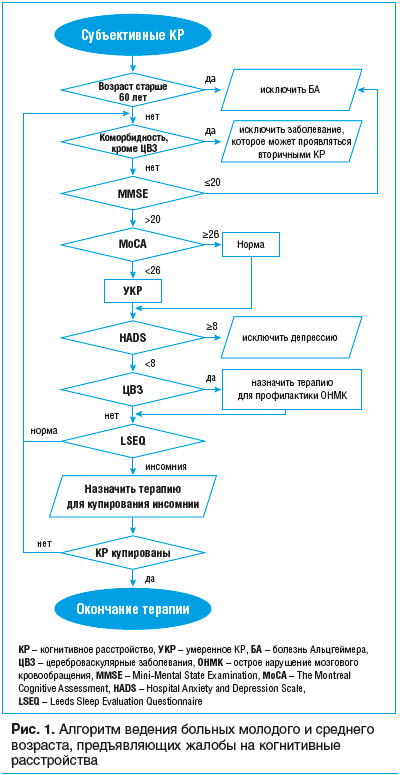
Многие авторы различают СКР, возникшее после перенесенного инсульта и не связанное с таковым [16, 28, 29].
Однако эти различия условны, современные методы нейро-
визуализации позволяют обнаружить у больных с СКР
морфологические изменения, характерные для ЦВЗ, даже при отсутствии каких-либо клинических проявлений [30]. По данным аутопсий, поражение церебральных артерий, преимущественно мелких, наблюдают в 80% случаев деменции [31]. Микроинфаркты, представляющие собой субмиллиметровые дефекты, при жизни пациента можно визуализировать лишь при помощи МРТ со сверхвысоким магнитным полем (7,0 T) [32].
Другие авторы выделяют СКР, вызванное симптомным инсультом или асимптомным сосудистым повреждением головного мозга, которое можно обнаружить только при нейровизуализации или при аутопсии [33]. Поскольку СКР часто сочетается с другой патологией головного мозга (чаще всего с БА), фактически наиболее распространенной среди лиц пожилого возраста является смешанная деменция, вызванная сочетанными причинами — ЦВЗ и БА [34].
Современные критерии классификации СКР были предложены Американской кардиологической ассоциацией (American Heart Аssociation — AHA) в 2011 г. [28], Международным обществом по изучению сосудистых поведенческих и когнитивных расстройств (Vascular Behavioral and Cognitive Disorders — Vas-Cog) в 2014 г. [16] и отражены в DSM-5 (Diagnostic and Statistical Manual of mental
disorders — Диагностическое и статистическое руководство по психическим расстройствам) в 2013 г. [29]. Общим
для них является то, что диагностика СКР базируется на сведениях о наличии ЦВЗ и их патогенетической связи с развитием КР на основании данных анамнеза, оценки состояния больного и КФ, результатов диагностических тестов и визуализации [16, 28, 29]. В зависимости от полноты диагностических сведений СКР классифицируют, как «возможное» или «вероятное». Vas-Cog учитывает критерии диагностики СКР в зависимости от причин ЦВЗ [16], что важно для разработки адекватного плана лечения.
Содержание статьи
Расстройства сна
Как было указано выше, «здоровое старение» не сопровождается нарушением КФ. Однако для пожилых людей характерно нарушение консолидации сна и бодрствования. Частота расстройства сна в популяциях США достигает 6–10%, а при заболеваниях нервной системы — 40–83% [1].
Для здорового человека характерно ежедневное чередование периодов бодрствования и сна [35] с наличием фаз медленного (ФМС) и быстрого сна (ФБС). С возрастом происходит атрофия серого вещества префронтальных отделов головного мозга, изменяется работа сомногенных систем, что приводит к уменьшению продолжительности сна в целом (до 6 ч в сутки), увеличению поверхностных стадий, времени засыпания и периода бодрствования. Это влечет за собой нарушение консолидации памяти, увеличивая риск развития КР. Физиологическое изменение сна у людей пожилого возраста проявляется микрозасыпаниями в дневное время, фрагментацией и формированием полифазного сна, смещением цикла «сон — бодрствование» на более раннее время суток [36].
В настоящее время накоплено достаточно доказательств взаимосвязи нарушения сна и КР [37]. Наиболее часто у пациентов с УКР выявляют инсомнию, повышенную дневную сонливость, расстройство циркадного ритма сна и бодрствования с вечерней спутанностью, нарушение дыхания во сне, включая обструктивные апноэ во сне (ОАС), синдром первичного центрального апноэ сна, синдром центрального апноэ сна при дыхании Чейна — Стокса, синдром гиповентиляции/гипоксемии во сне при патологии легких, парасомнии (нарушение поведения во время быстрого сна, синдром беспокойных ног). Установлена взаимосвязь КР и расстройств дыхания во сне. Наиболее часто (в 40% случаев) у больных деменцией регистрируются ОАС, которые ассоциированы с развитием сердечно-сосудистых заболеваний (АГ, ишемической болезни сердца и инсульта). Наряду с нарушением сна у пациентов с УКР часто диагностируют астенические и тревожно-депрессивные расстройства [38].
Международная классификация нарушений сна ICSD-2 содержит 11 рубрик инсомний: адаптационная; психофизиологическая; парадоксальная; идиопатическая; обусловленная психическим расстройством; в связи с неадекватной гигиеной сна; поведенческая (детского возраста); на фоне органической патологии; обусловленная приемом ЛС или других веществ; неклассифицированная неорганического или органического характера. Многие из них могут приводить к развитию КР.
Причины инсомнии могут иметь сочетанный характер, наиболее часто отмечаются: стресс; заболевания (психические, неврологические и пограничные, соматические и эндокринные); воздействие алкоголя, психотропных препаратов или иные интоксикации; синдром апноэ и двигательные расстройства во сне; боль; неблагоприятные внешние условия, сменная работа, перемена часовых поясов, нарушенная гигиена сна; конституциональные особенности.
Жалобы на нарушение сна в пожилом возрасте могут быть обусловлены изменением привычного распорядка и гигиены сна, сопутствующими болезнями, злоупотреблением ЛС (снотворными, психотропными, ноотропами, кортикостероидами, бронходилататорами, β-блокаторами и др.) [39].
Факторами риска расстройства сна помимо пожилого возраста считают женский пол; продолжительность сна менее 5 ч; низкий уровень образования; отсутствие работы; разрывы межличностных отношений; психологические, психические и соматические заболевания.
Диагностика нарушения сна обычно базируется на субъективных данных. О патологии свидетельствуют апноэ во сне (храп, затрудненное дыхание, кратковременные апноэ во время сна при наличии короткой толстой шеи, избыточного веса, увеличенных миндалин) или синдром беспокойных ног. Определить характер и выраженность расстройств сна, направление терапевтического воздействия можно с помощью специализированных шкал оценки сонливости.
К лабораторным и инструментальным методам, подтверждающим наличие расстройств сна, относят электрокардиографию, определение сатурации, электроэнцефалографию, электромиографию, электроокулографию, исследование назофарингеального потока, торакоабдоминальных движений, регистрацию храпа, актографию, МРТ головного мозга. Для определения коморбидных нарушений используют шкалу сонливости Epworth и дневник, отражающий особенности ритма сна и бодрствования и его изменения на протяжении 2 нед.
Для своевременной диагностики и адекватного лечения нарушения сна у пациентов с УКР важно оценить данные объективного осмотра: особенности строения ЛОР-органов, шеи, функцию легких, неврологический статус. Выявление соматических и психических расстройств, в т. ч. тревоги и депрессии, требует специализированного обследования и лечения [39].
Профилактика и лечение когнитивных расстройств и инсомнии
По мнению специалистов, успешное лечение АГ, стеноза каротидных артерий, фибрилляции предсердий и сахарного диабета служит не только первичной профилактике ОНМК, но и предотвращает прогрессирование СКР от умеренного до степени деменции. Но, поскольку многие пациенты все же испытывают дальнейшее снижение КФ, есть основания полагать, что сосудистое УКР не является доброкачественным, а скорость прогрессирования СКР от умеренного до деменции не уступает патологическим процессам при БА [40, 41].
Поскольку СКР не считается нозологической формой, для определения плана лечения необходимо не просто констатировать наличие СКР, но и определить этиологию — доказать наличие одного или более ЦВЗ, которые являются причиной нарушения КФ у конкретного пациента [42].
Выделяют несколько направлений лечения СКР (включая смешанные формы): первичная профилактика ОНМК и прогрессирования СКР путем устранения факторов риска; своевременное назначение препаратов, предназначенных для лечения деменции при обнаружении признаков БА; медикаментозная и немедикаментозная реабилитация, направленная на восстановление функций, не связанных с познавательной деятельностью; симптоматическая терапия, направленная на устранение отдельных проблем, коморбидных СКР (депрессии и др.); лечение сопутствующей патологии.
Лечение нарушения сна, в соответствии с рекомендациями ASSAM, должно быть нацелено на улучшение качества сна и минимизацию последствий расстройств, связанных с периодом бодрствования: устранение внешних и внутренних факторов, негативно влияющих на сон; воздействие на способность к засыпанию; восстановление структуры сна. У пациентов старше 65 лет начальным этапом коррекции нарушения сна принято считать немедикаментозную поведенческую модификацию. Соблюдение правил гигиены сна, ведение дневника сна, соблюдение правил здорового питания, поведенческая терапия с помощью исключения дневного сна, увеличения физической активности, а также социальная адаптация позволяют в значительной степени уменьшить выраженность расстройств сна и риск их возобновления [43]. В основе коррекции нарушения сна лежит адекватный контроль состояний, вызвавших его расстройство.
Основными принципами подбора снотворного препарата считают: стартовую терапию минимально низкой эффективной дозой; ситуационное применение ЛС; кратковременность курсов непрерывного приема препарата (не более 2–4 нед.); достижение продолжительности сна не более 8 ч в сутки; использование препаратов с быстрым началом действия; при расстройстве процесса засыпания — применение препаратов с замедленным метаболизмом; «лекарственные каникулы».
Назначение снотворных препаратов пациентам, особенно пожилого возраста, страдающим СКР, ограничено высоким риском нежелательных явлений, в т. ч. в связи с полипрагмазией, обусловленной необходимостью проводить базисную терапию [44]. Таким образом, проблема выбора эффективного и безопасного препарата для лечения пациентов с СКР остается актуальной.
Диваза — ноотропный препарат с вазоактивным, антигипоксантным, антиоксидантным и эндотелиопротективным действием для восстановления интегративной деятельности мозга при широком спектре расстройств ЦНС, в т. ч. ЦВЗ. Активные компоненты этого препарата —
аффинно очищенные релиз-активные антитела к белку S-100 (РА АТ S-100) и аффинно очищенные релиз-активные антитела к эндотелиальной NO-синтазе (РА АТ еNOS). Получение РА АТ осуществляется с применением технологии, обеспечивающей способность оказывать модифицирующее действие на исходное вещество, использованное при производстве РА АТ, посредством изменения его пространственной структуры, с изменением физических, химических и биологических свойств [45]. Препарат Диваза не вызывает привыкания, не оказывает миорелаксантного действия и сочетается с приемом базисной терапии [46].
Ранее были опубликованы результаты открытого сравнительного исследования, проведенного с целью оценки клинико-лабораторной эффективности и безопасности применения препарата Диваза (прием по 2 таблетки 3 р./сут на протяжении 12 нед. дополнительно к базисной терапии) в сравнении с базисной терапией у пациентов (n=80) в возрасте моложе 65 лет, страдающих хроническими ЦВЗ, основными клиническими проявлениями которых были КР [47]. Исходно у большинства (77%) пациентов были выявлены УКР (23–25 баллов по результатам теста МoСА). У подавляющего большинства (93%) пациентов обнаружено расстройство сна (суммарный балл по опроснику Leeds Sleep Evaluation Questionnaire — LSEQ
На фоне приема Дивазы произошло заметное улучшение КФ, о чем свидетельствовало уменьшение доли больных с УКР. В начале исследования их было 77%, через 12 нед. лечения — лишь 3%. У подавляющего большинства (97%) больных результат МoСА-теста составил 26–28 баллов. Улучшение КФ, согласно оценке средних, было статистически значимым (р
Важно, что в результате терапии Дивазой произошло восстановление ночного сна у большинства пациентов. По данным анализа балльной оценки субъективных характеристик сна при использовании опросника LSEQ, через
12 нед. после начала лечения значимое расстройство сна (суммарный балл LSEQ
Заключение
Следует признать, что проблема профилактики прогрессирования УКР, дебютировавшего в молодом и среднем возрасте, так же далека от решения, как и проблема лечения деменции у лиц пожилого возраста.
Своевременная диагностика КР, не достигающих степени деменции, дебютирующих в молодом и среднем возрасте, в значительной степени затруднена из-за отсутствия согласованной позиции специалистов в отношении дифференциальной диагностики КР, ассоциированных с БА и СКР. Наиболее адекватным подходом является направление таких пациентов в клиники, специализирующиеся на диагностике КР, или обращение к докторам, работающим в специализированных кабинетах и имеющим собственный опыт в области диагностики и лечения деменции.
Во многих исследованиях доказана взаимосвязь нарушения сна, депрессии и КР. Причем коррекция расстройства сна и депрессии нередко позволяет добиться восстановления КФ и улучшения качества жизни.
Лечение КР, не достигающих степени деменции, дебютирующих в молодом и среднем возрасте, во многом зависит от этиологии заболевания. Успешное лечение АГ, стеноза каротидных артерий, фибрилляции предсердий и сахарного диабета служит не только первичной профилактике ОНМК, но и способствует предотвращению прогрессирования СКР от умеренного до степени деменции.
Использование препарата Диваза, обладающего ноотропным, вазоактивным, антигипоксантным, антиоксидантным и ангиопротективным действием, у пациентов, страдающих хроническими ЦВЗ, в сочетании с базисной терапией позволяет уменьшить выраженность основного клинического проявления заболевания — когнитивной дисфункции. Восстановление качества сна при приеме препарата Диваза, доказанное в исследовании, позволяет избежать назначения снотворных средств и связанных с их приемом нежелательных явлений. Высокая эффективность, безопасность и отсутствие негативного лекарственного взаимодействия с базисной терапией позволяют активно использовать препарат Диваза в терапии СКР.
Информация с rmj.ru

