Содержание статьи
Введение
Ассоциация опухолевых заболеваний и тромбоэмболических нарушений была впервые обнаружена A. Trousseau в 1865 г. Связанный с наличием злокачественной опухоли тромбоз является второй по значимости причиной смерти онкологических больных после собственно рака. Риск венозной тромбоэмболии у больных раком в 4–7 раз выше, чем у пациентов без данной патологии. Причины нарушенной коагуляции в таких случаях связаны с общими факторами риска, имеющимися у пациента, и факторами, специфичными для конкретного вида рака или лечения. Важно оценить риск тромботических явлений у онкологических больных и назначить эффективные профилактику и лечение [1–5].
Несмотря на то что нарушения в системе свертывания крови описаны для большинства случаев злокачественных образований [6, 7], синдром Труссо очень мало представлен в литературе.
Приводим собственное клиническое наблюдение.
Клиническое наблюдение
Пациентка, 48 лет, поступила 29.01.2018 с жалобами на дискомфорт в груди без четкой связи с физической нагрузкой, кратковременную потерю чувствительности в левой руке, кратковременное отсутствие речи, общую слабость.
Anamnesis morbi. С 14.01.2018 на 15.01.2018 у больной появились боли и отек левой нижней конечности, усиливающиеся при ее сгибании и увеличении двигательной активности. 16.01.2018 госпитализирована в ФГБУ «ФЦССХ» Минздрава России (г. Астрахань), при дуплексном сканировании вен нижних конечностей (ДСВНК) выявлен тромбоз левой подколенной вены, участка левой бедренной вены. Консультирована кардиохирургами, рекомендована инфузионная терапия антикоагулянтами в связи с высоким риском тромбоэмболии легочной артерии (ТЭЛА). 18.01.2018 выполнен забор крови для анализа на наиболее вероятные тромбофилические состояния, результат: фактор V, II, протеин С и S в норме. Антитромбин III 60–77% (в пределах референсных значений). На фоне лечения низкомолекулярными гепаринами (НМГ) и постельного режима клинически регрессировали отек и боль в левой нижней конечности. Эпизодически за время лечения отмечался подъем температуры тела до 37,6 °C, были кратковременные боли в животе, тошнота, сухой кашель. С 22.01.2018 пациентка стала постепенно расширять режим двигательной активности, выполнять бинтование левой нижней конечности. В общем анализе крови: умеренный лейкоцитоз со сдвигом влево, общий анализ мочи без особенностей. Имел место вираж D-димера до 2 мкг/мл, не коррелировавший с клиникой болезни (венозного тромбоза с учетом времени его возникновения). 25.01.2018 пациентка была выписана из стационара.
С утра 29.01.2018 у больной появилось монотонное неинтенсивное жжение в груди, лекарственные препараты не использовала. Внезапно во время ходьбы возник гиперкинез в левой руке. Пациентка зашла в магазин и попыталась обратиться за помощью, но произвольная речь отсутствовала, могла объясняться только жестами, обращенную к ней речь понимала. Симптомы разрешились спонтанно в течение 15 мин. С клиникой острого коронарного синдрома и ишемическим инсультом больная была госпитализирована в кардиохирургическое отделение.
Anamnesis vitae. Длительный стаж курения, использование гормональных контрацептивов 15 лет назад, дисплазия шейки матки тяжелой степени (электроконизация в 2013 г.), диагностическое выскабливание по поводу полипа эндометрия (в 2017 г.). Пациентка готовится к оперативному лечению по поводу опухоли правого яичника, впервые выявленной около года назад при прохождении профилактического медицинского осмотра. Один раз в 3 мес. проходила ультразвуковое исследование (УЗИ) органов малого таза и сдавала кровь на онкомаркер CA-125. За последние 6 мес. были отмечены рост опухоли в динамике, повышение уровня онкомаркеров, в связи с чем возникло подозрение на злокачественный процесс.
Status praesens. Общее состояние удовлетворительное. Телосложение нормостеническое. Кожа обычной окраски, чистая, теплая, нормальной влажности и эластичности. Цианоза нет. Периферические лимфоузлы не увеличены. Зев не изменен. Язык чистый. Щитовидная железа не пальпируется. Суставы не изменены. Перкуторно над легкими ясный легочный звук. Аускультативно дыхание везикулярное, проводится по всем полям, хрипы не выслушиваются. Пульс на сонных артериях удовлетворительного наполнения, симметричный. Пульсация на артериях нижних конечностей определяется. Тоны сердца ясные, неритмичные (экстрасистолы). Живот обычных размеров, мягкий, безболезненный, доступен для глубокой пальпации. Печень не увеличена, край эластичный, безболезненный. Мочеиспускание свободное, безболезненное. Отеков нет.
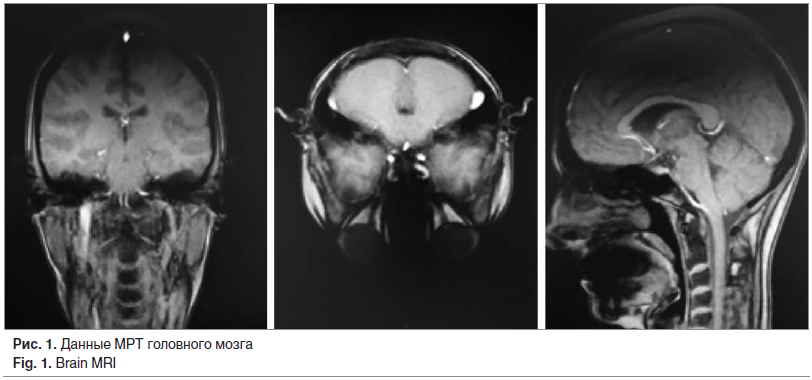
При магнитно-резонансной томографии (МРТ) головного мозга (рис. 1) выявлены множественные кортикальные микроэмболы в бассейне передней и задней циркуляции с двух сторон.
По экстренным показаниям 29.01.2018 выполнена коронароангиография: коронарный атеросклероз не выявлен, правая коронарная артерия проходима частично, в просвете в среднем и дистальном отделах — признаки острой окклюзии, несколько дефектов наполнения в пределах сосуда (рис. 2).
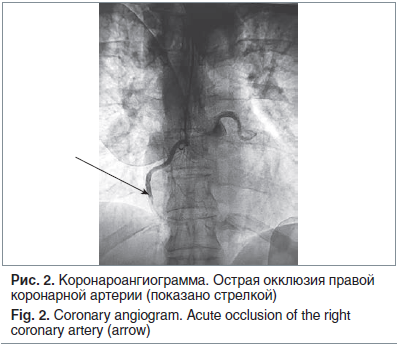
Предпринята попытка тромбоаспирации, однако полноценного дистального кровотока получить не удалось.
На 30.01.2018: клинически боль в груди не беспокоила, гемодинамически стабильна; закономерные изменения уровня кардиомаркеров повреждения миокарда и ЭКГ-динамика нижнего инфаркта миокарда.
Коллегиально в условиях отделения анестезиологии, реанимации, интенсивной терапии принято решение выполнить чреспищеводную эхокардиографию с контрастированием. Исключены образования в полостях сердца и межпредсердное сообщение как возможные причины парадоксальной эмболии. При рентгенографии органов грудной клетки данных за инфильтративные изменения не получено.
Проведено УЗИ органов малого таза (рис. 3). Тело матки размерами 62×48×56 мм, соответствует 4–5 нед. беременности, с четким ровным контуром, однородной структуры. Толщина эндометрия 8 мм. В полости матки визуализируется полип размером до 10 мм. Шейка матки размерами 36×28 мм, однородной структуры. Левый яичник четко не лоцируется. В полости малого таза образование размерами 140×126 мм с нечеткими неровными контурами, неоднородной структуры. Свободной жидкости в малом тазу нет. Заключение: образование правого яичника. Миома матки малых размеров. Полип эндометрия.

В общем анализе крови — умеренный лейкоцитоз со сдвигом влево, общий анализ мочи без особенностей. Отмечен вираж D-димера, не коррелировавший с клинической картиной болезни (венозного тромбоза с учетом времени его возникновения).
Осмотрена неврологом, результаты обследования проанализированы с клиническим фармакологом и заведующим лабораторией. Резюме: исключены антифосфолипидный синдром, ишемическая болезнь сердца, тромбофилические состояния. Имеют место спонтанные венозные и артериальные тромбозы, вероятно, на фоне онкологического процесса (протромботическое состояние). Решено провести консилиум с участием онкологов-гинекологов для принятия решения по дальнейшей тактике лечения. С учетом рецидивирующих тромбозов на амбулаторном этапе на фоне использования оральных антикоагулянтов, стабилизации состояния больной только посредством постоянной инфузии НМГ, раннего срока после инфаркта миокарда и нарушения мозгового кровообращения оптимальным вариантом лечения была признана операция в объеме экстирпации матки с придатками — гинекологической хирургической бригадой в условиях ФГБУ «ФЦССХ» Минздрава России (г. Астрахань) с возможностью обеспечения управления гемостазом.
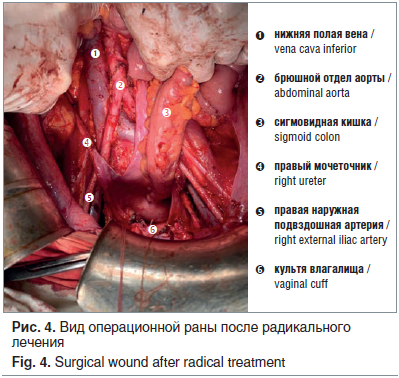
09.02.2018 выполнена экстирпация матки с придатками, субтотальная резекция большого сальника, тазовая и поясничная лимфодиссекция (рис. 4). Биопсия брюшины. Дренирование малого таза.
Гистологическое заключение: цистаденокарцинома.
Диагноз: рак яичника стадии Т1аN0М0.
Послеоперационный период протекал без особенностей. Осложнений не было. 14.02.2018, на 5-е сут после операции, появились жалобы на сухой приступообразный кашель. Для исключения ТЭЛА выполнена компьютерная томография (КТ) легких с контрастированием. Заключение: признаки тромбоэмболии мелких ветвей легочной артерии. Развившееся состояние тем не менее не повлияло на течение послеоперационного периода. Данные УЗИ органов малого таза, почек без особенностей. Тромб левой подколенной вены без значимой динамики. Достигнуто целевое международное нормализованное отношение. При выписке состояние удовлетворительное. Рана зажила первичным натяжением без признаков воспаления. Стенокардии, симптомов сердечной, дыхательной, церебральной недостаточности нет. Гемодинамика стабильна: артериальное давление 110–100/70 мм рт. ст.
Диагноз при выписке. Основной: трансмуральный нижний инфаркт миокарда на фоне спонтанного артериального тромбоза. Ишемический инсульт: множественные кортикальные инфаркты в бассейне левой средней мозговой артерии, бассейне правой средней мозговой артерии, вертебро-базиллярном бассейне с преходящей моторной афазией, дрожательным гиперкинезом в левой верхней конечности. Сопутствующий: проксимальный тромбоз с локализацией в левой подколенной вене с заходом в левую бедренную вену. Хроническая венозная недостаточность 0. Опухоль правого яичника. Миома матки.
Пациентка выписана под амбулаторное наблюдение. Амбулаторно консультирована врачом-онкологом 28.02.2018 в областном онкологическом диспансере. Диагноз: рак яичников, стадия IА (T1aN0M0). Состояние после оперативного лечения.
Учитывая выраженную сопутствующую патологию (инфаркт миокарда и ишемический инсульт в январе 2018 г.), проведение химиотерапии сочли противопоказанным. Другие виды лечения (лучевая, гормональная терапия) не показаны. Рекомендована консультация онколога 1 раз в 3 мес.
По результатам ДСВНК от 06.04.2018 отмечена положительная динамика. Заключение: слева и справа глубокие вены проходимы. Небольшой пристеночный тромбоз левой подколенной вены.
18.05.2018 консультирована гематологом и обследована на редкие тромбофилические состояния. Выявлены: мутация генов 2 протромбин, фактор свертывания 2, F13 A1 фибринстабилизирующий фактор, ПГТ, FGB фибринолиза, FIGTA-2. Назначен пожизненный прием варфарина.
Спустя 6 мес. пациентка вернулась к прежней трудовой деятельности.
Обсуждение
Сердечно-сосудистые заболевания являются основной причиной смерти и инвалидности населения в большинстве стран мира. Также отмечается опасная тенденция омоложения инфарктов миокарда и инсультов. По данным Всемирной организации здравоохранения, Всемирной федерации сердца и Всемирной организации по борьбе с инсультом, 30% случаев смерти от сердечно-сосудистой патологии в мире преждевременны и 2/3 таких случаев можно избежать благодаря профилактике и своевременной диагностике сопутствующей патологии [8, 9].
Мы проанализировали связь между тромбозом глубоких вен, инфарктом миокарда, ишемическим инсультом и раком яичников. В представленном нами клиническом наблюдении у пациентки имели место неспецифические факторы риска развития тромбоза: длительный прием гормональных препаратов, длительный стаж табакокурения и врожденная тромбофилия. Наличие генетических нарушений гемостаза у онкологических больных увеличивает риск возникновения тромбоэмболических осложнений в 3–5 раз. Сердечно-сосудистыми заболеваниями пациентка не страдала, но на фоне злокачественного процесса запустился процесс усиленного тромбообразования, что стало причиной развития трансмурального инфаркта миокарда и ишемического инсульта.
Приведенное наблюдение наглядно показывает, что не каждый острый инфаркт миокарда обусловлен коронарным атеросклерозом. Следует вспомнить высказывание E. Braunwald [10] о том, что этиология ишемической болезни сердца многообразна. Одной из причин дефицита перфузии может быть тромбоз коронарных артерий в результате гиперкоагуляционных синдромов. В литературе имеются единичные описания развития инсульта вследствие активности злокачественного новообразования [11, 12]. Представленная история болезни является примером паранеопластической гиперкоагуляции. Таким образом, у больных с онкологическим заболеванием первичная манифестация любой болезни, в том числе и коронарной, может быть проявлением паранеопластического синдрома [13, 14].
Заключение
Вероятность скрытого опухолевого процесса у пациентов с идиопатическими венозными и артериальными тромбоэмболиями ставит перед клиницистами вопрос об оправданности и необходимости проведения тщательного обследования таких пациентов в расчете на более раннее выявление опухоли. Следует проводить более широкий диагностический поиск с применением КТ, УЗИ, исследования опухолевых маркеров [15]. Изучение генетических дефектов гемостаза у онкогинекологических пациенток становится важным с точки зрения их влияния на частоту и прогноз тромботических осложнений, а также в целях совершенствования их фармакологической коррекции и профилактики. Приведенные данные убедительно демонстрируют высокую значимость и актуальность венозных и артериальных тромбозов, а также свидетельствуют о том, что данная проблема должна быть объектом внимания не только сосудистых хирургов, но и врачей других специальностей.
Сведения об авторах:
1Калинкина Эльвира Фаридовна — врач акушер-гинеколог клинико-диагностического отделения, ORCID iD 0000-0001-9083-003X;
2Слувко Наталия Петровна — врач-онколог, заведующая гинекологическим отделением, ORCID iD 0000-0001-6397-3932;
1Кондратьева Ольга Владимировна — врач-терапевт, заведующая клинико-диагностическим отделением, ORCID iD 0000-0002-2321-8155;
1,3Тарасов Дмитрий Георгиевич — к.м.н., главный врач, заведующий кафедрой сердечно-сосудистой хирургии, ORCID iD 0000-0002-0866-3939.
1ФГБОУ «ФЦССХ» Минздрава России. 414004, Россия, г. Астрахань, ул. Покровская роща, д. 4.
2ГБУЗ АО ООД. 414041, Россия, г. Астрахань, ул. Бориса Алексеева, д. 57.
3ФГБОУ ВО АГМУ Минздрава России. 414000, Россия, г. Астрахань, ул. Бакинская, д. 121.
Контактная информация: Калинкина Эльвира Фаридовна, e-mail: kalinkina.elvira@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 27.01.2020.
About the authors:
1El’vira F. Kalinkina — MD, obstetrician & gynecologist of the Clinical Diagnostic Division, ORCID iD 0000-0001-9083-003X;
2Nataliya P. Sluvko — MD, oncologist, Head of the Gynecological Division, ORCID iD 0000-0001-6397-3932;
1Ol’ga V. Kondrat’eva — MD, therapist, Head of the Clinical Diagnostic Division, ORCID iD 0000-0002-2321-8155;
1,3Dmitriy G. Tarasov — MD, PhD, Head Doctor, Head of the Department of Cardiovascular Surgery, ORCID iD 0000-0002-0866-3939.
1Federal Center for Cardiovascular Surgery (Astrakhan). 4, Pokrovskaya Roscha str., Astrakhan, 414011, Russian Federation.
2Regional Oncological Dispensary. 57, Boris Alekseev str., Astrakhan, 414041, Russian Federation.
3Astrakhan State Medical University. 121, Bakinskaya str., Astrakhan, 414000, Russian Federation.
Contact information: El’vira F. Kalinkina, e-mail: kalinkina.elvira@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 27.01.2020.
.
Информация с rmj.ru




