Проблемы лечения боли при остеоартрозе: место нимесулида
Н. В. Чичасова, доктор медицинских наук, профессор
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Самым распространенным поражением суставов с нарушением функции больного
является остеоартроз (ОА) [1, 2]. По влиянию на состояние здоровья ОА занимает
среди всех заболеваний 4-е место у женщин и 8-е у мужчин. Риск утраты
трудоспособности в группе больных гонартрозом сравним с таковым у пожилых
пациентов, страдающих сердечно-сосудистыми заболеваниями, и выше, чем при других
болезнях у этой категории больных. По данным недавнего эпидемиологического
исследования в рамках межрегиональной программы «Социальные и экономические
последствия РЗ» (76136 чел. в 12 регионах РФ), распространенность остеоартроза в
России составляет 13,3% [3].
Сложности ведения больных ОА в первую очередь обусловлены тем, что наиболее
часто он развивается у лиц пожилого возраста, причем частота симптоматического
ОА нарастает с каждым годом жизни. Высокая инвалидизация больных ОА коленных
суставов служит причиной того, что ежегодная частота артропластических операций
среди пациентов старше 65 лет в Европе составляет в среднем 0,5–0,7 на 1000
населения [4]. Известно, что развитие ОА у женщин приводит к уменьшению
продолжительности жизни в среднем на 10–15 лет. Боль и ограничение
функциональной активности суставов приводят к снижению качества жизни и
повышению риска развития или прогрессирования сопутствующей патологии и
смертности. Показано, что уменьшение продолжительности жизни у пожилого
контингента в большей степени зависит от интенсивности боли, чем от наличия
сопутствующих, потенциально угрожающих жизни заболеваний (например, ишемической
болезни сердца, артериальной гипертензии и др.). Именно коморбидность является
одной из важнейших проблем лечения больных ОА [5].
Нарастающая частота пациентов с ОА, а также то, что примерно треть из них
имеет ту или иную степень нетрудоспособности, определяют актуальность
своевременно начатого и эффективного лечения ОА, что имеет большое социальное и
экономическое значение. За последнее десятилетие неоднократно публиковались
международные рекомендации по лечению ОА различной локализации, что отражает
повышенное внимание международных обществ и комитетов к проблеме лечения ОА
[6–12].
Современная терапия ОА преследует две основные цели — уменьшение
патологической симптоматики и предотвращение дальнейшего прогрессирования
дегенеративных процессов в суставном хряще и субхондральной кости. Препараты,
используемые в лечении ОА [6], подразделяют на следующие группы:
- Симптоматические средства быстрого действия (нестероидные
противовоспалительные препараты — НПВП, ацетаминофен, опиоидные анальгетики,
кортикостероиды и др.), которые оказывают влияние на клинические симптомы
заболевания (боль, воспаление и др.). - Модифицирующие средства замедленного действия (глюкозамин, хондроитин,
диацереин, гиалуроновая кислота, неомыляемые соединения авокадо и сои —
SYSADOA), эффект которых проявляется более медленно по сравнению с
симптоматическими средствами и длится после окончания их применения. Данные
фармакологические агенты обладают хондромодифицирующим действием, предупреждая
деградацию суставного хряща.
Хорошо известно, что именно обезболивание является первоочередной задачей
клинициста в лечении ОА любой локализации. Боль при ОА является независимым
предиктором прогрессирования болезни. Но проведение анальгетической терапии у
лиц пожилого возраста осложняется наличием сопутствующей патологии, в первую
очередь со стороны сердечно-сосудистой системы (ССС) и желудочно-кишечного
тракта (ЖКТ) [5, 13].
Учитывая сложности лечения ОА, Европейское общество по клиническим и
экономическим аспектам остеопороза и остеоартроза (European Society for Clinical
and Economic Aspects of Osteoporosis and Osteoarthritis, ESCEO) провело анализ
предложений различных экспертных групп для создания консенсуса по ведению
больных ОА [12]. Необходимость создания консенсуса была связана и с разными
подходами к лечению ОА на разных континентах. Не всегда, подчас преднамеренно,
не рекомендовались способы лечения (в частности, медленнодействующими
препаратами), подтвержденные клиническими исследованиями и данными метаанализов.
Например, в рекомендациях Американской коллегии ревматологов (American College
of Rheumatology, ACR) применение хондроитин сульфата (ХС) и глюкозамина (ГА)
сульфат является условно рекомендуемым, а внутрисуставное введение препаратов
гиалуроновой кислоты не рекомендуется. Общество ESCEO собрало 13 экспертов (11
ревматологов: 8 из Европы, 2 из США и 1 из Канады, 1 эпидемиолог, 1 клинический
научный работник), которые специализируются в проведении, анализе и
интерпретации клинических исследований при ОА. Таким образом, был создан
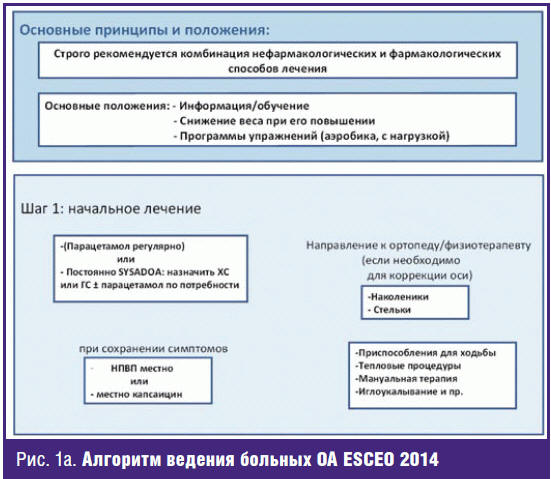
алгоритм ведения больных ОА (рис. 1а, 1б), в котором четко прослеживается
осторожный подход к применению НПВП, подтверждается эффективность
медленнодействующих ХС и ГА, внутрисуставного введения гиалуронатов.
Примечательно, что эксперты в настоящее время считают, что назначение
медленнодействующих препаратов («хондропротекторов») должно осуществляться уже
на первых этапах лечения ОА. Предлагая парацетамол как препарат, с которого
следует начинать обезболивание, авторы основываются на данных по его
безопасности, хотя последний метаанализ [14] показал, что подавляющее
большинство рандомизированных клинических исследований (РКИ) оценки его роли при
хронической боли были продолжительностью не более 6 месяцев, а достоверный
эффект зарегистрирован в 6-месячном исследовании только в отношении функции, но
не боли [15]. Данные этого метаанализа согласуются с рекомендациями OARSI,
отмечающими малый обезболивающий эффект парацетамола [9]. Кроме того,
использование парацетамола увеличивает риск ЖКТ-осложнений и достоверного
повышения аминотрансфераз [7].
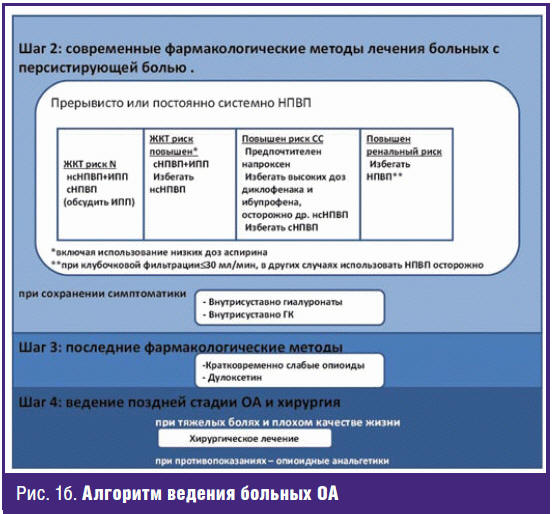
Учитывая медленное развитие симптоматического эффекта медленнодействующих
препаратов, НПВП остаются препаратами первой линии в лечении боли и воспаления у
больных ОА. Они в идеале (что не всегда достижимо на практике) должны
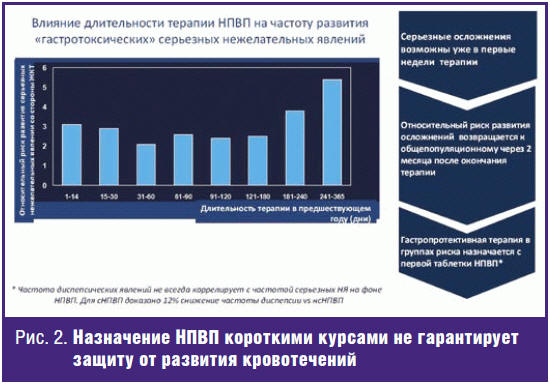
применяться короткими курсами, хотя и это не предохраняет от развития осложнения
со стороны ЖКТ (рис. 2) [16] и не всегда обеспечивает стабильное обезболивание.
С учетом «хондронегативного» действия большинства неселективных НПВП (нсНПВП) на
метаболизм суставного хряща [17] предпочтительнее использовать селективные НПВП
(сНПВП), что не всегда возможно при высоком риске СС-осложнений. Именно поэтому
вопросы безопасности применения НПВП обсуждались на Экспертном совете с участием
членов Ассоциации ревматологов России, Российского общества по изучению боли,
Российской гастроэнтерологической ассоциации, Российского кардиологического
общества, Ассоциации травматологов-ортопедов России, Ассоциации
междисциплинарной медицины, Российской ассоциации паллиативной медицины.
Результатом такого обсуждения было создание Клинических рекомендаций по
рациональному применению НПВП в клинической практике 2015 [18].
В соответствии с Клиническими рекомендациями выбор препарата должен
основываться с учетом факторов риска развития осложнений лечения. Следует
учитывать неблагоприятные лекарственные взаимодействия у больных с
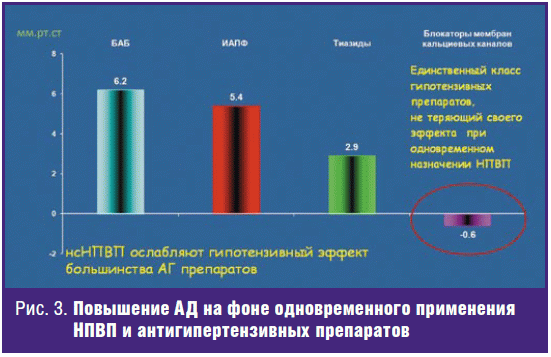
коморбидностью, в первую очередь с гипотензивными препаратами (рис. 3) [19],
эффект которых уменьшается при сочетанном применении с НПВП (кроме блокаторов
мембран кальциевых каналов). Кроме того, НПВП способны усилить гипогликемический
эффект препаратов, применяемых при сахарном диабете, необходимость применения у
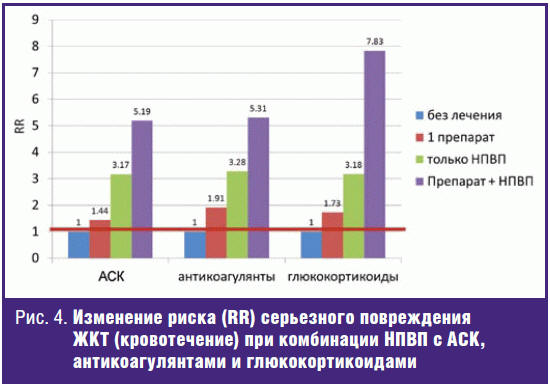
больных совместно с НПВП низких доз ацетилсалициловой кислоты (АСК),
антикоагулянтов и глюкокортикоидов является высоким риском ЖКТ-осложнений
(кровотечений) (рис. 4) [20].
Следует подчеркнуть, что степень селективности препарата в отношении
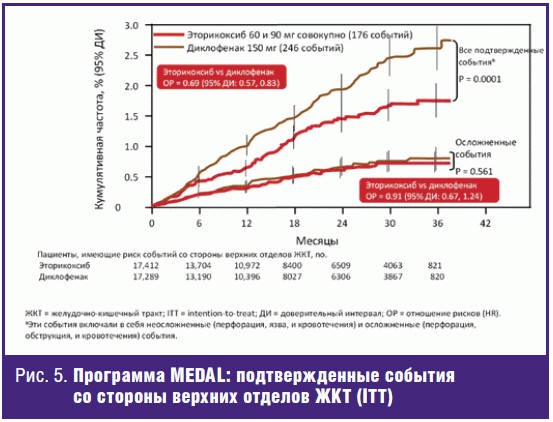
ингибирования ЦОГ-2 не всегда связана с увеличением ЖКТ-безопасности препарата.
Селективность эторикоксиба выше, чем других сНПВП, однако в сравнении с
диклофенаком частота осложненных событий со стороны верхних отделов ЖКТ не
различалась (рис. 5) [21], хотя общая частота нежелательных явлений этой
локализации на эторикоксибе была достоверно меньше, чем на диклофенаке (p <
0,0001).
В клинической практике селективные ингибиторы ЦОГ-2 заняли прочное место,
хотя до сих пор не весь потенциал их возможностей используется практическими
врачами. Широко обсуждалась их потенциальная токсичность, в первую очередь в
отношении ССС. По заключениям международных экспертов нежелательные явления со
стороны ССС возникают при использовании любых НПВП. Применение нсНПВП также
связано с увеличением риска развития артериальной гипертензии (АГ) и увеличением
риска острых сосудистых катастроф (инфаркта миокарда и инсульта). Кроме того
[22]:
- краткосрочный прием (в течение 7 дней) НПВП удваивает вероятность (OR =
2,1) госпитализации по поводу сердечной недостаточности (СН); - прием НПВП пациентами с заболеваниями сердца в анамнезе увеличивает (в 10
раз) вероятность (OR = 10,5) госпитализации по поводу СН по сравнению с
пациентами, не принимающими НПВП (OR = 1,6); - вероятность госпитализации по поводу СН связана с дозой НПВП;
- с приемом НПВП связано 19% госпитализаций по поводу СН;
- НПВП-индуцированная СН может иметь даже более важное медицинское значение,
чем НПВП-гастропатия.
Нимесулид много лет используется в клинической практике в России. Препарат
зарегистрирован и для лечения детей с соответствующим особо тщательным контролем
по безопасности. Нимесулид относится к селективным ингибиторам ЦОГ-2, что
доказано в исследованиях in vitro на молекулярных моделях [23] и in
vivo [24].
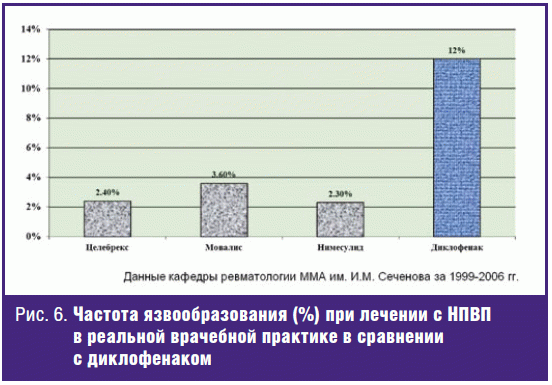
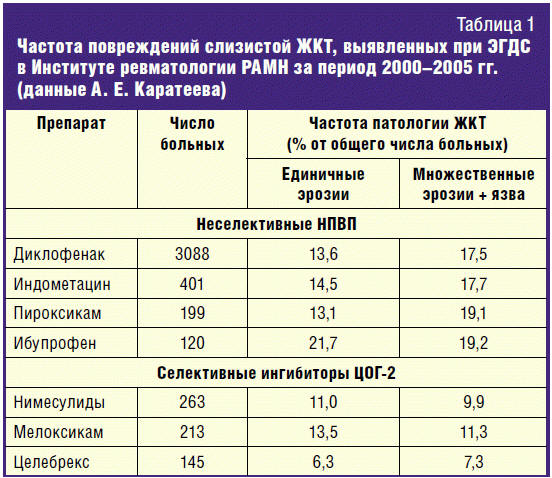
По данным многолетнего эндоскопического контроля за переносимостью различных
НПВП можно отметить, что нимесулид не отличается по безопасности от других
селективных ингибиторов ЦОГ-2 (рис. 6) и явно уменьшает частоту повреждений
слизистой верхних отделов ЖКТ по сравнению с неселективными НПВП. Хорошую
переносимость нимесулида в отношении ЖКТ отмечали как отечественные авторы
(табл. 1) [25], так и зарубежные — по данным контролируемых исследований [26,
27], постмаркетингового изучения переносимости нимесулида в 17 странах у 118 831
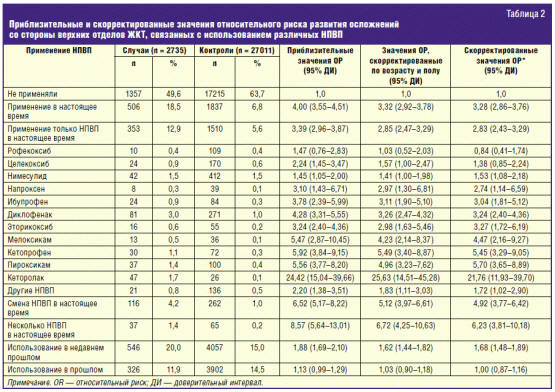
385 больных [28, 29]. Весьма интересны данные когортового исследования по оценке
риска развития поражения ЖКТ на фоне применения нимесулида и других НПВП,
включившего 588 827 больных (табл. 2) [30]. Авторы отметили, что риск
повреждения верхних отделов ЖКТ в пересчете на 1000 пациенто-лет с 2001 по 2008
год снизился с 4,45 до 2,21. Относительный риск (RR) (95% CI) для таких НПВП,
как рофекоксиб, целекоксиб и нимесулид, был < 2, для напроксена, ибупрофена,
диклофенака, эторикоксиба и мелоксикама — < 5, для кетопрофена, пироксикама и
кеторолака ≥ 5. Интересен факт (табл. 2), что смена НПВП (что часто делается в
реальной клинической практике) увеличивала относительный риск осложнений до
4,92.
Применение всех нсНПВП ведет к повреждению интерстиция почек. Поэтому в
алгоритме лечения больных ОА 2014 г. [12] особо отмечена нежелательность
назначения НПВП при явной почечной патологии. Фермент ЦОГ-2 в интерстиции почек
отсутствует, поэтому назначение селективных ЦОГ-2 ингибиторов не влияет на
уровень клубочковой фильтрации. Анализ сообщений о нежелательных реакциях со
стороны почек за 10 лет применения нимесулида у 100 000 пациентов (с 1988 по
1997 гг.) продемонстрировал 11 сообщений, из которых только в четырех случаях
проводилась монотерапия нимесулидом [31]. Исходя из этих данных, возможно
применение нимесулида (как и других ингибиторов ЦОГ-2) при хронической почечной
недостаточности 1–2 степени в неизмененных суточных дозировках, требуемых для
подавления воспалительного процесса.
нсНПВП во многих случаях оказывают негативное влияние на функцию печени,
особенно диклофенак. Влияние сНПВП на печень сопоставимо с плацебо. Говоря о
переносимости НПВП со стороны печени, особенно в связи с полемикой, периодически
возникающей в печати, следует привести конкретные статистические данные:
А. При кратковременном использовании нимесулида
повышение АСТ и АЛТ отмечается у 0,4% больных, при использовании его более 6
месяцев — у 1,5% больных (Boelsterli U. // Drug Saf., 2002, 25, 633–648),
напомним, что прием диклофенака вызывает повышение АСТ и АЛТ примерно у каждого
5-го больного.
В. По сообщению органов здравоохранения Финляндии с 1985 года по 2002 год во
всем мире было зарегистрировано лишь 195 случаев непереносимости нимесулида со
стороны печени (www/pharmabiz.com).
С. При регистрации нимесулида для использования в детской практике в Индии было
проведено исследование его безопасности 600 педиатрами, при этом не было ни
одного сообщения о тяжелых гепатотоксических реакциях (Kulkarni S. // Curr. Sci.
2002, 83, 1442–1443).
D. В крупном популяционном исследовании гепатотоксичности нимесулида G. Traversa
et al. (BMJ. 2003, 327, 18–22) представлен анализ частоты лекарственного
поражения печени у 400 тыс. больных, получавших различные НПВП за период
1997–2001 гг. Было показано, что НПВП в целом повышают риск развития патологии
печени, однако частота данной патологии очень низкая (общая частота гепатопатий
— 29,8 на 100 тыс. пациенто-лет, относительный риск 1,4). При этом нимесулид
вызывал гепатопатии в 35,3 случая на 100 тыс. пациенто-лет. Это значительно
реже, чем диклофенак — 39,2 и ибупрофен — 44,6. Тяжелое поражение печени
(цитолиз, холестатический синдром) при применении НПВП — редкое осложнение (1
случай на 10 тыс. больных).
НПВП-индуцированная гепатопатия носит характер метаболической или
иммунологической идиосинкразии. Факторами риска ее развития являются: пожилой
возраст, женский пол, патология гепатобилиарной системы, тяжелые сопутствующие
заболевания, сочетанный прием препаратов, влияющих на метаболизм НПВП,
генетические аномалии, гипоальбуминемия, гепатотоксические реакции в анамнезе.
При многолетнем использовании нимесулида в РФ не было зарегистрировано
увеличение частоты гепатотоксических реакций у больных с ОА и РА. Примечательно,
что применение нимесулида у 81 больного подагрой [32], т. е. у пациентов,
имеющих немало факторов риска лекарственного повреждения печени (употребление
алкоголя, жировой гепатоз печени, частое развитие желчнокаменной болезни и др.),
не было зарегистрировано изменения биохимических параметров, отражающих
функциональную способность печени: АСТ до лечения 25,4 ммоль/л, после лечения
22,0 ммоль/л; соответственно АЛТ 37,3 и 33,6 ммоль/л и щелочная фосфатаза 169,6
и 177,4 ммоль/л [32].
Оценка течения АГ при применении нимесулида оценена в нескольких
отечественных исследованиях [33, 34]. В первое исследование было включено 40
больных ОА и РА, имеющих АГ не менее 5 лет и получающих стабильную дозу
антигипертензивных препаратов в течение не менее 6 месяцев, без явных проявлений
СН. Всем больным после 3-дневного периода перерыва в приеме НПВП (ибупрофен,
мелоксикам, кетопрофен, диклофенак) назначался рандомизированно либо диклофенак
в дозе 100–150 мг/сутки, либо нимесулид в дозе 200–400 мг/сутки на 20 дней.
Артериальное давление (АД) регистрировалось 6 раз в сутки: после пробуждения,
перед первым приемом антигипертензивных или нитратных препаратов, через 2 часа
после их приема и далее еще 3 раза с равными промежутками в течение всего
периода «отмывки», первую и последнюю неделю приема НПВП, в остальное время
исследования АД регистрировалось 4 раза в сутки каждые 3 часа с момента
пробуждения. Пациенты в течение периода исследования вели дневник с указанием
АД, приема антигипертензивных препаратов и нежелательных реакций. Результаты
мониторирования приведены в табл. 3. После периода «отмывки», когда АД несколько
повышалось в обеих группах, далее в течение 1-й недели лечения, как видно из
данных табл. 3, различия в среднем систолическом и диастоличесом АД были
достоверно выше при приеме диклофенака, а на фоне нимесулида практически не
отличались от исходного (p < 0,001). У 16 из 20 больных, получавших диклофенак,
отмечено негативное влияние препарата на течение АГ — повышение систолического
и/или диастолического АД, сопровождавшееся неприятными субъективными ощущениями
— головная боль, кардиалгии (16), развитие гипертонического криза (2 больных —
отмена диклофенака через 6–14 дней приема), увеличение потребности в приеме
антигипертензивных препаратов (6 больных). Среди больных, получавших нимесулид,
не отмечено случаев увеличения потребности в антигипертензивной терапии и
значимого изменения уровня АД, так что все 20 больных закончили 3-недельный
период лечения. Диклофенак был отменен 8 больным в связи с изменением течения АГ,
гастралгиями, диареей и головной болью. Увеличение среднесуточного
систолического давления у больных, закончивших лечение диклофенаком, было
статистически достоверным и составило 15,74 ± 11,0; к концу лечения нимесулидом
— 1,71 ± 5,22 (р > 0,05).

Другое месячное сравнительное исследование оценило влияние нимесулида и
диклофенака на гемодинамические показатели у больных остеоартрозом с или без АГ
[34]. 40 больных ОА разделили на две группы: группа 1 (n = 20) c ОА и нормальным
уровнем АД, из них подгруппа 1А получала нимесулид по 200 мг/сутки, подгруппа 1Б
— диклофенак 100 мг/сутки; группа 2 (n = 20) с ОА в сочетании с АГ, из них
подгруппа 2А получала нимесулид по 200 мг/сутки, 2Б — диклофенак 100 мг/сут.
Всем больным группы 2 был назначен эналаприл по 5–10 мг утром и вечером. В
подгруппе 2А пациентов с ОА с АГ, получавших нимесулид и гипотензивную терапию,
статистически значимого увеличения АД не выявлено, напротив, при лечении
диклофенаком в подгруппе 2Б отмечалось более значимое увеличение уровня АД у лиц
с исходно нормальным его уровнем. У пациентов, принимавших нимесулид, изменений
в показателях системной гемодинамики (импедансометрическая кардиография) не
выявлено, тогда как у пациентов с исходно нормальным уровнем АД, принимавших
диклофенак, отмечалось увеличение уровня общего периферического сопротивления. В
ходе исследования было установлено, что на фоне приема нимесулида показатели
эндотелийзависимой и эндотелийнезависимой вазодилатации, количество
десквамированных эндотелиоцитов не отличались от исходного уровня, в отличие от
показателей больных, принимавших диклофенак. Таким образом, выявлено, что
нимесулид в сравнении с диклофенаком не ухудшает эндотелиальную функцию у
больных ОА в сочетании с АГ, обладает менее выраженной способностью повышать АД
у лиц с исходно нормальным его уровнем и у больных ОА в сочетании с АГ [34].
Эти данные еще раз подтверждают, что применение селективных ингибиторов
ЦОГ-2, к которым относится нимесулид, положительно влияют на состояние эндотелия
сосудов. У больных с риском развития тромбозов эти препараты должны назначаться
совместно с низкими дозами АСК. Такое сочетание может привести к увеличению
частоты осложнений со стороны ЖКТ (рис. 4), поэтому эти больные должны тщательно
наблюдаться с эндоскопическим исследованием состояния ЖКТ и мониторингом
параметров гемодинамики, проведением профилактических мероприятий.
Эффективность нимесулида показана для всех заболеваний суставов с
возможностью подбора индивидуальной дозы. Как уже упоминалось выше, сНПВП в
отличие от классических нсНПВП не оказывают отрицательного влияния на суставной
хрящ. Показано, что нимесулид в спектре своего механизма действия имеет
ингибицию ИЛ-1β [35], ингибицию апоптоза хондроцитов [36] и подавление
активности металлопротеаз [37], что подтверждает отсутствие у него
отрицательного влияния на суставной хрящ.
Таким образом, нимесулид (Найз) зарекомендовал себя активным безопасным
селективным НПВП, при индивидуальном подборе его дозы количество больных
«ответчиков» достигает 93% в сочетании с хорошей переносимостью. Тем не менее,
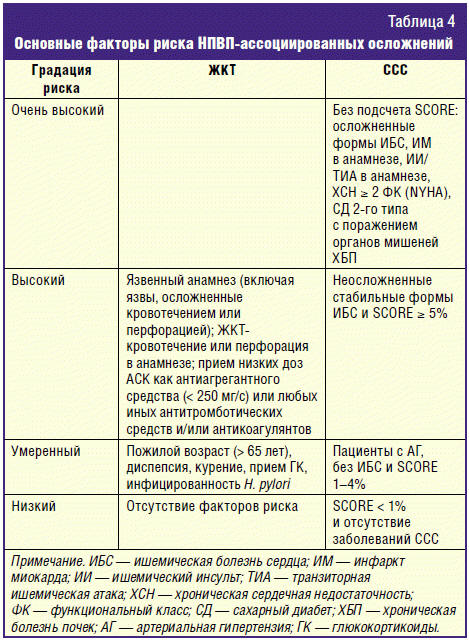
при назначении любого НПВП необходимо учитывать все факторы риска развития
нежелательных явлений, градация которых при участии различных медицинских
ассоциаций и обществ определена в 2015 г. [18] и приведена в табл. 4. Видно, что
риск ЖКТ-осложнений определяется по качественным параметрам, а риск
ССС-осложнений предлагается оценивать с использованием таблицы SCORE [38, 39].
Еще раз подчеркиваем, что высокий риск ЖКТ-осложнений при приеме НПВП возникает
при необходимости использования низких доз АСК в связи с коморбидностью.
Литература
-
Bijlsma J. W., Berenbaum F., Lafeber F. P. Osteoarthritis: an
update with relevance for clinical practice // Lancet. 2011; 377: 2115–2126. -
Dawson J. I. L. I., Linsell L., Zondervan K. et al. Impact of
persistent hip or knee pain overall health status in elderly People: a
longitudinal population study // Arthr Rheum. 2005; 53: 368–374. -
Галушко Е. А., Большакова Т. В., Виноградова И. Б. и др.
Структура ревматических заболеваний среди взрослого населения России по данным
эпидемиологического исследования (предварительные результаты) // Научно-практ.
ревматология. 2009; № 1: 11–17. -
Juni P., Dieppe P., Donovan J. et al. Population requirement for
primary knee replacement surgery: a cross-sectional study // Rheumatol (Oxf).
2003; 42: 516–521. -
Van Dijk G. V., Veenhof C., Schelleviset S. et al. Comorbidity,
limitations in activities and pain in patients with osteoarthritis of the hip
or knee BMC Musculoskelet // Disord. 2008; 9: 95. -
Jordan K. M., Arden N. K., Doherty M. еt al. EULAR
Recommendations 2003: an evidence based approach to the management of knee
osteoarthritis: Report or a Task Force of the Standing Committee for
International Clinical Studies Including Therapeutic Trials (ESTISIT) // Ann
Rheum Dis. 2003, 62: 1145–1155. -
Zhang W., Moskowitz R. W., Nuki G. et al. OARSI recommendations
for the management of hip and knee osteoarthritis, part I: critical appraisal
of existing treatment gudlines and systematic review of current research
evidence // Ostearthr Cartilage. 2007; 15: 981-10-00. -
Zhang W., Moskowitz R. W., Nuki G. et al. OARSI recommendations
for the management of hip and knee osteoarthritis, part II: OARSI
evidence-based expert consensus guidelines // Ostearthr Cartilage. 2008; 16:
137–162. -
Zhang W., Nuki G., Moskowitz R. W. et al. OARSI recommendation
for the management of hip and knee osteoarthritis, part III: changes in
evidence following systematic cumulative update of research published through
January 2009 // Osteoarthr Cartilage. 2010; 18: 476–499. -
Hochberg M. C., Altman R. D., April K. T. et al. American College
of Rheumatology 2012 recommendation for the use of nonpharmacologic and
pharmacologic therapies in osteoarthritis of the hand, hip, and knee //
Arthritis Care Res. 2012; 64: 465–474 [review]. -
McAlindon T. E., Bannuru R. R., Sullivan M. C. et al. OARSI
Guidelines for the non-surgical management of knee osteoarthritis // Ostearthr
Cartilage. 2014; 22: 63–388. -
Bruyere O., Cooper C. C., Pelletier J.-P. et al. An algorithm
recommendation for the management of knee osteoarthritis in Europe and
internationally: A report from a task force of the European Society for
Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO) //
Sem Arthr Rheum. 2014; 44: 252–263. -
Верткин А. Л., Алексеева Л. И., Наумов А. В. и др. Остеоартроз в
практике врача-терапевта // РМЖ. 2008; т. 16, № 7: 33–37. -
Bannuri R. R., Dasi U. R., McAlindon T. E. Reassessing the role
of acetaminophen in osteoarthritis: a systematic review and meta-analysis //
Osteoarthr Cartilage. 2010; 18 (Suppl. 2): S250. -
Herrero-Beaumont G., Ivrora J. A., Del Carmen Trabado M. et al.
Glucosamine sulfate in the treatment of knee osteoarthritis symptoms: a
randomized, double-blind, placebo-controlled study using acetaminophen as a
side comparator // Arthr Rheum. 2007; 56: 555–567. -
Helin-Salmivaara A. et al. Risk of upper gastrointestinal events
with the use of various NSAIDs: A case-control study in a general population
// Scandinavian Journal of Gastroenterology. 2007, vol. 42, № 8: 923–932. -
Чичасова Н. В. Лечение остеоартроза: влияние на хрящевую ткань
различных противовоспалительных препаратов // РМЖ. 2005, т. 13, № 8, 539–542. -
Каратеев А. Е., Насонов Е. Л., Яхно Н. Н. и соавт. Рациональное
применение нестероидных противовоспалительных препаратов (НПВП) в клинической
практике. ИМА-ПРЕСС, 2015, 36 с. -
Brown J., Dollery C., Valdes G. Interaction of nonsteroidal
anti-inflammatory drugs with antihypertension and diuretic agents // Am J Med.
1986, 81 (2 B): 43–57. -
Castellsauge J. Pharmacoepidemiology and drug safety. Published
online in Wiley Online Library (wileyonlinelibrary.com) DOI: 10.1002/pds.3385. -
Laine L., Curtis S. P., Cryer B. et al. Assessment of upper
gastrointestinal safety of etoricoxib and diclofenac in patients with
osteoarthritis and rheumatoid arthritis in the multinational Etoricoxib and
Diclofenac Arthritis Long-term (MEDAL) programme: a randomised comparison //
Lancet. 2006; 369: 465–473. -
Page J., Henry D. Consumption of NSAIDs and the development of
congestive heart failure in elderly patients: an under recognized public
health problem // Arch Intern Med. 2000; 160: 777–784. -
Garcia-Nieto B., Perez C., Checa A., Gago F. Molecular model of
the interaction between nimesulide and human cyclooxigenase-2 // Rheumatology.
1999; 38 (Suppl.): 14–18. -
Shan A. A., Murray F. E., Fitzgerald D. J. The in vivo assessment
of nimesulide cyclooxygenase selectivity // Rheumatology. 1999; 38 (Suppl.):
19–23. -
Минушкин О. Н. Использование препарата «Найз» у больных,
страдающих сочетанной патологией уставов и поражением верхних отделов
желудочно-кишечного тракта // Научно-практич. ревматол. 2003; 5: 72–76. -
Husskisson E. C. Double-blind randomized, multicenter clinical
study to evaluate the efficacy and tolerability of nimesulide vs diclofenac in
patients suffering from osteoarthritis // Helsinn Healthcare. 1997; 36–44. -
Porto A., Almedia H., Cunha M. J., Macciocchi A. Double-blind
evaluation by endoscopy the tolerability of nimesulide and diclofenac on
gastric mucosa in osteoarhritic patients // Eur. J. Rheum. Inflamm. 1994; 14:
33–38. -
Mele G., Memeo A., Mellesi L., Gatti F. Postmarkeying
surveillance on nimesulide in the treatment of 8354 patients over 60 years old
affected with acute and chronic musculo-sceletal diseases // Arch. Med.
Interna. 1992; 44: 213–221. -
Fusetti G., Magni E., Armandola M. C. Tolerability of nimesulide.
Epidemiological data // Drugs. 1993; 46 (Suppl. 1): 277–280. -
Castelsague J., Pisa F., Rosolen et al. Risk of upper
gastrointestinal complication in a cohort of users of nimesulide and other
nonsteroidal anti-inflammatory drugs in Friuli Venezia Giulia, Italy.
Pharmacoepid and Drug Safety 2012 (Published online in Willey Online Library,
doi: 10.1002/pds.3385). -
Leone R., Conforti A., Chiotto E. et al. Nimesulide and renal
impairment // Eur. J. Clin. Pharmacol. 1999; 55: 151–154. -
Каратеев А. Е., Барскова В. Г. Безопасность нимесулида: эмоции
или взвешенная оценка? // Consilium medicum. 2007; 9: 60–64. -
Чичасова Н. В., Имаметдинова Г. Р., Насонов Е. Л. Нимесулид в
лечении хронических заболеваний суставов // Лечащий Врач. 2008, № 4: 75–78. -
Низовцева О. А. Применение Нимесулида (селективного ингибитора
ЦОГ-2) при остеоартрозе в сочетании с АГ // Трудный пациент. 2008; т. 6, № 4:
31–34. -
Di Batista J. A., Fahmi H., He Y. et al. Differential regulation
of interleukin-1b-induced cyclooxigenase-2 gene expression by nimesulide in
human synovial fibroblasts // Clin and Exp. Rheum. 2001, v. 19, № 1 (Suppl.
22), S3-S5. -
Mikherjee P., Rachita C., Aisen P. S., Pasineti G. M.
Non-steroidal anti-inflammatory drugs protect against chondrocyte apoptotic
death // Clin Exp Rheum. 2001, 19, № 1 (Suppl.22): S7-S11. -
Benett A., Villa G. Nimesulide: an NSAID that preferentially
inhibits COX-2, and has various unique pharmacological activities // Exp.
Opinion Pharmacother. 2000, 1: 277–286. -
Lanas A., Tornero J., Zamorano J. L. Assessment of
gastrointestinal and cardiovascular risk in patients with osteoarthritis who
require NSAIDs: the LOGICA study // Ann Rgeum Dis. 2010; 69: 1453–1458. -
Conroy R. M., Pyorala K., Fitzgerald A. P. et al. SCPRE project
group. Estimation of ten-year risc of fatal cardiovascular disease in Europe:
the SCORE project // Eur Heart J. 2003; 24: 987-10-03.
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru