Кроме того, было обнаружено, что H. pylori могут выживать внутри фагоцитов, блокируя бактерицидные молекулы, что приводит к снижению цитотоксичности нейтрофилов и незавершенности фагоцитоза, вследствие чего эти клетки могут служить источником рецидива инфекции по окончании антибактериальной терапии. Отмечаются внутриклеточная локализация H. pylori и инвазия в эпителиальные клетки с формированием вакуолей.
Анализ вопросов неадекватного лечения, как правило, ограничивается обсуждением способов повышения комплаентности пациентов или досрочного прекращения терапии из-за развития ее побочных эффектов. Однако в данной статье дополнительно рассматривается немаловажный аспект лечения — качество применяемых в схемах эрадикационной терапии антисекреторных и антибактериальных препаратов и тест-систем, используемых для первичной диагностики H. pylori и оценки эффективности терапии.
Ключевые слова: Helicobacter pylori, гастрит, язвенная болезнь, эрадикация, уреазный тест.
Для цитирования: Назаров В.Е. Причины безуспешности эрадикационной терапии, не связанные с антибиотикорезистентностью Helicobacter pylori, и пути их преодоления // РМЖ. Медицинское обозрение. 2018. №3. С. 4-12
Nazarov V.E.
North-western State Medical University named after I. I. Mechnikov, St. Petersburg
The difficulties associated with the eradication of Helicobacter pylori are caused by several reasons. H. pylori has the ability to live in the parietal mucus, to produce biofilms, inactive cocci and U-forms, to acquire resistance of the genetic information exchange with the help of plasmids (transposons) or extracellular DNA, and also remove toxic substances (including antibiotics) from the microbial cell with the help of special efflux-pomp.
In addition, it was found that H. pylori can survive inside phagocytes by blocking bactericidal molecules, which leads to
a decrease in the neutrophil cytotoxicity and incomplete phagocytosis, so that these cells can serve as a source of disease recurrence after the end of antibacterial therapy. Intracellular localization of H. pylori and invasion to the epithelial cells with vacuoles formation is noted.
Discussion of the issues of inadequate treatment is usually limited to the ways of improving the compliance to treatment,
or early termination of treatment due to the development of side effects of therapy. However, this article additionally discusses important aspects: issues of quality of antisecretory and antibacterial drugs, used in eradication therapy, and test systems, used for the primary diagnosis of H. pylori and evaluation of the effectiveness of therapy.
Key words: H. pylori, gastritis, peptic ulcer, eradication, urease test.
For citation: Nazarov V.E. Reasons of failure of eradication therapy, not related to antibiotic resistance of Helicobacter pylori, and the ways to overcome them // RMJ. Medical Review. 2018. № 3. P. 4–12.
Статья посвящена поиску причин безуспешности эрадикационной терапии, не связанных с антибиотикорезистентностью Helicobacter pylori, и путям их преодоления. Дополнительно рассматривается качество применяемых в схемах эрадикационной терапии антисекреторных и антибактериальных препаратов и тест-систем, используемых для первичной диагностики H. pylori и оценки эффективности терапии.
 С момента открытия Helicobacter pylori стало понятно, что это необычная инфекция. Необычность была обусловлена способностью H. pylori обитать в слое пристеночной слизи и выживать в крайне агрессивной среде — желудочном содержимом за счет изменения жизнедеятельности в зависимости от рН среды. Невозможность достижения бактерицидных концентраций антибиотиков в слое пристеночной слизи (основной зоне обитания H. pylori) объясняла низкую эффективность монотерапии одним антибиотиком. Одномоментное применение двух или трех антибактериальных средств лишь незначительно повышало эффективность терапии, и только введение в схему лечения первого ингибитора протонной помпы (ИПП) омепразола (поскольку жизнедеятельность H. pylori зависела от рН желудочного содержимого) позволило добиться эрадикации H. pylori не менее чем у 85% больных.
С момента открытия Helicobacter pylori стало понятно, что это необычная инфекция. Необычность была обусловлена способностью H. pylori обитать в слое пристеночной слизи и выживать в крайне агрессивной среде — желудочном содержимом за счет изменения жизнедеятельности в зависимости от рН среды. Невозможность достижения бактерицидных концентраций антибиотиков в слое пристеночной слизи (основной зоне обитания H. pylori) объясняла низкую эффективность монотерапии одним антибиотиком. Одномоментное применение двух или трех антибактериальных средств лишь незначительно повышало эффективность терапии, и только введение в схему лечения первого ингибитора протонной помпы (ИПП) омепразола (поскольку жизнедеятельность H. pylori зависела от рН желудочного содержимого) позволило добиться эрадикации H. pylori не менее чем у 85% больных.
Учет указанных особенностей лечения инфекции H. pylori нашел свое отражение в первом Маастрихтском соглашении (1996), где было указано, что для эрадикации H. pylori необходимо применять тройную или квадротерапию (т. е. два или три антибактериальных препарата, но только совместно с ингибитором протонной помпы). Таким образом, уже в самом начале изучения H. pylori стало понятно, что для этой инфекции причиной безуспешности эрадикационной терапии или ее рецидива является не только приобретенная в результате генетических мутаций резистентность, но и фенотипическая (обратимая, негенетическая) устойчивость, которая обусловлена некоторыми свойствами H. pylori и особенностями ее взаимодействия со слизистой желудка и двенадцатиперстной кишки при сохранении чувствительности H. pylori к применяемым антибиотикам. Ретроспективный анализ I–V Маастрихтских соглашений и литературных данных показывает, что основными и чуть ли не единственными причинами снижения эффективности рекомендованных схем принято считать рост антибиотикорезистентности и низкую комплаентность больных (несоблюдение рекомендаций, доз и длительности приема препаратов) [1–4]. Данные о фенотипической устойчивости не систематизированы и не рассматриваются в качестве сколь-либо значимых причин, которые снижают действенность эрадикационной терапии или объясняют столь быстрое снижение эффективности рекомендованных схем лечения. Вместе с тем понимание основных механизмов развития фенотипической устойчивости, а также анализ и устранение основных причин неадекватного лечения являются существенным резервом для повышения эффективности эрадикации H. pylori.
Содержание статьи
- 1 I. Фенотипическая устойчивость
- 2 Образование метаболически неактивных кокковых и U-форм
- 3 Способность H. pylori формировать биопленки
- 4 Обитание двух разных штаммов H. pylori
- 5 в желудке одного больного
- 6 Наличие у H. pylori механизма эффлюкса
- 7 Зависимость от варианта течения язвенной болезни или хронического гастрита
- 8 Увеличение количества кокковых форм H. pylori при осложнениях язвенной болезни
- 9 Способность выживать внутри фагоцитов
- 10 Инвазия H. pylori в эпителиальные клетки с формированием вакуолей
- 11 Способность H. pylori к внутриклеточной локализации
- 12 II. Неадекватное лечение
- 13 III. Неадекватный контроль эффективности эрадикации H. pylori
- 14 Повышение эффективности эрадикационной терапии
- 15 1. Время проведения эрадикационной терапии
- 16 2. Выбор антисекреторного препарата
- 17 3. Выбор антибиотиков
- 18 4. Восстановление барьерных свойств слизистой оболочки
- 19 5. Иммунотерапия
- 20 6. Профилактика рецидивов
- 21 7. Перспективные направления
I. Фенотипическая устойчивость
Анализ литературных источников и сопоставление полученных данных с результатами собственных исследований позволили нам обобщить основные причины развития фенотипической (обратимой, негенетической) устойчивости.
Образование метаболически неактивных кокковых и U-форм
О фенотипической устойчивости стали активно говорить после обнаружения у H. pylori метаболически неактивных кокковых и U-форм (рис. 1) [5]. Как известно, их образование происходит при возникновении неблагоприятных для размножения H. pylori условий: при колебании рН ниже 4,5 и выше 8,0, использовании антибактериальных средств, резком усилении факторов агрессии и т. д. Напротив, для того, чтобы H. pylori стали осуществлять активную жизнедеятельность и вступать в фазу деления, необходимо повысить интрагастральный рН до 6,0–7,0 на срок не менее 18 ч в сутки. Именно этим фактором в первых рекомендациях обосновывали необходимость назначения антибиотиков лишь на 4-е сут приема омепразола, когда и наблюдается максимальный и наиболее стабильный антисекреторный эффект.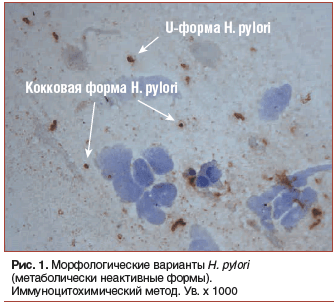
Способность H. pylori формировать биопленки
В исследовании J. M. Coticchia et al. показана способность H. pylori образовывать биопленку на поверхности слизистой желудка, плотность которой зависела от уреазной активности микроорганизма [6].
При изучении микроорганизмов in vivo оказалось, что большая часть из них существует не в виде отдельно живущих микроорганизмов, а в составе сложно организованных сообществ — биопленок [7, 8]. Биопленка представляет собой выделяемый бактериальными клетками экзополисахарид, который образует внеклеточный матрикс, окружающий микробные клетки и защищающий
их от агрессивного воздействия окружающей среды. Основными функциями межклеточного матрикса являются: создание внутренней среды, удержание воды и предотвращение высыхания, накопление метаболитов и токсинов, транспорт молекул, кооперация клеток за счет сигнальных молекул, связывание веществ, проникающих в сообщество, включая антибиотики. Содержащаяся в матриксе внеклеточная ДНК способствует перераспределению генетической информации, а поверхностная пленка защищает от внешних воздействий и является барьером для веществ, включая антибиотики.
Матрикс часто является причиной устойчивости микроорганизмов к действию антибиотиков (резистентность микроорганизмов в составе биопленки возрастает в 10–1000 раз). Рост устойчивости происходит за счет уменьшения доступа препарата (из-за поверхностной оболочки и компонентов матрикса, снижения свободной поверхности клеток за счет их контакта между собой), связывания и/или инактивации антибиотика, наличия клеток-персистеров, невосприимчивых к антибиотикам, а также за счет перераспределения генов антибиотико-
устойчивости с помощью внеклеточной ДНК и/или прямой передачи генов из клетки в клетку [7, 8].
Наиболее изученным способом борьбы с биопленками является использование макролидов, обладающих способностью целенаправленно действовать на межклеточный матрикс. Наиболее обширной доказательной базой в этом отношении обладает кларитромицин. Нельзя исключать, что именно благодаря действию на матрикс биопленки эффективность схем, включающих кларитромицин, по-прежнему высока, в т. ч. и при наличии резистентных к кларитромицину штаммов H. pylori [7].
Обитание двух разных штаммов H. pylori
в желудке одного больного
Обнаружение возможности обитания двух разных штаммов H. pylori в желудке одного больного позволило объяснить приобретение резистентности путем трансформации при передаче генетической информации с помощью плазмид (транспозонов) или внеклеточной ДНК, содержащейся в матриксе биопленок [9, 10].
Наличие у H. pylori механизма эффлюкса
Одним из механизмов, снижающих чувствительность H. pylori к ряду антибиотиков (тетрациклин, метронидазол и т. д.), является механизм эффлюкса, который обеспечивает выведение токсических веществ (в т. ч. и антибиотиков) из микробной клетки с помощью специальных эффлюкс-помп (белки-транспортеры в цитоплазматической мембране). Различают активные (первичные) эффлюкс-помпы, которые используют энергию, освобождающуюся при гидролизе аденозинтрифосфата, и пассивные (вторичные), которые функционируют без затраты энергии — за счет разницы электрохимического потенциала, создаваемой при откачке ионов водорода и натрия [9, 10]. Гены, кодирующие эффлюкс-системы, располагаются не только в хромосомах, но и в плазмидах (транспозонах), что обеспечивает легкость их передачи. Экспрессия этих генов происходит под действием антибиотиков, что приводит к отбору штаммов, обладающих эффлюкс-механизмами. Определенный интерес представляют данные о возможном взаимодействии ИПП с эффлюкс-помпами ввиду их структурной аналогии. В частности, помимо супрессии продукции соляной кислоты ИПП могут оказывать ингибирующее действие на эффлюкс-помпы, снижая резистивный потенциал H. pylori [11, 12].
Зависимость от варианта течения язвенной болезни или хронического гастрита
Занимаясь лечением хирургических осложнений язвенной болезни, мы столкнулись с тем фактом, что при проведении эрадикации H. pylori стандартные схемы антибактериальной терапии при осложненном течении дуоденальной язвы были менее эффективны, чем при отсутствии осложнений (рис. 2) [10].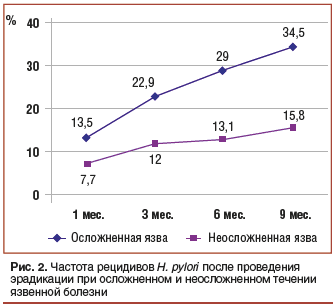
Так, назначение рекомендованных Маастрихтскими соглашениями схем при отсутствии осложнений обеспечивало отсутствие H. pylori в процессе наблюдения (9 мес.) у 84,2% пациентов. Если те же схемы назначались больным, у которых было какое-либо осложнение, то рецидив инфекции H. pylori через 9 мес. наблюдался у 34,5% пациентов, при этом частота рецидивов зависела от варианта течения язвенной болезни и вида осложнения. В последующем отдельном исследовании нам удалось выделить культуры H. pylori и изучить их чувствительность к антибиотикам у 21 из 50 больных хроническим гастритом и 15 из 27 больных с осложненной язвенной болезнью. Сопоставление этих результатов не выявило значимых различий в этих группах.
Найти объяснение этому факту в доступной литературе нам не удалось, поэтому мы провели обобщение и систематизацию результатов ряда собственных исследований, посвященных изучению особенностей течения инфекции H. pylori при осложненной язвенной болезни [10].
Увеличение количества кокковых форм H. pylori при осложнениях язвенной болезни
Иммуноцитохимическое изучение мазков-отпечатков биоптатов, взятых у больных с осложненными вариантами течения язвенной болезни, показало существенное увеличение частоты встречаемости метаболически неактивных кокковых форм H. pylori при наличии осложнений (рис. 3), что свидетельствует о необходимости начала проведения адекватной антисекреторной терапии до назначения антибактериальных средств.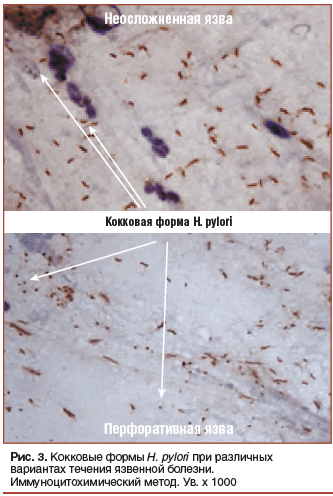
Способность выживать внутри фагоцитов
При изучении мазков-отпечатков у этой категории больных мы также обратили внимание на нейтрофилы, буквально «нафаршированные» активными формами H. pylori (рис. 4), которые встречались чаще всего при проведении неадекватной антибактериальной терапии [10].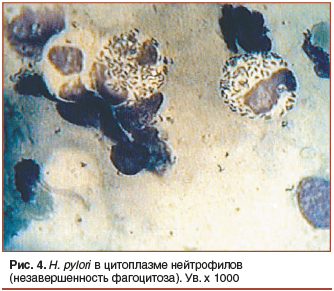
Последующее изучение литературы в поисках объяснения этого факта показало, что H. pylori обладают способностью выживать внутри фагоцитов за счет выработки каталазы и супероксиддисмутазы, которые блокируют бактерицидные молекулы, что приводит к снижению цитотоксичности нейтрофилов и незавершенности фагоцитоза. Соответственно, на эти микроорганизмы могут подействовать только антибиотики с внутриклеточным действием. Кроме того, подобные нейтрофилы могут служить источником рецидива инфекции по окончании антибактериальной терапии, что диктует необходимость долечивания этих больных с применением препаратов коллоидного висмута или пробиотиков.
Инвазия H. pylori в эпителиальные клетки с формированием вакуолей
При изучении биоптатов мы также заметили, как H. pylori проникает в слизистую оболочку с формированием вакуолей (рис. 5) [10].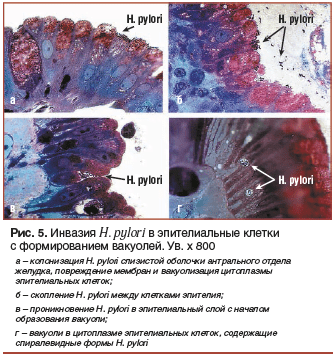
Причем этот феномен наблюдался только у больных с осложнениями язвенной болезни, наиболее часто — при перфорации. Это также могло быть одним из факторов, которые объясняют устойчивость H. pylori к действию антибиотиков, т. к. внутрь вакуоли антибиотики проникать не способны. Более того, после окончания антибактериальной терапии находящиеся в эпителиальной вакуоли жизнеспособные микроорганизмы при естественном разрушении эпителиальных клеток и, соответственно, вакуолей способны выходить в окружающую пристеночную слизь и служить источником рецидива инфекции H. pylori. Наличие подобного феномена диктует необходимость по окончании антибиотикотерапии курсового назначения препаратов коллоидного висмута (как вариант последовательной терапии), не только восстанавливающих барьерные свойства слизистой оболочки, но и обладающих антихеликобактерными свойствами.
Способность H. pylori к внутриклеточной локализации
Для подтверждения этого феномена нами дополнительно было проведено исследование с использованием иммуногистохимического метода, который позволяет оценить расположение антигенного материала H. pylori в различных слоях слизистой оболочки, эпителиоцитах и клетках воспалительного инфильтрата [10]. Это исследование не только подтвердило наличие подобного явления, но и позволило изучить его более детально. Обнаруженные нами варианты расположения H. pylori и/или его антигенов в слизистой оболочке антрального отдела желудка представлены на рисунке 6.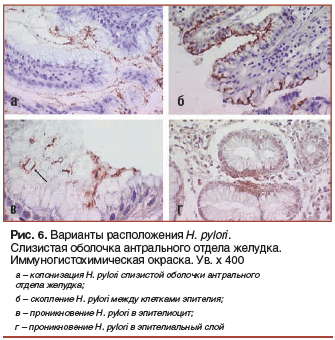
Обнаружение специфически окрашенных антигенов H. pylori, расположенных в слое слизи, между эпителиоцитами, в эпителиоцитах, строме слизистой оболочки и среди клеток воспалительного инфильтрата подтверждает предположение о том, что H. pylori способен проникать в субэпителиальный слой и сохраняться там в жизнеспособном или разрушенном состоянии. Кроме того, последующее сопоставление морфологических и функциональных нарушений, варианта и периода течения язвенной болезни с частотой внутриклеточной локализации антигена H. pylori показало, что она:
минимальна при нормальной секреции HCl и повышается при гиперсекреции (совместно с концентрацией в пристеночной слизи), снижении рН антрального отдела желудка, потере или снижении
ее нейтрализующей функции;
зависит от варианта течения язвенной болезни (максимальна при перфорации и не встречается при хроническом гастрите);
максимальна в период рубцевания за счет активного связывания антигена клетками воспалительного инфильтрата (в т. ч. нейтрофилами).
Обнаруженные факты свидетельствуют о необходимости (при наличии осложнений) после окончания приема антибактериальных препаратов продолжить проведение противоязвенной терапии, направленной на нормализацию функционального состояния желудка и ДПК.
В дальнейшем, по мере нормализации защитных (барьерных) свойств слизистой оболочки, а также при отсутствии на поверхности слизистой жизнеспособных бактерий полное очищение субэпителиального слоя слизистой от антигена H. pylori происходит в сроки от 1 до 3 мес. Этот факт объясняет возможность получения в указанные сроки ложноположительных результатов при оценке эффективности эрадикационной терапии, если биоптаты или кал исследуются с помощью ИФА или ПЦР.
Таким образом, основные механизмы фенотипической устойчивости — это:
наличие метаболически неактивных кокковых и U-форм;
способность H. pylori формировать биопленки;
приобретение резистентности путем трансформации при условии обитания двух разных штаммов H. pylori в желудке одного больного;
наличие у H. pylori механизма эффлюкса, который обеспечивает снижение чувствительности к ряду антибиотиков (тетрациклин, метронидазол и т. д.)
за счет активных эффлюкс-помп или пассивных
транспортеров из-за разницы электрохимического потенциала;
зависимость от варианта течения язвенной болезни или хронического гастрита;
способность выживать внутри фагоцитов за счет снижения цитотоксичности нейтрофилов и незавершенности фагоцитоза;
инвазия H. pylori в эпителиальные клетки с формированием вакуолей;
способность H. pylori к внутриклеточной локализации: в эпителиоцитах и строме слизистой оболочки желудка и среди клеток воспалительного инфильтрата.
II. Неадекватное лечение
Обсуждение вопросов неадекватного лечения, как правило, ограничивается обсуждением способов повышения комплаентности пациентов или досрочного прекращения лечения из-за развития побочных эффектов подобной терапии [1, 2, 13]. И действительно, дополнительные устные структурированные рекомендации пациенту, касающиеся необходимости, цели, характера и регулярности лечения, возможных побочных эффектов терапии, достоверно повышают его комплаентность (до 92,1%) и, вследствие этого, — эффективность эрадикационной терапии по сравнению с таковой у пациентов, получивших только консультационный бланк с рекомендациями по лечению (94,7% против 73,7%; p = 0,02) [13].
Не ставя под сомнение важность этих факторов, мы хотели бы обратить внимание на вопрос, который крайне редко обсуждается, — качество применяемых в схемах эрадикационной терапии антисекреторных и антибактериальных препаратов. Ведь именно обеспечение внутрижелудочного рН > 6,0 не менее 18 ч/сут, оптимального для активной жизнедеятельности, активизации кокковых и U-форм и перехода H. pylori в фазу деления, является необходимым условием достижения эрадикации H. pylori. Вместе с тем в повседневной практической деятельности мы сталкиваемся с различной эффективностью применения антисекреторных препаратов.
В качестве примера хотелось бы привести результаты собственного исследования по эффективности применения оригинального омепразола и его дженериков, производимых двумя европейскими и тремя индийскими компаниями [10]. Указанные препараты назначались нами 128 больным язвенной болезнью в течение 10 дней 2 р./сут (утром и вечером) в суточной дозе 40 мг. Все пациенты принимали лекарственные препараты в полном объеме. Контроль эффективности антисекреторной терапии проводили методом реогастрографии на 10-е сут. При оценке средних значений рН в теле желудка нами не было выявлено статистически значимых различий между препаратами. Однако анализ частоты соответствия показателя секретообразования нормальным, сниженным и повышенным значениям секреции выявил некоторые различия в их антисекреторной активности.
Как видно из рисунка 7, именно отсутствие стабильного антисекреторного эффекта (нормальная или гиперсекреция НСl, а не поддержание рН = 6,0–7,0), частота которого при применении дженериков индийского производства составляла 27,8% и 36,8%, а у самого назначаемого в нашей стране дженерика — 46,7%, а не наличие резистентных к антибиотикам штаммов у конкретного больного может лежать в основе низкой эффективности применения рекомендованных схем эрадикационной терапии.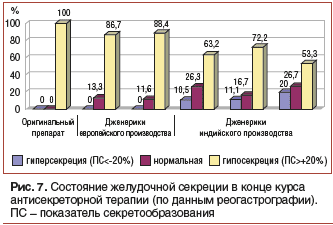
Другим примером различного качества оригинальных препаратов и дженериков является исследование C. H. Nightingale [14], проведенное в 2005 г. по сравнению 40 дженериков кларитромицина из 18 стран мира. Оказалось, что 34% образцов дженериков высвобождали меньшее количество активного вещества за 30-минутный период, чем оригинальный кларитромицин, при диссоциации 70% дженериков в целом высвобождали меньшее количество активного кларитромицина по сравнению с оригинальным препаратом, 20% исследованных дженериков не содержали указанного на упаковке количества активного кларитромицина, у 13 европейских дженериков из 21 выявлено превышение требуемого 0,8% уровня примеси 6,11-диокси-метилэритромицина А. С учетом того факта, что даже небольшое снижение концентрации кларитромицина в слое пристеночной желудочной слизи меняет бактерицидное действие препарата на бактериостатическое, применение дженериков кларитромицина может служить одной из причин неэффективности антибактериальной терапии.
III. Неадекватный контроль эффективности эрадикации H. pylori
Еще одним важным аспектом в оценке эффективности эрадикации H. pylori является адекватность контроля, ведь увеличение числа ложноположительных результатов создает впечатление о «малой эффективности» применяемых схем эрадикационной терапии и росте «резистентности» H. pylori к рекомендованным схемам. Именно поэтому в соглашениях «Маастрихт V» указывается, что быстрый уреазный тест (БУТ) может быть использован как диагностический тест первой линии в тех случаях, когда имеются показания для эндоскопии и нет никаких противопоказаний для биопсии. Положительный результат теста позволяет начать немедленное лечение. Его не рекомендуют использовать в качестве теста для оценки эффективности эрадикации H. pylori после лечения (Утверждение 3). Для подтверждения эрадикации H. pylori лучшим вариантом признается уреазный дыхательный тест. В качестве альтернативы предлагается тест с моноклональными антителами для выявления антигенов H. pylori в кале (Утверждение 10) [15].
Проведенный нами анализ амбулаторных карт гастроэнтерологических больных показал, что в подавляющем большинстве случаев практикующие врачи предпочитают использовать БУТ как для первичной диагностики H. pylori, так и для оценки эффективности эрадикационной терапии (рис. 8).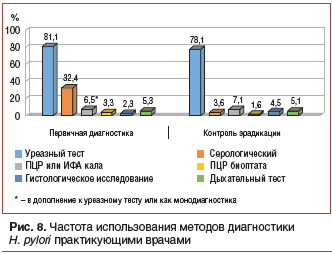
Поэтому мы провели сравнительную оценку двух наиболее популярных в нашей стране экспресс-тестов для определения уреазной активности H. pylori в биоптате отечественного и финского производителей. В исследование вошли 77 больных с H. pylori-ассоциированным гастродуоденитом и различными вариантами течения язвенной болезни ДПК, которым проводилась диагностика H. pylori в биоптате до и через 4–6 нед. после проведения эрадикационной терапии. В качестве референс-методов применяли иммуноцитохимическое исследование, ПЦР-диагностику H. pylori в биоптате, а также посев биоптата для изучения культуры H. pylori и определения чувствительности выделенных микробов к антибиотикам.
Результаты исследования показали высокую чувствительность (Se = 97,4%) отечественного теста, которая сочеталась с крайне низкой специфичностью (Sp = 23,1%), что отразилось на прогностической значимости положительного (pVp = 64,9%) и отрицательного (pVn = 54,5%) результатов, а также диагностической точности (Ac = 67,2%). Финский тест, напротив, показал достаточно высокие результаты: Se = 92,1%, Sp = 100,0%, pVp = 92,1%, pVn = 59,1%, Ac = 95,3%.
Поэтому в 30 биоптатах мы дополнительно оценили результаты диагностики с помощью этих тестов при отсутствии вегетирующих форм H. pylori, т. е. когда результат уреазного теста должен быть отрицательным. Из этих 30 биоптатов в 9 случаях H. pylori не обнаруживался ни одним из использованных референс-методов, в 8 — обнаруживались только кокковые формы H. pylori, в 4 — обнаружены только ДНК H. pylori. В 9 случаях диагностика умышленно проводилась на фоне применения антисекреторных препаратов и антибиотиков. Ложноположительные результаты отечественного теста наблюдались в 21 случае из 30 (в 1 случае +++, в 4 ++ и в 16 +), а финского — только в одном.
Таким образом, оценка эффективности эрадикации H. pylori с применением только уреазного теста в случае ложноположительного результата может быть не только источником ложной информации об отсутствии эрадикации, но и послужить причиной необоснованного повторного применения антибактериальных средств.
Повышение эффективности эрадикационной терапии
Учета этих свойств и соблюдения показаний и рекомендаций по проведению эрадикационной терапии, изложенных в Маастрихтском соглашении V и разработанных на его основе отечественных рекомендациях, вполне достаточно при хроническом гастрите или неосложненной язвенной болезни. При рецидиве инфекции или наличии осложнений язвенной болезни (кровотечении, перфорации, стенозе) дополнительно должны учитываться следующие требования к проведению эрадикационной терапии.
1. Время проведения эрадикационной терапии
При осложненном течении язвенной болезни ведущим методом лечения является не эрадикация H. pylori, приводящая к предупреждению рецидивов заболевания, а рациональная противоязвенная терапия (сочетанное применение ИПП с цитопротекторами и регуляторами моторики), направленная на предотвращение рецидивов кровотечений, усугубление эвакуаторных расстройств при стенозе или на профилактику послеоперационных осложнений после ушивания перфоративной язвы. Поэтому курс антибактериальной терапии должен начинаться после проведения противоязвенной терапии и предварительной коррекции ведущих морфофункциональных расстройств:
при кровотечении — в раннем постгеморрагическом периоде сохраняется высокий риск рецидива кровотечения, а проведение антибактериальной терапии приводит к усилению воспаления, что еще больше повышает эти риски, поэтому эрадикация H. pylori должна проводиться только после достижения устойчивого гемостаза, а лучше — после рубцевания язвенного дефекта;
при стенозе — после рубцевания язвы, уменьшения воспалительного отека слизистой и улучшения проходимости пилородуоденального канала;
при перфоративной язве — не ранее 1–1,5 мес. после операции, с предварительной диагностикой H. pylori, т. к. в послеоперационном периоде проводится лечение перитонита с применением антисекреторного препарата и двух антибиотиков (часто фторхинолона в сочетании с метронидазолом).
2. Выбор антисекреторного препарата
Принципиально важным является выбор антисекреторного препарата, который должен обеспечивать внутрижелудочный рН > 6,0 не менее 18 ч/сут, оптимальный для активной жизнедеятельности, активизации кокковых и U-форм и перехода H. pylori в фазу деления, а также подавления ферментативной активности H. pylori. При выборе антисекреторного препарата необходимо учитывать следующие особенности:
антисекреторный эффект — минимален (но достаточен) у омепразола, максимален у эзомепразола, рабепразола и пантопразола;
скорость стабильного повышения рН, что влияет на время назначения антибиотиков: у омепразола — на 4-е сут, у лансопразола — на 2-е сут, у рабе-
празола и пантопразола — в течение 24 ч, у эзомепразола — через 12 ч;
качество применяемых препаратов;
особенности метаболизма ИПП — у некоторых пациентов возможна ускоренная (в зависимости от активности печеночного изофермента цитохрома
Р-450 2С19 (CYP2C19) инактивация (биотрансформация) практически всех ИПП в печени, за исключением эзомепразола и рабепразола, у которых инактивация происходит существенно медленнее по сравнению с омепразолом и которые могут быть препаратами выбора в Европе и Северной Америке, где преобладают быстрые метаболизаторы ИПП («Маастрихт V», Утверждение 10) [15];
эффективную дозу — при рецидиве инфекции H. pylori или после ушивания перфоративной язвы (когда наблюдается максимальная гиперсекреция соляной кислоты) увеличение суточной дозы ИПП в два раза увеличивает эффективность тройной 7-дневной эрадикационной терапии с 74% до 82% [15]. Кроме того, эрадикация оказывается эффективной независимо от чувствительности H. pylori к кларитромицину, если время с внутрижелудочным рН
более 6 [17];
частоту приема — с учетом длительности повышения внутрижелудочного рН суточная доза назначаемых ИПП при проведении эрадикации должна быть разделена на 2 приема («Маастрихт V», Утверждение 10) [15];
путь введения — при наличии эвакуаторных нарушений (при язвенном стенозе) целесообразно внутривенное введение ИПП.
3. Выбор антибиотиков
Принципы выбора режима (тройная, последовательная и квадротерапия) и длительности применения антибиотиков (7, 10, 14 дней) подробно изложены в Маастрихтском соглашении V [15]. При выборе антибиотиков необходимо учитывать региональную антибиотикорезистентность, а также предшествующее применение антибиотиков, в т. ч. и по поводу других заболеваний. В схемах эрадикации целесообразны использование антибиотиков с преимущественно бактерицидным действием, с учетом особенностей фармакодинамики, а также включение в схему антибактериальной терапии препаратов, действующих внутриклеточно. Необходимо учитывать и тот факт, что кларитромицин способствует разрушению бактериальных биопленок. Кроме того, невозможность достижения высокой концентрации антибактериальных средств в слое пристеночной слизи диктует необходимость увеличения длительности применения антибиотиков при использовании дженериков из-за смены бактерицидного действия на бактериостатическое даже при небольшом снижении концентрации активного вещества [14].
4. Восстановление барьерных свойств слизистой оболочки
Для уменьшения антигенной агрессии в схемах эрадикации H. pylori при осложненном течении язвенной болезни целесообразно использовать препараты коллоидного висмута (в составе квадротерапии и в течение 3–4 нед. после ее окончания), которые восстанавливают защитные барьерные свойства слизистой оболочки, способствуют снижению адгезивности, инвазивности H. pylori и в конечном итоге ее гибели и выведению, в т. ч. интраэпителиально расположенных и кокковых форм. Кроме того, восстановление функционального состояния желудка способствует повышению колонизационной резистентности слизистой и препятствует повторному инфицированию.
5. Иммунотерапия
При осложненном течении язвенной болезни целесообразно применение иммунотропных препаратов, способствующих утилизации антигена H. pylori и иммунных комплексов, активации Th-1 хелперов для подавления внутриклеточных патогенов. В качестве иммунотропных препаратов нами использованы [10] интерлейкин-2, способствующий утилизации иммунных комплексов, быстрому снижению воспаления и отека, рубцеванию язвы, и индуктор γ-интерферона — меглюмина акридонацетат, способствующий уничтожению внутриклеточных патогенов и восстанавливающий микробиоцидность фагоцитов.
6. Профилактика рецидивов
Длительная коррекция морфофункциональных нарушений (в зависимости от вида осложнения язвенной болезни) и проведение противорецидивных курсов в процессе диспансерного наблюдения необходимы для повышения колонизационной резистентности слизистой оболочки, профилактики повторного инфицирования и достижения длительной ремиссии заболевания.
Подобный дифференцированный подход к проведению эрадикационной терапии позволил нам существенно улучшить ближайшие и отдаленные результаты и снизить частоту рецидивов и повторного инфицирования H. pylori, язвенной болезни и ее осложнений. Нам удалось проследить отдаленные результаты дифференцированной эрадикационной терапии (от 1 года до 3 лет) у 143 больных с осложненными формами язвы ДПК: 89 больным (основная группа) эрадикационная терапия проводилась согласно разработанным нами принципам, 54 больным (контрольная группа) — по стандартным схемам. Оценивались частота рецидивов язвенной болезни и частота выявления H. pylori после проведения курса эрадикационной терапии (рис. 9) [10].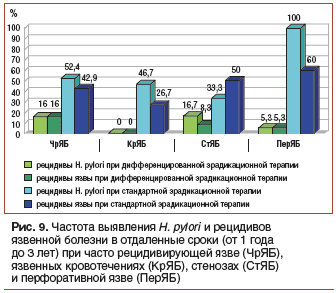
7. Перспективные направления
Наиболее перспективным направлением в настоящее время считается изучение действия некоторых пробиотиков (Saccharomyces boulardii, Bacillus clausi, Lactobacillus strains, Bifidobacterium strains), применение которых показало повышение эффективности эрадикационной терапии H. pylori и снижение связанных с ней побочных эффектов («Маастрихт V», Утверждения 9, 10) [15]. Действие пробиотиков основано на выработке метаболитов, подавляющих рост H. pylori, способности конкурировать за питательные вещества и рецепторы адгезии, что приводит к уменьшению адгезии H. pylori к эпителиоцитам желудка.
Особый интерес представляют исследования, посвященные штамму Lactobacillus reuteri DSMZ17648 (Pylopass™, Хелинорм). Этот штамм «распознает» поверхностные рецепторы H. pylori и прикрепляется к ним, создавая так называемые коагрегаты, которые затем естественным путем выводятся из организма, уменьшая общую H. pylori-обсемененность желудка. Ряд работ, проведенных как за рубежом, так и в нашей стране, показали весьма обнадеживающие результаты. Применение Pylopass™ (Хелинорм) в монотерапии снижало обсемененность слизистой желудка, а в составе эрадикационной терапии — повышало ее эффективность [18–21].
Литература
1. Саблин О. А., Ильчишина Т. А. Проблема резистентности Helicobacter pylori к кларитромицину // Гастроэнтерология. Сonsilium Medicum. 2009. № 2. С. 4–8 [Sablin O.A., Il’chishina T. A. Problema rezistentnosti Helicobacter pylori k klaritromitsinu // Gastroenterologiya. Consilium Medicum. 2009. № 2. S. 4–8 (in Russian)].
2. Саблин О. А., Михайлов Н. В., Юрин М. В. и др. Факторы, определяющие эффективность эрадикационной терапии Helicobacter рylori-ассоциированных заболеваний // Гастроэнтерология. Сonsilium Medicum. 2009. № 2. С. 34–38 [Sablin O.A., Mikhaylov N. V., Yurin M. V. i dr. Faktory, opredelyayushchiye effektivnost’ eradikatsionnoy terapii Helicobacter pylori-assotsiirovannykh zabolevaniy // Gastroenterologiya. Consilium Medicum. 2009. № 2. S. 34–38 (in Russian)].
3. De Francesco V., Giorgio F., Hassan C. et al. Worldwide H. pylori antibiotic resistance: a systematic review // J Gastrointestin Liver Dis. 2010. Vol. 19 (4). P. 409–414.
4. Vakil N. Antimicrobial resistance and eradication strategies for Helicobacter pylori // Rev Gastroenterol Disord. 2009. Vol. 9. P. 78–83.
5. Михайлова И. А., Кравцов В. Ю., Никифоров A. M. и др. Имуноцитохимическое исследование кокковых форм Helicobacter pylori в биоптатах слизистой оболочки желудка у больных хроническим гастритом // Клиническая лабораторная диагностика. 2006. № 3. С. 52–54 [Mikhaylova I.A., Kravtsov V.YU., Nikiforov A. M. i dr. Imunotsitokhimicheskoye issledovaniye kokkovykh form Helicobacter pylori v bioptatakh slizistoy obolochki zheludka u bol’nykh khronicheskim gastritom // Klinicheskaya laboratornaya diagnostika. 2006. № 3. S. 52–54 (in Russian)].
6. Coticchia J. M., Sugawa C., Tran V. R. et al. Presence and Density of Helicobacter pylori Biofilms in Human Gastric Mucosa in Patients With Peptic Ulcer Disease // J. Gastrointest. Surg. 2006. Vol. 10. P. 883–889.
7. Миленин Д. О. Микробная биопленка Helicobacter рylori и ее роль в патогенезе язвенной болезни желудка и двенадцатиперстной кишки // Фарматека. 2010. № 20. С. 20–24 [Milenin D. O. Mikrobnaya bioplenka Helicobacter rylori i yeye rol’ v patogeneze yazvennoy bolezni zheludka i dvenadtsatiperstnoy kishki // Farmateka. 2010. № 20. S. 20–24 (in Russian)].
8. Тец В. В. Микроорганизмы и антибиотики. Нозокомиальные инфекции. СПб.: КЛЕ-Т, 2007. 132 с. [Tets V. V. Mikroorganizmy i antibiotiki. Nozokomial’nyye infektsii. SPb.: KLE-T, 2007. 132 s. (in Russian)].
9. Исаева Г. Ш. Резистентность Н. pylori к антибактериальным препаратам и методы ее определения // Клин. микробиол. антимикроб. химиотерапия. 2010. Т. 12. № 1. С. 57–66 [Isayeva G. Sh. Rezistentnost’ N. pylori k antibakterial’nym preparatam i metody yeye opredele-niya // Klin. mikrobiol. antimikrob. khimioterapiya. 2010. T. 12. № 1. S. 57–66 (in Russian)].
10. Ценева Г. Я., Рухляда Н. В., Назаров В. Е. и др. Патогенез, диагностика и лечение инфекции, обусловленной Helicobacter pylori. СПб.: Человек, 2003. 96 с. [Tseneva G.Ya., Rukhlyada N. V., Nazarov V. Ye. i dr. Patogenez, diagnostika i lecheniye infektsii, obuslovlennoy Helicobacter pylori. SPb.: Chelovek, 2003. 96 s. (in Russian)].
11. Маев И. В., Кучерявый Ю. А., Андреев Д. Н. Антибиотикорезистентность Helicobacter pylori: от клинического значения до молекулярных механизмов // Лечащий врач. 2014. № 2. С. 34–39 [Mayev I.V., Kucheryavyy Yu.A., Andreyev D. N. Antibiotikorezistentnost’ Helicobacter pylori: ot klinicheskogo znacheniya do molekulyarnykh mekhanizmov // Lechashchiy vrach. 2014. № 2. S. 34–39 (in Russian)].
12. Zhang Z., Liu Z. Q., Zheng P. Y. et al. Influence of efflux pump inhibitors on the multidrug resistance of Helicobacter pylori // World J Gastroenterol. 2010. Vol. 16. P. 1279–1284.
13. Al-Eidan F.A., McElnay J.C., Scott M. G., McConnell J. B. Management of Helicobacter pylori eradication the influence of structured counselling and follow up // Br J Clin Pharmacol. 2002. Vol. 53. P. 163–171.
14. Nightingale C. H. A survey of the Quality of Generic Clarithromycin Products From 18 Countries // Clin Drug Invest. 2005. Vol. 25 (2). P. 135–152.
15. Malfertheiner P., Megraud F., O’Morain C.A. et al. Management of Helicobacter pylori infection — the Maastricht V/Florence Consensus Report // Gut. 2017. Vol. 66 (1). P. 6–30.
16. Villoria A., Garcia P., Calvet X. et al. Meta-analysis: high-dose proton pump inhibitors vs. standard dose in triple therapy for Helicobacter pylori eradication // Aliment Pharmacol Ther. 2008. Vol. 28 (7). P. 868–877.
17. Sugimoto М. The degree and duration of acid suppression during treatment is related to helicobacter pylori eradication by triple therapy // DDW. 2008
18. Лоранская И. Д., Степанова Е. В., Ракитская Л. Г., Мамедова Л. Д. Эрадикация Нelicobacter pylori — пути достижения эффективности // РМЖ. 2015. № 13. С. 748–752 [Loranskaya I.D., Stepanova Ye.V., Rakitskaya L. G., Mamedova L. D. Eradikatsiya Helicobacter pylori — puti dostizheniya effektivnosti // RMZH. 2015. № 13. S. 748–752 (in Russian)].
19. Бусяхн А., Джордан Д., Мелинг Х. и др. Уменьшение количества Helicobacter pylori с помощью Lactobacillus reuteri DSMZ17648 // Лечащий врач. 2015. № 2. С. 52–56 [Busyakhn A., Dzhordan D., Meling KH. i dr. Umen’sheniye kolichestva Helicobacter pylori s pomoshch’yu Lactobacillus reuteri DSMZ17648 // Lechashchiy vrach. 2015. № 2. S. 52–56 (in Russian)].
20. Holz C., Busjahn A., Mehling H. et al. Significant Reduction in Helicobacter pylori Load in Humans with Non-viable Lactobacillus reuteri DSM17648: A Pilot Study // Probiotics and Antimicro Prot. 2014. Vol. 14 (1). Р. 110–120.
21. Mehling H., Busjahn A. Non-Viable Lactobacillus reuteri DSMZ 17648 (Pylopass™) as a New Approach to Helicobacter pylori Control in Humans // Nutrients. 2013. Vol. 5 (8). Р. 3062–3073.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru