Содержание статьи
Патогенетическая и клиническая основа результативности комбинированной терапии больных акне и постакне
Н. В. Кунгуров, доктор медицинских наук, профессор
Н. В. Зильберберг, доктор медицинских наук
А. И. Толстая
М. М. Кохан, доктор медицинских наук, профессор
ФГБУ УрНИИДВиИ МЗ РФ, Екатеринбург
Акне — самая частая причина формирования рубцов и других эстетических недостатков кожи лица. В настоящее время сформировался термин «постакне», который включает в себя симптомокомплекс вторичных высыпаний, развившихся в результате эволюции различных форм воспалительных акне. Наиболее частыми проявлениями постакне являются: гиперпигментация, патологические рубцы, а также формирование атером и милиумов. Длительность течения воспалительных акне напрямую коррелирует с риском развития постэруптивных изменений кожи, которые формируются до 95,0% случаев, а при некоторых формах акне (папулопустулезной и узловато-кистозной) у 100% пациентов [1–3].
В современном обществе физическая привлекательность играет немаловажную роль и позволяет достичь значительно большего успеха как в профессиональной деятельности, так и в личной жизни. Сформировавшиеся, порой обезображивающие, последствия акне беспокоят пациентов не меньше, чем активные проявления самого дерматоза, сложно корректируются, требуют дорогостоящего лечения и нередко остаются пожизненно, значительно снижая качество жизни пациентов. Проблема реабилитации таких пациентов все еще остается нерешенной [4, 5].
Всемирным альянсом по лечению акне (Global Alliance acne treatment, GA) к причинам формирования симптомокомплекса постакне относят длительное течение заболевания, глубокие воспалительные элементы (нодуло-кистозные, шаровидные и пр.), дополнительную их травматизацию самим пациентом (экскориированные акне), поздно начатое или неадекватное лечение.
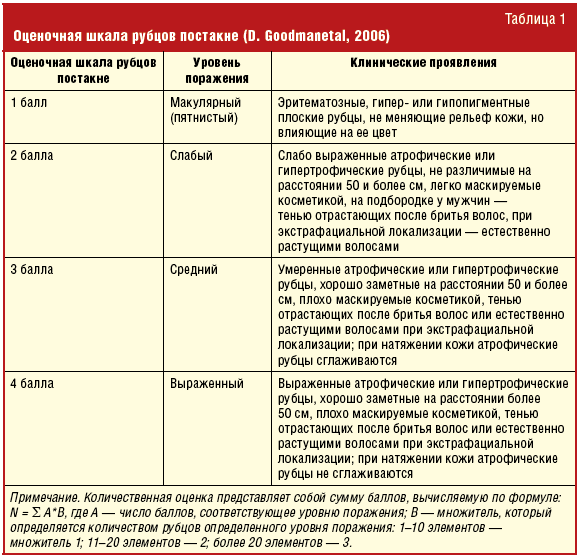
В патогенезе формирования постакне безусловно имеет значение глубина повреждения: эритема и пигментация являются результатом эпидермальной травматизации, тогда как рубцы — дермальной. Альтерация кожи инициирует каскад реакций течения раневого процесса, которые протекают в три этапа: воспаление, формирование грануляционной ткани и ремоделирование матрикса. Существует два основных типа развития рубцов постакне, определяемых реакцией ткани на воспаление: с избыточным и недостаточным формированием рубцовой ткани. К первому типу относятся гипертрофические и келоидные рубцы (10–20% случаев). Они появляются преимущественно на теле (на верхней и средней трети спины, грудине, лопатках, плечах, задней части шеи) и реже на лице (в углах нижней челюсти) и субъективно могут сопровождаться зудом. Келоидные рубцы могут появиться спустя длительное время после повреждения или даже без предшествующей травматизации (спонтанно). Ко второму типу относятся атрофические рубцы (90–80% случаев). Они чаще формируются на лице и редко встречаются на теле (чаще на верхней части спины). D. Jacob с соавт. предложили разделить их на три подтипа: V-образные (Icepick — «нож для колки льда»), M-образные (Rolling — «ролик») и U-образные (Boxcar — «товарный вагон»). В клинической практике встречаются комбинации вышеперечисленных вариантов, что затрудняет дифференциальную диагностику между ними, поэтому были предложены другие варианты систематизации оценки степени тяжести и эффективности терапии рубцов постакне. Новые более детализированные шкалы разработали в 2006 г. D. Goodman и соавт. (табл. 1) и В. Dreno и соавт. (количественная шкала рубцов постакне на лице ECCA) [6].
В стандартных схемах терапии акне не предусмотрено назначение специальных средств с целью профилактики патологического рубцевания и застойных пигментных пятен, которыми в большинстве случаев может сопровождаться процесс разрешения воспалительных элементов. По этой причине на сегодняшний день оптимальным является раннее и продолжительное лечение активных форм акне, где препаратами первого выбора являются топические ретиноиды в возможной комбинации с антимикробными/антибактериальными и эпителизирующими средствами [2, 6].
Одновременное присутствие воспалительных акне и рубцов постакне значительно осложняет подход к выбору терапии. При наличии воспалительных элементов лечение в первую очередь должно быть направлено на обеспечение долгосрочной ремиссии заболевания, в том числе с целью профилактики формирования новых рубцов. Для таких пациентов традиционные методы терапии могут быть дополнены применением химических пилингов, содержащих α- и β-гидроксикислоты, лазерных технологий (PDL, 1320-нм Nd: YAG лазер, 1450-нм диодный лазер). На сегодняшний день самую серьезную доказательную базу эффективности для лечения пациентов с воспалительными акне и рубцами постакне одновременно имеет 1450-нм диодный лазер.
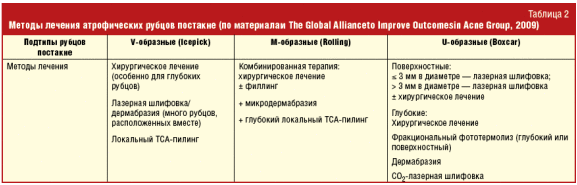
При отсутствии активных акне Всемирным альянсом по лечению акне одобрены лишь различные варианты шлифовок кожи, использование филлеров и некоторые хирургические техники (табл. 2). К шлифовкам относятся химические пилинги, механическая дермабразия, лазерная абляция, селективный, в том числе фракционный, фототермолиз, RF-технологии и электрохирургия. Данные методики показаны при множественных рубцах постакне, расположенных недалеко друг от друга.
Интраэпидермальные и эпидермодермальные химические пилинги трихлоруксусной кислотой (TCA), в том числе в высокой концентрации 50–100% в форме локальных аппликаций (TCA CROSS техника), дают удовлетворительные результаты коррекции макулярных, V-образных и глубоких U-образных рубцов. При этом у пациентов возможно транзиторное нарушение пигментации, что определяет необходимость тщательного подбора и подготовки пациентов к процедуре [7].
Механическая дермабразия используется в основном для V-образных и глубоких U-образных рубцов. Эта методика требует длительного и тяжелого восстановления пациента, весьма болезненна, может спровоцировать развитие гипертрофических или келоидных рубцов, милиумов, необратимое нарушение пигментации. Микродермабразия более поверхностна, легче переносится, но не способна показать столь хорошие результаты. Нидлинг, осуществляемый при помощи дермальных роллеров — устройств, напоминающих мезороллеры, сопоставим по эффективности с микродермабразией, к тому же обладает еще меньшим риском развития осложнений [8].
Хирургические методики показывают хорошие результаты при коррекции всех видов атрофических рубцов, особенно V- и M-образных. Применяются в основном три техники: субцизия, punch-эксцизия и punch-элевация. К минусам метода можно отнести травматичность, болезненность процедур, риск транзиторного нарушения пигментации [8, 9].
Доминирующую нишу в коррекции атрофических рубцов постакне занимает лазерная терапия. Показанием для нее являются U- и M-образные рубцы, глубокие V-образные рубцы менее подвержены коррекции. Наиболее признанной в этой области считается аблятивная шлифовка СО2-лазером, позволяющая достигать клинического улучшения атрофических рубцов на 50–81% уже после первой процедуры. СО2-лазер относится к аблятивным, он испускает энергию высокой плотности, которая вапоризирует ткани с поверхности кожи (зона абляции) и в отличие от эрбиевого лазера (Er: YAG, 2940 нм) дополнительно формирует область термального повреждения (зоны карбонизации, коагуляции и термической стимуляции). Эффективность данного вида шлифовки нарастает за счет стимуляции коллагеногенеза и ремоделирования кожи в течение нескольких месяцев после процедуры. В то же время риск развития осложнений: инфекционно-воспалительного процесса, длительной эритемы, рубцевания, дисхромий — велик, но при высоком профессионализме врача метод позволяет достигнуть наилучших результатов [10, 11].
Применение неаблятивных лазеров (Nd: YAG, Er: YAG, Er: Glass, 1450-нм диодный лазер, PDL и другие) за счет термического повреждения дермы без вапоризации эпидермиса сопровождается значительно меньшим числом побочных эффектов и поэтому практически не требует реабилитации пациента после процедуры. Однако эффективность этой методики уступает аблятивным лазерам [12].
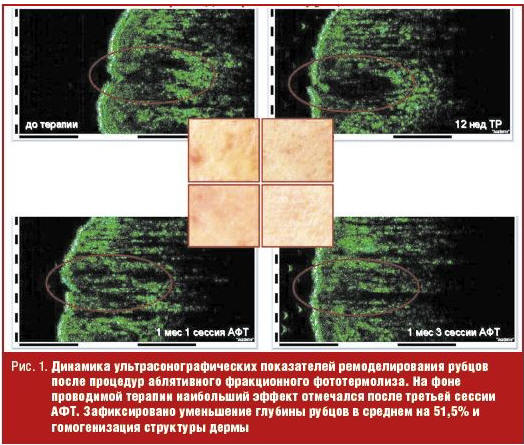
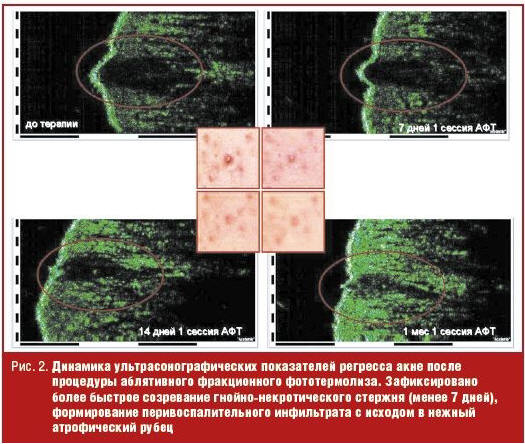
Современная концепция фракционного фототермолиза (ФТ) преобразила лазерную хирургию, позволив добиваться коагуляции дермы без значительного повреждения эпидермиса, снижая таким образом риск рубцевания, гипопигментации и время восстановительного периода [4, 10]. В ходе процедуры в коже формируются микротермальные лечебные зоны, на месте которых в последующем запускается каскад реакций асептического воспаления, приводящий к ремоделированию структур дермы. Эффективность коррекции рубцов обусловлена как прямым термическим, так и опосредованным гистохимическим действием (синтез белков теплового шока, факторов роста и др.) [12, 13]. Установлено, что в процессе терапевтического воздействия ФТ гистологическая и ультраструктурная картина рубцовой ткани характеризуется улучшением микроциркуляции и трофики; увеличением числа фибробластов и усилением их функциональной активности; разрыхлением коллагеновых пучков и волокон при сохранности фибрилл. При ультразвуковом сканировании атрофических рубцов наблюдается значительное достоверное снижение акустической плотности рубцовой ткани и увеличение толщины дермы; при кутометрии — повышение эластичности кожи. Субъективная оценка эффективности аблятивного ФТ (АФТ) при коррекции рубцов постакне показала улучшение на 26–50% у 100% пациентов, при этом удовлетворенность результатом кореллировала с увеличением мощности и количества процедур. Цифровой профилометрический анализ установил, что у всех пациентов было статистически значимое уменьшение глубины рубцов постакне, которое варьировало от 43,0% до 79,9%. Из побочных эффектов отмечена поствоспалительная гиперпигментация, наиболее часто встречающаяся при высоких фототипах кожи [14, 15].
В настоящее время АФТ является одним из самых перспективных методов коррекции рубцовых изменений кожи, в том числе в комбинации с другими методиками. В то же время высказывается мнение о целесообразности предшествующей подготовки топическими ретиноидами при различного вида шлифовках, что позволяет сократить сроки восстановительного периода и уменьшает частоту побочных эффектов и осложнений [10].
Единого согласованного мнения специалистов по ведению пациентов с рубцами постакне пока не существует. Актуальной остается задача разработки комплексного метода единовременной терапии как воспалительных акне, так и симптомокомплекса постакне.
Материалы и методы исследования
На базе ФГБУ УрНИИДВиИ МЗ РФ было проведено рандомизированное контролируемое исследование клинической эффективности и безопасности применения АФТ для коррекции атрофических рубцов постакне у пациентов с папулопустулезной формой акне легкой и средней степени тяжести. В исследовании принимало участие 60 пациентов с I–III фототипом кожи по Фитцпатрику, количество мужчин и женщин составило 6 (10,0%) и 54 (90%) соответственно, средний возраст пациентов — 31 год. Пациенты были разделены на три сопоставимые по полу, возрасту и клиническим проявлениям группы (по 20 человек). В первой группе проводилось последовательное лечение с помощью АФТ (курс из трех процедур с интервалом в 1–2 месяца), затем топическими ретиноидами (адапален) в течение 12 недель; во второй — наоборот, сначала топическими ретиноидами (12 недель), а затем АФТ (курс из трех процедур с интервалом в 1–2 месяца), в третьей группе проводилось сплит-исследование эффективности различных параметров лазерной обработки. Процедуры АФТ проводились под действием топической аппликационной анестезии на аппарате SmartXide DOT СО2 (РУ № ФСЗ 2008/01899). При этом оценивались фотодокументация, результаты корнео-, тева-, себу- и мексаметрии, ультрасонографических и профилометрических исследований кожи до и через 1 месяц после каждой процедуры. Анализ эффективности основывался на субъективной и экспертной оценке независимого специалиста по динамическим балльным аналоговым шкалам.
Результаты и их обсуждение
В результате исследования показано, что АФТ хорошо переносится, не ухудшает течение воспалительных папулопустулезных акне: по результатам экспертной оценки АФТ позволил улучшить состояние кожи за счет уменьшения выраженности клинических проявлений акне у 37,3%, 44,4%, 47,2% пациентов соответственно после 1–3 процедур. Наибольшую клиническую эффективность АФТ показывает при коррекции дисхромий кожи, что позволяет достичь значимых клинических результатов уже после первой процедуры. Наилучший клинический эффект (улучшение на 51–75% и более) при коррекции атрофических рубцов постакне достигается после третьей процедуры АФТ. Эффект АФТ носит кумулятивный характер и нарастает с каждой последующей процедурой. При оценке пациентом эффективности АФТ по 10-балльной шкале общий уровень удовлетворенности после трех процедур составил 8,3 (ДИ 6,7; 10,0) балла. При назначении топических ретионидов после курса процедур АФТ наблюдалось улучшение регенерации кожи и потенцирование эффекта коррекции атрофических рубцов (рис. 1 и 2).
На основании оценки эффективности и безопасности АФТ в сочетании с топическим ретиноидом разработан алгоритм комбинированной терапии больных акне и постакне (заявка на патент № 2013503545 от 10.09.2013 г.) (рис. 3). Пациентам с комедональной или папулопустулезной формой акне легкой степени тяжести, а также с атрофическими рубцами постакне I–II степени и поствоспалительной гиперпигментацией целесообразно с целью максимально быстрой коррекции постэруптивных изменений кожи провести курс из 1–2 процедур АФТ с интервалом 30–45 дней и затем по окончании восстановительного периода назначить курс топического ретиноида сроком на 3 месяца и более, при появлении воспалительных элементов подключить топические антибактериальные/противомикробные препараты. Пациентам с атрофическими рубцами постакне III–IV степени вне зависимости от степени тяжести папулопустулезных акне для стимуляции процесса ремоделирования рубцовой ткани и пилосебационного комплекса рационально на первоначальном этапе провести 3 процедуры АФТ. При этом интервал между процедурами должен постепенно увеличиваться с 1 до 1,5 и 2 месяцев соответственно.
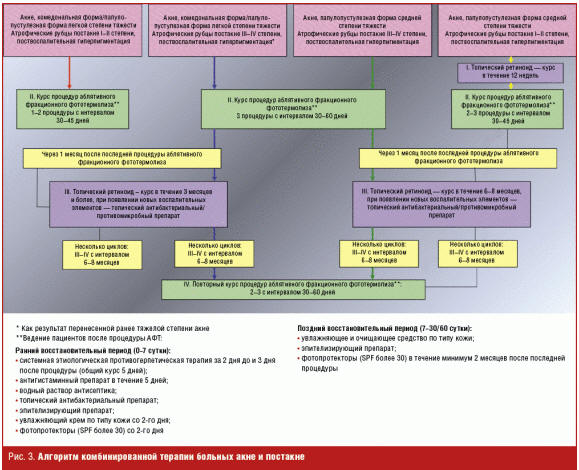
По окончании восстановительного периода на 6 и более месяцев назначается курс топического ретиноида в сочетании с антибактериальными/противомикробными препаратами. При необходимости дальнейшей коррекции атрофических рубцов через 6–8 месяцев проводятся повторные курсы процедур АФТ (2–3 с интервалом 30–60 дней) с последующим назначением топического ретиноида. Пациентам с папулопустулезными акне средней степени тяжести и незначительными проявлениями сиптомокомплекса постакне (атрофические рубцы постакне I–II степени, поствоспалительная гиперпигментация) терапию рекомендуется начинать с применения топического ретиноида в течение минимум 3 месяцев, при достижении клинически значимого улучшения проводится курс АФТ (2–3 процедуры с интервалом 30–60 дней). После этого для стабилизации эффекта и достижения полной ремиссии повторно назначается курс топического ретиноида с возможной комбинацией с антибактериальными/противомикробными средствами сроком минимум на 6 месяцев.
Процедуры АФТ проводятся под местной аппликационной анестезией, при высокой болевой чувствительности пациента перед процедурой возможно парентеральное введение обезболивающих препаратов. В ранний восстановительный период (0–7 дней) назначается системная этиологическая противогерпетическая терапия за 2 дня до и 3 дня после процедуры (общий курс 5 дней), антигистаминный препарат в течение 5 дней, водный раствор антисептика, топический антибактериальный, эпителизирующий препараты, со вторых суток увлажняющий крем по типу кожи, фотопротекторы (солнцезащитный фактор (Sun Protection Factor, SPF) более 30). Уход за кожей в поздний восстановительный период (7-е — 30-е/60-е сутки) включает: увлажняющее и очищающее средство по типу кожи, эпителизирующий препарат, фотопротекторы (SPF более 30) в течение минимум 2 месяцев после последней процедуры.
Выводы
Таким образом, разработанный алгоритм комбинированной терапии учитывает дифференцированный подход назначения лечения пациентам в зависимости от тяжести клинических проявлений акне и атрофических рубцов постакне и определяет частоту, кратность и последовательность применения АФТ и топического ретиноида. Также в предложенной схеме определен объем системной и топической терапии в различные сроки восстановительного периода после АФТ. Это позволило обоснованно расширить показания к применению АФТ с целью коррекции атрофических рубцов постакне при наличии папулопустулезных акне.
Литература
- Ахтямов С. Н. Практическая дерматокосметология. Акне, рубцы постакне и акнеиформные дерматозы. М.: Медицина, 2010.
- Руководство по дерматокосметологии / Под ред. Аравийской Е. Р. и др. СПб: Издательство Ф, 2008.
- Шабардина О. В., Кохан М. М. Фармакоэкономический анализ различных методов терапии тяжелых форм акне // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. 2010. № 1. С. 60–66.
- Лазеро- и светолечение / Под ред. Голдберг Д. Д. Т. 2. М.: Рид Элсивер. 2010.
- Goodman G. Acne and acne scarring — the case for active and early intervention // Aust Fam Physician. 2006. Vol. 35 (7). P. 503–504.
- Thiboutot D. et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne group // J Am Acad Dermatol. 2009. Vol. 60. P. 1–50.
- Khunger N. et al. Evaluation of CROSS technique with 100% TCA in the management of ice pick acne scars in darker skin types // J Cosmet Dermatol. 2011. Vol. 10 (1). P. 51–57.
- Fabbrocini G. et al. Acne scars: pathogenesis, classification and treatment // Dermatol Res Pract. 2010. doi: 10.1155/2010/893080.
- Rivera A. E. Acne scarring: A review and current treatment modalities // J Am Acad Derm. 2008. Vol. 59 (4). P. 659–676.
- Walia S. et al. Prolonged clinical and histologic effects from CO2 laser resurfacing of atrophic acne scars // Dermatol Surg. 1999. Vol. 25. P. 926–930.
- Tierney E. P. et al. Fractionated CO2 laser skin rejuvenation // Dermatol Ther. 2011. Vol. 24 (1). P. 41–53.
- Корчажкина Н. Б. и др. Коррекция атрофических рубцов кожи лица метом фракционной абляции // Клиническая и экспирементальная дерматокосметология. 2011. № 3. С. 15–20.
- Prignano F. et al. Фракционный СО2 лазер: новая терапевтическая система для фотомодуляции и ремоделирования кожи и продукции цитокинов при репарации // Вестник дерматологии и венерологии. 2011. № 3. С. 153–160.
- Manuskiatti W. et al. Efficacy and safety of a carbon-dioxide ablative fractional resurfacing device for treatment of atrophic acne scars in Asians // J Am Acad Derm. 2010. Vol. 63 (2). P. 274–283.
- Кунгуров Н. В., Толстая А. И., Зильберберг Н. В., Голиков М. Ю. Современные методы коррекции рубцов постакне. Обзор литературы // Уральский медицинский журнал. 2011. № 8. С. 97–104.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru