Введение
Тяжелые внебольничные пневмонии являются одной из значимых проблем современной медицины, особенно в период эпидемий острых респираторных вирусных инфекций (ОРВИ). За январь — апрель 2018 г. зарегистрирован 295 281 случай внебольничных пневмоний (201,32 на 100 тыс. населения) — на 25,1% выше показателя 2017 г. (160,88 на 100 тыс.) [1, 2].
Проблема заболеваемости инфекционными заболеваниями приобрела еще большую актуальность на фоне пандемии новой коронавирусной инфекции COVID-19, которая ассоциируется с высокой смертностью, ее основными причинами могут быть дыхательная недостаточность (ДН), острый респираторный дистресс-синдром (ОРДС), тромботические осложнения и др. [3]. Известно, что у части пациентов с COVID-19 формируется синдром «цитокинового шторма», характеризующийся избыточной активацией макрофагов (САМ) и других иммунокомпетентных клеток, локальной или системной гиперпродукцией провоспалительных цитокинов (интерлейкины (ИЛ) -6, -1, -17 и др.), приводящих к нарушению альвеолярной перфузии, полиорганной недостаточности (ПОН) и ассоциирующихся со значимым увеличением смертности [4, 5]. Патогенетические механизмы развития COVID-19 могут проявляться нетипично в популяции пациентов, имеющих изменения врожденного или приобретенного иммунитета на фоне иммуновоспалительных заболеваний и/или проводимой иммуносупрессивной терапии. Наибольшее число данных собрано в отношении пациентов с воспалительными заболеваниями кишечника (ВЗК) (www.covidibd.org). Общее количество летальных исходов в группе ВЗК составило 4,6% (n=11). Летальность при язвенном колите (ЯК) составила 7%, а при болезни Крона (БК) — 3%. В группе пациентов с БК частота тяжелого COVID-19 была меньше, чем при ЯК (4% против 11%). О статистическом преобладании тяжелых форм COVID-19 и летальности при ЯК говорить в настоящее время пока рано, поскольку сбор данных только начался. Аналогичные данные практически отсутствуют для больных с ревматическими заболеваниями (РЗ).
Цель исследования — на основании данных реальной клинической практики изучить особенности течения коронавирусной инфекции COVID-19 у пациентов с РЗ и выделить факторы, ассоциирующиеся с тяжелым течением и неблагоприятным прогнозом COVID-19 у данной категории пациентов.
Содержание статьи
Материал и методы
Проанализированы данные пациентов с достоверными РЗ и инфицированием COVID-19, за которое принимали наличие не менее двух положительных результатов полимеразно-цепной реакции (ПЦР) на наличие COVID-19, взятых с интервалом не менее суток. Период включения в исследование ограничен периодом 15 марта —
15 июня 2020 г.
Оценивали возраст и пол пациентов, нозологическую форму и активность РЗ, тяжесть течения COVID-19 (бессимптомное инфицирование, ОРВИ, пневмония без ДН, пневмония с ДН), исходы инфекции — выздоровление или смерть. Тяжелым течением считали такую COVID-инфекцию, которая привела к развитию пневмонии и/или летальному исходу. Оценивали уровень С-реактивного белка (СРБ) (мг/л) и другие лабораторные показатели при наличии.
Этические аспекты. Внесение данных пациентов в регистр проводилось в обезличенном виде — каждому пациенту присваивался индивидуальный номер. Исследование проводили с одобрения локального комитета по этике ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России и СПб ГБУЗ «КРБ № 25», с соблюдением федерального закона о персональных данных РФ с поправкой от 30.12.2017.
Статистический анализ. Статистическую обработку осуществляли с применением пакетов программ Microsoft Office Exсel 2007 (Microsoft Corp., США), GraphPadPrizm 6 (Graphpad, США). Характер распределения данных оценивали с использованием критерия Шапиро — Уилка. Описание признаков с нормальным распределением представлено в виде M±SD, где М — среднее арифметическое, SD — стандартное отклонение; для признаков с распределением, отличным от нормального, результаты даны в виде Ме [Q1; Q3], где Me — медиана, Q1 и Q3 — первый и третий квартили. Для обработки данных с нормальным типом распределения использовали параметрические методы: t-тест для независимых группировок. При характере распределения данных, отличном от нормального, применяли непараметрические методы: критерий Манна — Уитни, критерий Вальда — Вольфовица, критерий χ2 (точный критерий Фишера). Различия считали значимыми при р<0,05.
Результаты исследования
Суммарно в анализ включили 31 пациента с РЗ: 11 пациентов с ревматоидным артритом (РА), 6 — со спондилоартритами (СпА), 4 — с псориатическим артритом (ПсА), 2 — с остеоартритом (ОА), 2 — с недифференцированным артритом, 1 — с болезнью Стилла, 1 — с эозинофильным гранулематозом с полиангиитом (ЭГПА), 1 — с системной красной волчанкой (СКВ) и антифосфолипидным синдромом (АФЛС), 1 — с системным заболеванием соединительной ткани неуточненным, 1 — с болезнью Шегрена (БШ).
Легкое течение COVID-19 наблюдали у 19 (61,29%), тяжелое — у 12 (38,71%) пациентов. Пять пациентов (все — женского пола) погибли (41,66% из числа пациентов с тяжелым течением). У 10 наблюдали бессимптомное носительство вируса (32,2% от общего числа инфицированных и 52,6% из числа пациентов с легкой формой инфекции). Амбулаторно лечились 15 пациентов с РЗ и COVID-19 (все выздоровели). Клинико-демографическая характеристика пациентов представлена в таблице 1. При наличии множественных измерений для расчетов использовали показатель, максимально отклонившийся от нормальных референсных интервалов.
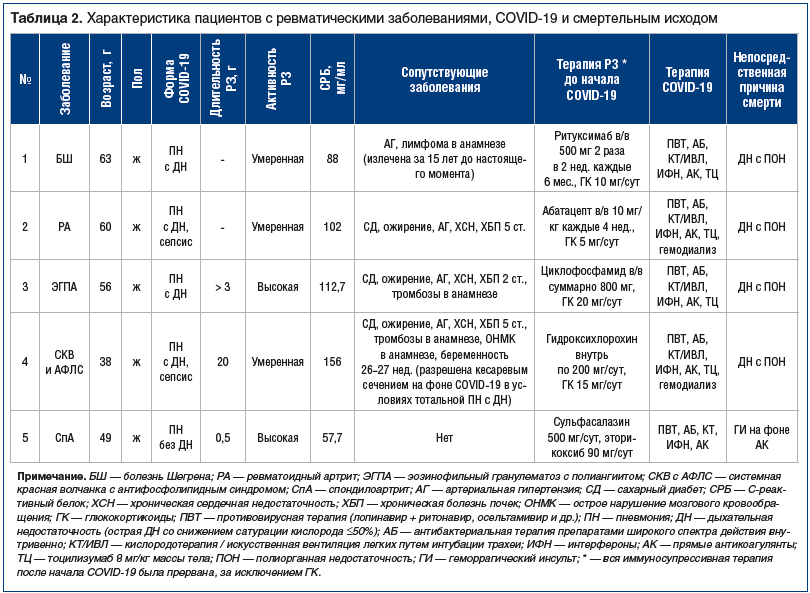
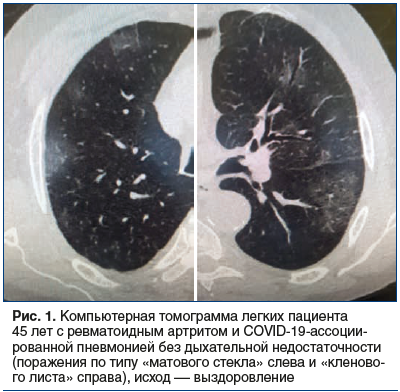
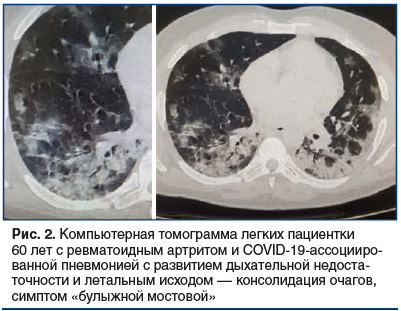
Особенности течения COVID-19 у умерших пациенток представлены в таблице 2. Следует обратить внимание на тот факт, что у всех умерших пациенток имела место пневмония с поражением 75–100% легких (рис. 1 и 2), ОРДС и тяжелая ДН, потребовавшие интубации трахеи и искусственной вентиляции легких (ИВЛ). Снижение сатурации кислорода у всех умерших пациенток составило 50% и менее, альвеоло-капиллярное соотношение превышало 160 и было резистентно к кислородной поддержке. У 4 из 5 умерших пациенток имел место САМ: лихорадка, резистентная к комплексной терапии антибактериальными препаратами широкого спектра действия, высокие значения ферритина (табл. 1), максимально достигшие 2200 мкг/л, снижение числа форменных элементов крови (максимальное снижение достигло 2,3×1012/л эритроцитов, 20×109/л тромбоцитов и снижение лейкоцитов с 28 до 2×109/л за сутки при отсутствии антител к указанным форменным элементам), повышение уровня аспартатаминотрансферазы и лактатдегидрогеназы втрое и более относительно верхней границы нормы. У 2 умерших пациенток имелось сочетание «цитокинового шторма» с сепсисом (значения прокальцитонина крови составили 8,9 и 9,3 нг/мл соответственно), из крови высевали Acinetobacter и золотистый стафилококк, панрезистентные штаммы. Всем пациенткам назначали внутривенную терапию карбапенемами, аминогликозидами, макролидами, фторхинолонами, метронидазолом и противогрибковыми средствами, в т. ч. в их сочетаниях. У 4 пациенток из 5 был повышен уровень ИЛ-6 сыворотки крови (повышение составило от 240 до 400 пг/мл при норме до 40 пг/мл).
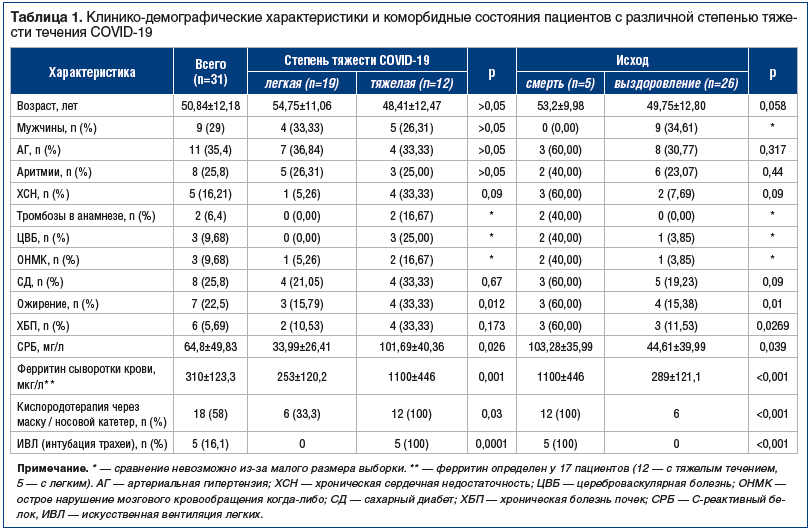
У трех из 5 умерших пациенток имело место однотипное сочетание коморбидных состояний: наличие сахарного диабета (СД), хронической болезни почек (ХБП)
(у 2 пациенток — терминальной 5 ст., у 1 — 2 ст.), избыточной массы тела, ХСН, артериальной гипертензии (АГ), у 2 — в сочетании с тромботическими событиями в анамнезе. Следует отметить тот факт, что 4 из 5 умерших пациенток имели РЗ, ассоциированные с нарушением В-клеточного звена иммунитета (РА, БШ, ЭГПА, СКВ с АФЛС). Только 1 умершая пациентка имела заболевание, ассоциированное с дефектом Т-клеточного звена иммунитета (аксиальный СпА). Эта пациентка была единственной из умерших, у которой непосредственной причиной смерти была не ДН с ПОН на фоне САМ, а осложнение лечения антикоагулянтами — геморрагический инсульт (на фоне разрешения пневмонии) (табл. 2).
При анализе факторов, ассоциирующихся с тяжелым течением COVID-19, установили, что наличие ожирения любой степени повышает риск тяжелого течения (относительный риск (ОР) = 3,450, 95% доверительный интервал (ДИ) 1,441–8,258) и ассоциируется с летальным исходом (отношение шансов (ОШ) = 10,8, 95% ДИ 1,644–70,97). Активность РЗ не была взаимосвязана с исходом COVID-19. Три из 5 умерших пациенток имели тяжелые стадии ХБП и ХСН.
Все пациенты на момент болезни или в анамнезе получали нестероидные противовоспалительные препараты в разных режимах и дозах, 18 пациентов получали глюкокортикоиды (ГК), 5 — метотрексат, 3 — сульфасалазин; лефлуномид, гидроксихлорохин и азатиоприн, 1 — тофацитиниб. Генно-инженерная биологическая терапия назначалась 9 пациентам (4 — с легким течением COVID-19, 5 — c тяжелым течением). Лечение РЗ разными группами препаратов не было ассоциировано с тяжестью течения инфекции COVID-19 (p>0,05 для всех межгрупповых сравнений).
Интересно, что в проанализированной нами выборке не было случаев новых тромботических событий, что может объясняться применением прямых антикоагулянтов у всех пациентов с тяжелыми формами инфекции. Привлекает внимание высокая частота геморрагических осложнений на фоне тяжелого течения COVID-19, вплоть до летальных (одна пациентка умерла от кровоизлияния в ствол мозга, у другой погибшей был геморрагический асцит, панкреатит и множественные гематомы, включая подапоневротическую, потребовавшую оперативной ревизии (пациентка 4) (табл. 2).
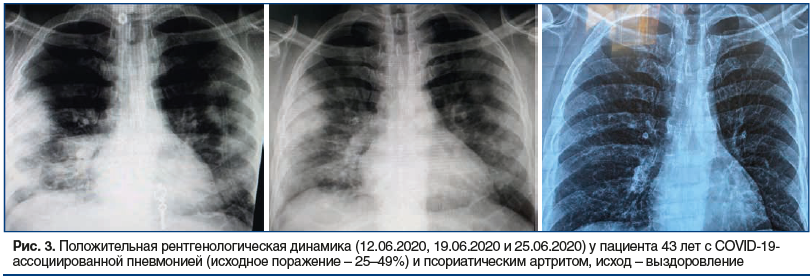
Клинические наблюдения поражения легких, по данным компьютерной томографии и рентгенографии, при COVID-ассоциированных изменениях легких представлены на рисунках 1–3.
Обсуждение результатов
Коронавирусная инфекция COVID-19 является малоизученным вирусным заболеванием, которое ассоциируется с высокой смертностью, в т. ч. у пациентов с РЗ [6, 7].
По данным исследования, включившего 600 пациентов с РЗ и COVID-19 из 40 стран мира, около 49% пациентов были госпитализированы, а 9% умерли. Полученные нами данные демонстрируют сопоставимую частоту госпитализаций пациентов с РЗ и COVID-19 (50%) при тенденции к большей смертности в выборке оцененных нами пациентов (16%) по сравнению с международным регистром. Важным представляется тот факт, что, по данным международных регистров, основными факторами риска госпитализаций для пациентов с РЗ или гастроэнтерологическими иммуновоспалительными заболеваниями является применение ГК, которые получали 18 из 31 включенного в наш анализ пациента. Вместе с тем ассоциации неблагоприятного прогноза с приемом ГК мы не выявили, что может быть связано с небольшим размером выборки или с различиями популяций. По данным другого международного регистра, тяжелое течение новой коронавирусной инфекции не ассоциируется с применением ГК, но взаимосвязано с применением синтетических противоревматических болезнь-модифицирующих препаратов — подобные взаимосвязи мы также не наблюдали [6, 7]. Исследований, посвященных анализу коморбидных состояний у пациентов с РЗ и COVID-19,
в современных базах цитирования Pubmed и РИНЦ мы не нашли. Данные по изучению факторов риска для неблагоприятного течения COVID-19 и ВЗК однозначно свидетельствуют о значимой роли коморбидности в увеличении риска неблагоприятного исхода при ВЗК.
Полученные нами результаты согласуются с общемировой практикой — основной причиной смерти от COVID-19 является тотальная или субтотальная пневмония с ОРДС, альвеоло-капиллярным блоком, САМ и сепсисом, в совокупности приводящим к ПОН и смерти. Интересно, что активность РЗ на прогноз влияет не прямо (мы не установили прямой взаимосвязи между активностью и исходом), а косвенно, через хроническое повреждение жизненно важных органов (особенно почек и сердечно-сосудистой системы).
Согласно полученным данным c увеличением риска неблагоприятного течения COVID-19 ассоциируются не особенности лечения РЗ, а женский пол и наличие коморбидных состояний. Так, наличие ожирения любой степени выраженности ассоциируется c более чем трехкратным увеличением риска тяжелого течения COVID-19 и десятикратным увеличением риска смерти, непосредственной причиной которой явилось сочетание ДН и ПОН. Помимо ожирения большинство умерших пациенток имели СД, АГ и ХБП, у 2 из 5 умерших пациенток имелись тромботические осложнения в анамнезе. Ни у одного из выздоровевших пациентов подобного сочетания коморбидных состояний не наблюдалось. Согласно данным литературных источников СД и метаболический синдром усугубляют тяжесть вирусной инфекции, нарушая B-клеточный иммунитет и баланс провоспалительных цитокинов [9–11]. При этом наличие активной вирусной инфекции, в свою очередь, усугубляет выраженность нарушений обмена глюкозы, замыкая «патологический круг», приводящий пациентов с COVID-19 к неблагоприятному исходу [9–11].
Патогенетические взаимосвязи вирусной пневмонии, ожирения, СД, ХБП и тромботических событий сложны и многообразны. Немаловажную роль в них играют гипотензивные вещества. Нам недоступны данные о характере принимавшихся нашими пациентами гипотензивных препаратов. Вместе с тем нельзя исключить применение пациентами ингибиторов ангиотензинпревращающего фермента, блокада которого увеличивает вероятность адгезии вируса к клеткам альвеол и тонкого кишечника и увеличивает риск неблагоприятного прогноза инфекции [11].
Важным представляется установление нами особенностей распределения умерших от COVID-19 пациентов по нозологиям РЗ с явным преобладанием заболеваний с B-клеточным механизмом патогенеза (РА, СКВ, системные васкулиты) над Т-клеточными заболеваниями (СпА, ПсА и др.). Указанное распределение требует дальнейшего наблюдения и косвенно подтверждает данные некоторых исследований, показавших ведущую роль дефекта В-клеточного звена иммунитета в развитии тяжелых форм COVID-19. Полученные результаты представляются полезными для понимания сложных взаимосвязей новой коронавирусной инфекции и РЗ.
Выводы
Тяжелое течение коронавирусной инфекции наблюдали у 38,7% пациентов, 49% пациентов были госпитализированы, 16% пациентов умерли.
Среди умерших пациентов преобладали пациенты с РА, СКВ и АФЛС, системными васкулитами (80%).
У всех умерших имела место пневмония с поражением 75–100% легких с формированием альвеолярно-капиллярного блока, ОРДС и тяжелой ДН, потребовавшей интубации и ИВЛ. У 4 из 5 умерших пациенток имел место САМ, у 2 — в сочетании с сепсисом.
На неблагоприятный прогноз COVID-19 влияет не столько текущая активность РЗ, сколько предсуществующее повреждение органов (нарушение функции почек, ХСН и др.).
Все умершие пациенты были лицами женского пола; у большинства умерших из коморбидных состояний встречалось сочетание ожирения, АГ, ХБП, тромботических событий в анамнезе.
Наличие ожирения любой степени более чем в 3 раза увеличивало риск неблагоприятного прогноза течения коронавирусной инфекции у пациентов с РЗ.
.
Информация с rmj.ru





