Актуальность
Одним из самых неблагоприятных осложнений, встречающихся при угрожающих преждевременных родах, является преждевременный разрыв плодных оболочек (ПРПО). ПРПО при доношенной беременности считается важнейшим фактором риска осложнений беременности, угрожающим здоровью плода и матери, определяет высокий уровень перинатальной и младенческой заболеваемости и смертности [1, 2]. Осложнение родов ПРПО является одной из важнейших проблем современного акушерства [3, 4], становясь причиной инициации родовой деятельности в 8–92% случаев в зависимости от срока беременности. Проблема осложненных родов является лидирующей в структуре перинатальной заболеваемости и смертности [5, 6].
Перинатальная заболеваемость в большинстве случаев обусловлена внутриутробными инфекциями, ПРПО, который отмечается в 24–36% случаев осложненных родов [7]. ПРПО тесно связан с перинатальной инфекцией, повышает в 10 раз риск неонатального сепсиса, высокой перинатальной и младенческой смертности, а также гнойно-септических осложнений у матери. Часто в анамнезе пациенток с ПРПО указывалось: на перенесенную вирусную инфекцию; истмико-цервикальную недостаточность; пороки развития матки; перерастяжение матки вследствие многоводия, многоплодия, макросомии плода; хирургические операции во время беременности, особенно на органах брюшной полости, или травмы. Отмечают также роль в генезе разрыва плодных оболочек во II триместре беременности таких факторов, как расовая или этническая принадлежность, доступность медицинской помощи. Факторы, способствующие ПРПО в различные сроки беременности, остаются не до конца изученными.
Цель исследования: изучить причинные факторы, а также акушерские и перинатальные исходы у пациенток с ПРПО.
Материал и методы
Исследовали истории родов 106 беременных, у которых роды осложнились ПРПО в сроках 37–39 нед. гестации, родоразрешенных в Бухарском областном перинатальном центре за период 2017–2019 гг. Средний возраст женщин составил 26,5 года. Изучены анамнестические данные соматического, акушерско-гинекологического статуса всех родильниц. При сборе анамнеза тщательно изучено течение настоящей и предыдущих беременностей, родов и послеродового периода. Также проанализированы лабораторные параметры (общий анализ крови, биохимический анализ крови), состояние вагинальной флоры, степень готовности родовых путей по шкале Бишоп по показаниям (кровотечение, врожденные пороки развития плода, антенатальная гибель плода, признаки хориоамнионита, неубедительное состояние плода), результаты ультразвукового исследования матки и плода.
Результаты исследования
У всех женщин беременность протекала на фоне отягощенного анамнеза с сочетанием акушерских, гинекологических и соматических заболеваний. Среди пациенток с ПРПО 20,7% (22 женщины) имели низкое социально-экономическое положение; 10,3% (11 женщин) — вредные привычки (наркотическую и никотиновую зависимость), 20,7% (22 женщины) — профессиональные вредности и 30,2% (32 женщины) — отягощенную наследственность.
В большинстве случаев выявлено сочетание нескольких патологий. В таблице 1 приведены данные акушерского анамнеза.

Из таблицы 1 видно, что среди пациенток превалировали повторнородящие (63 женщины), которые составили 59,4%. Почти каждая третья повторнородящая женщина (28,6%) в анамнезе указывала на искусственный аборт. Репродуктивные потери, такие как неразвивающаяся беременность и самопроизвольные выкидыши, имели место в обеих группах. Беременность завершилась преждевременно у 81 женщины, что составило 76,4%. У 25 женщин беременность пролонгирована до доношенного срока (23,6%).
Изучение гинекологического анамнеза обследованных показало, что более чем у половины беременных — 76 (71,7%) — был осложненный анамнез. 27 женщин (25,5%) указывали на перенесенные заболевания гениталий: цервицит — 26 (24,5%), хронические воспалительные заболевания придатков и влагалища — 40 (37,7%). Инфекции, передающиеся половым путем (хламидийная, герпетическая, уреаплазменная), были диагностированы у 8 (7,5%). Ретенционные кисты яичников диагностированы у 3 женщин (2,8%). Диатермокоагуляция шейки матки по поводу эрозий проведена в 13,2% случаев (14 женщин). Различные гинекологические оперативные вмешательства в анамнезе были у 11 женщин, что составило 10,4%. Ниже приведены данные соматического статуса обследованных женщин (табл. 2).
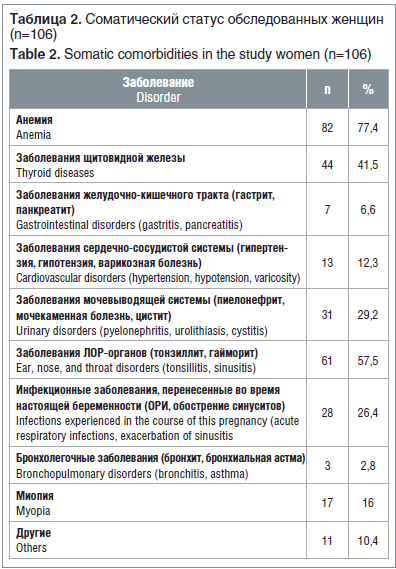
У всех беременных с ПРПО был отягощенный соматический анамнез. В структуре экстрагенитальных заболеваний превалировали анемия, заболевания щитовидной железы и мочевыводящей системы, а также заболевания ЛОР-
органов и желудочно-кишечного тракта.
Изменение микрофлоры влагалища и увеличение в ней количества патогенных микроорганизмов относятся к числу основных причин преждевременного излития околоплодных вод. Состояние микрофлоры влагалища и присутствие патогенных микроорганизмов оценивали путем анализа влагалищного секрета на флору. Забор мазка произведен со слизистой влагалища, шейки матки или мочеиспускательного канала.
Вторая степень чистоты была у 31 женщины (29,2%), содержимое влагалища имело кислую реакцию (рН 5,0–5,5) с влагалищными клетками и палочками Дедерлейна в меньшей степени, отмечалось множество анаэробных бактерий, эпителиальных клеток, встречались единичные лейкоциты.
Третья степень чистоты наблюдалась у 58 женщин (54,7%), у них влагалищный секрет имел слабощелочную реакцию (рН 6,0–6,5), палочки Дедерлейна были в небольшом количестве, доминировали анаэробные бактерии, в большом количестве — кокки и лейкоциты.
У 17 женщин (16%) диагностирована четвертая степень чистоты влагалищного мазка, секрет имел слабощелочную реакцию, палочки Дедерлейна отсутствовали, анаэробные бактерии и бациллы были в большинстве, встречались единичные трихомонады или другие возбудители инфекций, лейкоциты — в большом количестве.
В соответствии с Национальным стандартом ведения больных с ПРПО после отхождения околоплодных вод всем роженицам проводили антибактериальную терапию (эритромицин в таблетках по 500 мг через каждые 8 ч) с целью профилактики гнойно-септических осложнений у плода. Для профилактики синдрома дыхательных расстройств назначалась внутримышечная инъекция дексаметазона по 8 мг через каждые 8 ч № 3. При угрозе преждевременных родов назначалась токолитическая терапия — нифедипин по 10 мг через каждые 15 мин (до 5 таблеток).
При сроке беременности от 28 до 34 нед. приоритетной считалась выжидательная активная тактика, целью которой было не допустить развития клинически и гистологически значимого хориоамнионита. 28 (26,4%) роженицам проведена индукция родов в связи с присоединением признаков хориоамнионита или абсолютным противопоказанием к пролонгированию беременности (кровотечения, врожденные пороки развития плода, антенатальная гибель плода, неубедительное состояние плода).
Нижеследующие признаки считались параметрами увеличения риска развития хориоамнионита: рост лейкоцитоза более чем на 15–20% от исходного уровня, содержания нейтрофилов и, особенно, С-реактивного белка, наличие отрицательной динамики в функциональном состоянии системы «мать — плацента — плод» (уменьшение индекса амниотической жидкости, черепного индекса, отрицательная динамика при допплерометрии в среднемозговой артерии плода).
Перед началом родоиндукции проведено влагалищное исследование с целью оценки зрелости шейки матки по шкале Бишоп. У 40,6% обследованных беременных раскрытие, длина, консистенция, положение шейки матки и состояние предлежащей части плода оценивались менее чем в 5 баллов, что определялось как незрелая шейка, у 59,4% женщин была зрелая шейка. Тактика дальнейшего ведения беременных была выбрана согласно протоколу областного перинатального центра. У беременных с незрелой шейкой в сочетании с акушерскими осложнениями по протоколу проводилась индукция родов динопростоном 3 мг по 1 таблетке интравагинально после информированного согласия беременной и родственников (проводилась беседа о возможных осложнениях родовозбуждения). Во время индукции выполняли мониторинг сердцебиений плода и активности матки. Повторную оценку состояния родовых путей проводили через 8 ч для уточнения необходимости продолжения индукции. У беременных со зрелой шейкой применяли выжидательную тактику до развития регулярной родовой деятельности или консилиум врачей принимал решение о родостимуляции окситоцином. 67,8% беременных родоразрешены через естественные родовые пути. С началом регулярной родовой деятельности антибиотик вводили инъекционно. Учитывая высокую чувствительность к ампициллину бактерий влагалища и шейки матки, мы предпочитаем применять данный препарат у женщин с преждевременным отхождением околоплодных вод.
Характер родовой деятельности контролировали с помощью ведения партограмм. При ведении родов, осложненных ПРПО, проводили контроль гемодинамических показателей, температуры тела (каждые 4 ч), общий анализ крови (коагулограмма, С-реактивный белок, кровь на лейкоцитоз 1 раз в сутки, лейкоцитарный интоксикационный индекс; определяли группу крови и Rh-принадлежность), анализ мочи, анализ выделений из влагалища (мазок), УЗИ матки и плода, оценивали общее состояние роженицы.
При критических состояниях, угрожающих жизни женщины (преждевременная отслойка нормально расположенной плаценты, тяжелая преэклампсия, эклампсия, несостоятельность рубца), тяжелой акушерской патологии, незрелости шейки матки с присоединением хориоамнионита, отсутствии условий для срочного родоразрешения консилиум врачей рассматривал вопрос об оперативном родоразрешении.
Выводы
В процессе ретроспективного изучения историй родов обнаружено, что основным фактором, способствующим ПРПО, является отягощенный акушерский, гинекологический и соматический анамнез, что имело место во всех случаях. Наиболее частая фоновая патология — анемия, заболевания мочевыделительной системы и инфекции, перенесенные во время настоящей беременности.
Преждевременное излитие околоплодных вод как следствие патологического роста условно-патогенной цервиковагинальной микрофлоры в 26,4% случаев явилось причиной хориоамнионита, что способствовало значительному увеличению удельной частоты акушерских патологий.
Сведения об авторах:
Тошева Ирода Исроиловна — ассистент кафедры акушерства и гинекологии, ORCID iD 0000-0002-0987-314;
Ихтиярова Гулчехра Акмаловна — д.м.н., доцент, заведующая кафедрой акушерства и гинекологии, ORCID iD 0000-0002-1906-419X.
Бухарский государственный медицинский институт им. Абу Али ибн Сина. 200118, Узбекистан, г. Бухара,
ул. А. Набиева, д. 142.
Контактная информация: Тошева Ирода Исроиловна, e-mail: iroda.tosheva@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 15.11.2019.
About the authors:
Iroda I. Tosheva — MD, Assistant of the Department of Obstetrics and Gynecology, ORCID iD 0000-0002-0987-7314;
Gulchekhra A. Ikhtiyarova — MD, PhD, Associate Professor, Head of the Department of Obstetrics and Gynecology, ORCID iD 0000-0002-1906-419X.
Abu Ali ibn Sina Bukhara State Medical Institute. 142, A. Nabiev str., Bukhara, 200118, Uzbekistan.
Contact information: Iroda I. Tosheva, e-mail: iroda.tosheva@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 15.11.2019.
Информация с rmj.ru




