Введение
Инородные тела (ИТ) желудочно-кишечного тракта (ЖКТ) представляют собой одну из актуальных проблем современной педиатрии, и в частности детской хирургии, что обусловлено неспецифичностью клинических симптомов, сложностью сбора анамнеза в силу возраста пациентов, а также низкой настороженностью как родителей, так и медицинских работников.
По данным Федеральной службы государственной статистики, с 2016 по 2018 г. частота случаев попадания ИТ через естественные отверстия у детей от 0 до 17 лет выросла с 33,7 до 39,8 на 1000 человек [1], однако статистики по отдельным системам и органам не ведется. По данным проспективных наблюдений, средний возраст детей с ИТ составляет 3,7 года, гендерное соотношение 1:1 [2].
Согласно данным литературы до 57% случаев попадания ИТ в ЖКТ протекают бессимптомно [3]. Здесь важно помнить о поведенческих особенностях детей дошкольного возраста, когда познавание и изучение мира происходит в игровой форме и за счет использования всех органов чувств, включая органы вкуса, обоняния и осязания. В таком случае только тщательный сбор анамнеза может привести к правильной диагностической и лечебной тактике.
Единой классификации ИТ ЖКТ не существует, однако Д.В. Донской и соавт. [4] предложили рабочую классификацию, согласно которой ИТ делятся на инертные, химически активные, физически активные, механически активные и с комбинированным воздействием.
К симптомам ИТ в верхних отделах ЖКТ можно отнести вялость или беспокойство ребенка, снижение аппетита или полный отказ от еды, тошноту, рвоту, боли в животе. В некоторых случаях при ИТ пищевода у детей грудного и преддошкольного возраста возможно появление кашля, что может быть обусловлено анатомическими особенностями (физиологическим сужением пищевода) или большим размером ИТ. Это осложняет диагностический поиск, кроме того, часто данное состояние может скрываться под маской других заболеваний (ОРВИ, бронхиальной астмы и пр.) [3].
Не стоит забывать, что в последние годы отмечается тревожная тенденция изменения характера ИТ: все чаще дети заглатывают магниты и дисковые батарейки, которые могут привести к жизнеугрожающим состояниям [5–7]. Так, по данным ретроспективного наблюдения A.J. Speidel et al. [8], с 2005 по 2017 г. прирост случаев проглатывания кнопочных батареек и магнитных шариков в общем списке ИТ составил 91,5%. Дисковые батарейки за счет своего токсического и электрохимического воздействия могут вызвать ожог слизистой оболочки, некроз, перфорацию вплоть до развития перитонита. Магниты представляют собой опасность физического воздействия, так как в количестве более двух штук за счет намагничивания и фиксации между различными отделами ЖКТ вызывают образование участков ишемии, некроза, перфорации, а иногда и кишечной непроходимости [3–5, 7, 9].
Неспецифичность симптоматики и трудности диагностики демонстрирует представленное клиническое наблюдение.
Клиническое наблюдение
Девочка К., 5 лет, поступила в педиатрическое отделение ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с жалобами на учащение дефекаций до 8 раз в сутки, изменение цвета стула до черного, многократную рвоту, повышение температуры тела и снижение аппетита.
Анамнез жизни: девочка родилась от 2-й беременности, протекавшей на фоне ОРЗ на ранних сроках, от вторых естественных родов в срок. Масса тела при рождении 2600 г, рост 48 см. Раннее развитие без особенностей. Аллергоанамнез: до двухлетнего возраста отмечалась сыпь на парацетомол. Из перенесенных заболеваний — ОРВИ (до 3 раз в год), грипп, острый бронхит. Семейный анамнез: у бабушки по материнской линии хронический алкоголизм, у матери язвенная болезнь желудка, старший брат 9 лет, учащийся, здоров. Жилищно-бытовые условия удовлетворительные.
При сборе анамнеза заболевания удалось установить, что за 2 нед. до госпитализации в педиатрическое отделение ЦРБ по месту жительства вечером у девочки появилась слабость, повысилась температура тела до 37,5 °С, она отказалась от еды, отмечались 3 эпизода рвоты, однократный оформленный стул черного цвета без патологических примесей. Ребенок не организован, не посещает детское дошкольное учреждение. Весь день девочка находилась дома, питалась домашней пищей. Никто в ближайшем окружении подобных жалоб не предъявлял.
Был вызван участковый педиатр, который расценил данные жалобы как проявления острого гастроэнтерита и рекомендовал терапию нифуроксазидом и смектитом диоктаэдрическим. На фоне терапии в течение 5 дней повторных эпизодов рвоты и повышения температуры тела отмечено не было, однако по-прежнему отмечался стул черного цвета, без патологических примесей, максимально до 6–8 раз в сутки. Ребенок жалоб на боли в животе не предъявлял, был активным, аппетит не был нарушен. Однако анализ кала дал положительный результат на скрытую кровь, в связи с чем было принято решение о госпитализации девочки в стационар с направляющим диагнозом «кишечная инфекция неуточненная».
Проведено инструментально-лабораторное обследование в условиях педиатрического отделения ЦРБ по месту жительства. В клиническом и биохимическом анализах крови, общем анализе мочи патологических изменений не выявлено. Результат анализа крови на сифилис, вирусные гепатиты В и С отрицательный. В копрологическом анализе отмечается неоформленная консистенция кала, цвет черный, споры грибов в большом количестве, соскоб на энтеробиоз отрицательный. Анализ кала на скрытую кровь дал слабоположительный результат. По данным ультразвукового исследования органов брюшной полости отмечались эхо-признаки перегибов в области тела и шейки желчного пузыря и реактивных изменений в паренхиме поджелудочной железы. За время госпитализации активных жалоб на боли в животе ребенок не предъявлял. При глубокой пальпации отмечалась умеренная болезненность в эпигастральной области и левой половине живота. Однако по-прежнему имелся стул черного цвета, преимущественно оформленный (тип 4 и 5 по Бристольской шкале), визуально примесь крови не наблюдалась. На 3-и сутки нахождения в стационаре (17-е сутки от начала заболевания) у ребенка появилась повторная рвота, температура до 38,6 °С, слабость и снижение аппетита (ребенок отказывался от еды). В последующие дни сохранялась субфебрильная температура (37,0–37,1 °С), вялость, сонливость, тошнота во время приема пищи. Стула в течение 3 дней не было. Эзофагогастродуоденоскопию (ЭГДС) провести не удалось в связи с эмоционально негативной реакцией девочки на исследование. Проводилась инфузионная терапия с введением цефотаксима, этилметилгидроксипиридина сукцината, per os ребенок получал глицин, циннаризин, ферментный препарат, экстракт артишока, L-карнитин, аскорбиновую кислоту + рутозид, витамин В6 — без существенной положительной динамики.
На 22-е сутки от начала заболевания девочка переведена в педиатрическое отделение ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с направляющим диагнозом: «Язвенный колит. Дисфункция билиарного тракта. Реактивный панкреатит. Вегетососудистая дистония по смешанному типу. Астено-невротическое состояние». При поступлении в отделение состояние ребенка средней тяжести. Температура тела не повышена. Девочка активная, капризная. Симптомов интоксикации, обезвоживания нет. Сон сохранен. Аппетит снижен. Ребенок правильного телосложения, удовлетворительного питания. Физическое развитие гармоничное, на нижней границе нормы: масса тела 16 кг, рост 103 см. Кожа и видимые слизистые чистые, умеренной влажности. Живот мягкий, умеренно вздут, доступен глубокой пальпации. Печень у края реберной дуги и селезенка не пальпируются. Стула на момент осмотра не было (последний раз стул был за 3 дня до настоящего осмотра). В общем и биохимическом анализах крови показатели в пределах возрастных норм. Кальпротектин в кале <30 мкг/г. Активность α-амилазы в разовой порции мочи в пределах нормы, копрограмма без патологических изменений. Выполнена диагностическая ЭГДС, в ходе которой в средней трети тела желудка по большой кривизне выявлены множественные ИТ (магниты), шарообразной формы, размером до 0,2 см каждый, при этом слизистая оболочка желудка розовая, блестящая, складки извиты, воздухом расправляются. Перистальтика сохранена.
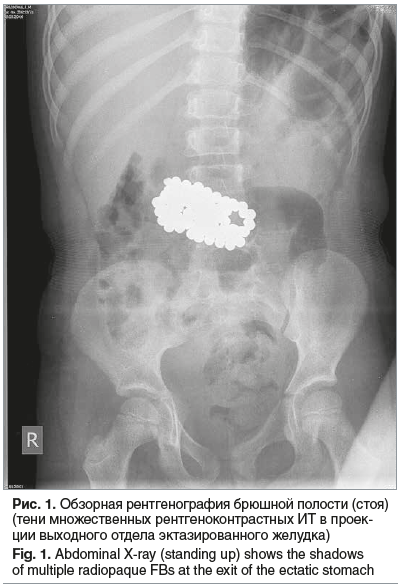
С учетом результатов эндоскопического исследования выполнена обзорная рентгенография брюшной полости для исключения перфорации полого органа, оценки наличия ИТ в кишечнике и с целью определения дальнейшей тактики лечения. На рентгенограммах органов брюшной полости (стоя) в проекции выходного отдела эктазированного желудка определяются тени множественных ИТ (конгломерат магнитов). Постбульбарные отделы свободны, ИТ в просвете не определяются (рис. 1).
При повторной беседе с матерью удалось выяснить, что старший ребенок принес набор магнитных шариков из школы, однако точную дату она назвать не смогла. И так как общее количество шариков в наборе составляло около 300 штук, потерю части из них она не заметила.
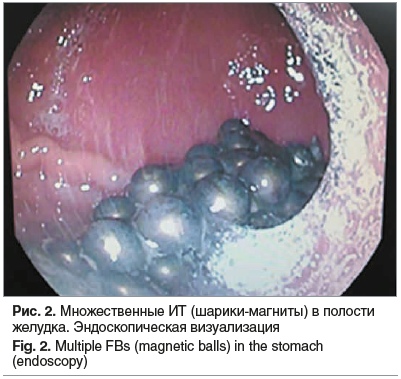
Для дальнейшего лечения девочка переведена в детское хирургическое отделение, где проведено экстренное эндоскопическое вмешательство по удалению ИТ из желудка в условиях операционной. В своде желудка визуализированы ранее выявленные ИТ — магнитные шарики размером до 0,3 см, сцепленные между собой в единый конгломерат ~4×2×2 см (рис. 2).
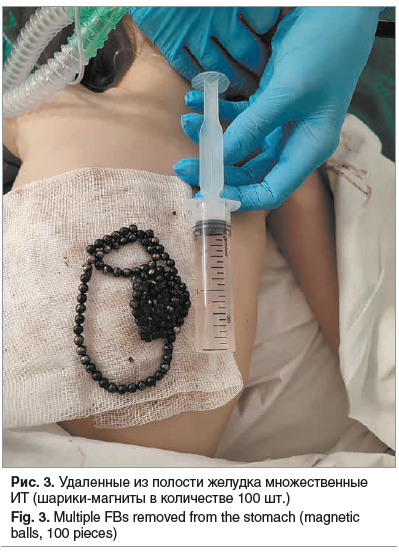
С техническими сложностями (сопротивление в местах физиологических сужений пищевода), с использованием корзинки Дормиа ИТ были поэтапно извлечены из желудка. Интраоперационно выполнено рентгенологическое исследование: ИТ в брюшной полости не визуализируются. Для исключения перфорации верхних отделов ЖКТ выполнена рентгеноскопия пищевода в вертикальном положении и с пероральным введением рентгеноконтрастного средства: акт глотания не нарушен, пищевод свободно проходим, признаков выхода контрастного препарата за пределы пищевода не отмечено. Также интраоперационно девочка осмотрена ЛОР-врачом: травм слизистой оболочки ротоглотки не выявлено, кровотечения нет. С помощью ларингоскопического анестезиологического клинка осмотрена гортань: слизистая оболочка умеренно гиперемирована. Надгортанник не изменен. В гортани интубационная трубка. Травмы слизистой не выявлено, кровотечений нет. Таким образом, эндоскопически было проведено полное удаление ИТ желудка — магнитных шариков в виде конгломерата в количестве 100 штук (рис. 3).
В послеоперационном периоде состояние девочки удовлетворительное. Температура тела не повышалась. Диспепсических проявлений не было. Живот мягкий, не напряжен, не вздут, безболезненный при пальпации. Перитонеальных симптомов нет. Перистальтика выслушивается. Стул оформленный, без патологических примесей. Важно отметить, что после удаления ИТ цвет стула нормализовался. Девочка выписана на 3-и сутки под наблюдение педиатра и гастроэнтеролога по месту жительства.
Обсуждение
Представленное клиническое наблюдение демонстрирует сложности своевременной диагностики ИТ желудка у ребенка 5 лет, обусловленные неспецифичностью предъявляемых жалоб и клинической симптоматики. Согласно данным анамнеза девочка самостоятельно, без влияния извне последовательно проглотила магнитные шарики (всего 100 штук). Причины, по которым ребенок, психомоторное развитие которого, согласно данным представленной медицинской документации и осмотров специалистов, соответствовало возрасту, это сделал, остались неизвестными. Свою мотивацию девочка объяснить затруднилась. Само наличие ИТ не доставляло ей дискомфорта до манифестации вышеописанной клинической картины, однако сколько времени прошло от момента проглатывания ИТ до появления жалоб, установить так и не удалось.
Инородные тела являются серьезной проблемой педиатрии. Все больше и больше приобретают популярность игрушки — магнитные шарики, проглатывание которых может протекать как бессимптомно, так и с неспецифической клиникой. В неявных и сомнительных случаях очень важны тщательный сбор анамнеза и своевременный диагностический поиск. Следует отметить, что тактика ведения детей с ИТ может быть различной. В некоторых случаях предлагается выжидательный подход, так как возможно прохождение мелких ИТ по ЖКТ и их выход из организма естественным путем. Однако в случаях попадания в ЖКТ ИТ — магнитов и батареек выжидательная тактика себя не оправдывает в связи с высоким риском развития осложнений и возможным летальным исходом [10, 11].
При ИТ пищевода и желудка успешно себя зарекомендовала ЭГДС, малотравматичный и информативный метод обследования, который первоочередно в экстренном порядке проводят также при эпизоде мелены [3, 4].
Заключение
Представленное клиническое наблюдение ИТ в ЖКТ у ребенка 5 лет демонстрирует сложности своевременной диагностики, обусловленные неспецифичностью предъявляемых жалоб и клинической симптоматики. Необходимы тщательный сбор анамнеза и проведение своевременного диагностического поиска с использованием рентгенологических и эндоскопических методов визуализации независимо от возраста ребенка. При подозрении на ИТ как можно раньше должна выполняться обзорная рентгенография брюшной полости, шеи и грудной клетки в передне-задней и боковых проекциях. Для выявления рентгенонегативного ИТ требуется исследование с контрастированием.
Сведения об авторах:
Бевз Анна Сергеевна — младший научный сотрудник отделения педиатрии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского; 129110, Россия, г. Москва, ул. Щепкина, д. 61/2; ORCID iD 0000-0002-4954-4872.
Бокова Татьяна Алексеевна — д.м.н., доцент, руководитель педиатрического отделения ГБУЗ МО МОНИКИ им. М.Ф. Владимирского; 129110, Россия, г. Москва, ул. Щепкина, д. 61/2; профессор кафедры педиатрии с инфекционными болезнями у детей ФДПО РНИМУ им. Н.И. Пирогова; 117997, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0001-6428-7424.
Елин Леонид Михайлович — научный сотрудник отделения детской хирургии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского; 129110, Россия, г. Москва, ул. Щепкина, д. 61/2; ORCID iD 0000-0003-2230-9220.
Контактная информация: Бокова Татьяна Алексеевна, e-mail: bta2304@mail.ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 02.03.2022.
Поступила после рецензирования 29.03.2022.
Принята в печать 21.04.2022.
About the authors:
Anna S. Bevz — junior researcher of the Pediatric Department, M.F. Vladimirskiy Moscow Regional Research and Clinical Institute; 61/2, Shchepkin str., Moscow, 129110, Russian Federation; ORCID iD 0000-0002-4954-4872.
Tatyana A. Bokova — Dr. Sc. (Med.), Associate Professor, Head of the Pediatric Department, M.F. Vladimirskiy Moscow Regional Research and Clinical Institute; 61/2, Shchepkin str., Moscow, 129110, Russian Federation; professor of the Department of Pediatrics with Infectious Diseases in Children of the Faculty of Additional Professional Education, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117437, Russian Federation; ORCID iD 0000-0001-6428-7424.
Leonid M. Elin — researcher of the Department of Children’s Surgery, M.F. Vladimirskiy Moscow Regional Research and Clinical Institute; 61/2, Shchepkin str., Moscow, 129110, Russian Federation; ORCID iD 0000-0003-2230-9220.
Contact information: Tatyana A. Bokova, e-mail: bta2304@mail.ru.
Financial Disclosure: authors have no financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 02.03.2022.
Revised 29.03.2022.
Accepted 21.04.2022.
.
Информация с rmj.ru