Введение
Хронические дистрофические заболевания вульвы (ХДЗВ) диагностируются во всех возрастных группах: от детского до постменопаузального возраста. На данный момент они являются наименее изученными заболеваниями женской половой системы. В состав вульвы входят малые и большие половые губы, лобок, а также преддверие влагалища. Спереди преддверие влагалища образовано наружной поверхностью девственной плевы и уздечкой клитора, сзади — задней спайкой, а по бокам — линией Харта (линия перехода неороговевающего плоского эпителия в ороговевающий эпителий вульвы) [1]. Хронические дистрофические (невоспалительные) заболевания вульвы и промежности — это патологические изменения, характеризующиеся поражением наружных половых органов и слизистой оболочки внутренних половых органов женщины[1]. В клинической практике ХДЗВ называют «крауроз», «склероатрофический лишай», «склеротический дерматит», «склерозирующий лихен», «атрофический вульвит», «сенильная атрофия», «лейкоплакия вульвы» [2].
В 1993 г. Международным обществом по изучению вульвовагинальных заболеваний (The International Society for the Vulvovaginal Disease) и Международным обществом по гинекологической патологии (The International Society of Gynecological Pathologists) была принята классификация заболеваний вульвы, которая в настоящее время широко используется во всем мире и опирается в равной степени на клинические и гистологические признаки [2].
I. Доброкачественные поражения вульвы:
склерозирующий лихен;
плоскоклеточная гиперплазия;
другие дерматозы.
II. Вульварная интраэпителиальная неоплазия:
легкой степени;
умеренной степени;
тяжелой степени.
Дистрофические заболевания развиваются последовательно и характеризуются появлением зудящих белых пятен, во время расчесов которых происходит хроническая травматизация вульвы, сопровождающаяся ответной воспалительной реакцией и рубцеванием тканей. Распознать лейкоплакию вульвы и склеротический лихен можно по постоянному зуду в интимном месте, который увеличивается при мочеиспускании, любом движении. Дистрофические заболевания резко снижают качество жизни женщины, приводят к истощению нервной системы вплоть до утраты работоспособности.
Для склерозирующего лихена характерны такие симптомы, как:
зуд в области наружных половых органов, преимущественно в ночное время;
жжение в области вульвы;
болезненность при половом акте (диспареуния);
ощущение боли в области вульвы (вульводиния);
сухость и стянутость наружных половых органов;
прогрессирование процесса сморщивания и склероза вульвы;
болезненность при дефекации и мочеиспускании.
В настоящий момент не существует классификации по степени выраженности склерозирующего лихена. Но в 2018 г. была принята такая классификация , где заболевание делили на ранние и поздние стадии [3]. Согласно этой классификации на ранних стадиях пациентки жалуются на легкий дискомфорт в области вульвы, чаще всего представленный невыраженным зудом или жжением. На более поздних стадиях в дополнение к симптомам, описанным выше, в области вульвы появляются трещины и эрозии, наблюдается прогрессирование атрофических процессов и образование синехий (сращений) малых и больших половых губ. Субъективные симптомы, связанные с нейросенсорными расстройствами, такие как зуд, жжение и боль при прикосновении, проявляются в большей степени и присутствуют как в состоянии покоя, так и при ходьбе.
В свою очередь, лейкоплакия вульвы, или плоскоклеточная гиперплазия, протекает практически бессимптомно, и лишь при выраженном процессе пациентка может пожаловаться на жжение или зуд.
В последние годы отмечается увеличение числа дистрофических заболеваний вульвы, на фоне которых наблюдается повышение частоты возникновения рака вульвы, что позволяет считать эту проблему актуальной с позиции не только своевременной диагностики, но и профилактики рака вульвы [2].
Лейкоплакия часто сочетается со склерозирующим лихеном вульвы, но также может быть и самостоятельным заболеванием. При этом малигнизации клеток вульвы подвергаются в основном очаги лейкоплакии, а не очаги склерозирующего лихена. Таким образом, как указано в работе Л.Е. Шараповой [2], при лейкоплакических бляшках, возвышающихся над поверхностью кожи, гистологически значительно чаще, чем при плоских белых пятнах, выявляются дисплазия и преинвазивный рак.
Стероидные гормоны влияют на ткани вульвы путем взаимодействия со специфическими рецепторами, поэтому снижение содержания эстрогенов играет важную роль в возникновении дистрофических процессов вульвы.
Патогенез дистрофических процессов вульвы затрагивает все звенья нейроэндокринной системы. Л.А. Ашрафян и соавт. [4] отметили у пациенток с ХДЗВ высокую частоту заболеваний вследствие нарушенного жирового, углеводного и других видов обмена веществ, при этом многие авторы выявили взаимосвязь данных заболеваний вульвы с рядом аутоиммунных патологий — аутоиммунным тиреоидитом, системной красной волчанкой и др. [5].
Патогенез плоскоклеточной гиперплазии вульвы характеризуется неадекватной пролиферативной реакцией эпителия. В патогенезе склерозирующего лихена вульвы (СЛВ) участвуют три компонента: индукция аутоиммунных механизмов, нарушение гомеостаза фибробластов и коллагена и воспаление, которое, в свою очередь, индуцирует оксидативный стресс.
Наиболее распространенными симптомами при данных заболеваниях являются зуд и жжение в области вульвы. Совместно с диспареунией они оказывают значительное влияние на качество жизни и сексуальное здоровье женщины.
На сегодняшний день лечением ХДЗВ является длительное применение местных сильнодействующих глюкокортикостероидов (ГКС). Используются мази для наружного применения с ГКС слабого действия — триамцинолон 0,1%, умеренного действия — бетаметазон 0,1%, сильного действия — клобетазол 0,05% [1].
Наиболее широко распространенным и рекомендуемым как «золотой стандарт» лечением СЛВ является местное применение мазей с ультрапотентными кортикостероидами, особенно 0,05% мази клобетазола пропионата [6, 7]. Противовоспалительные свойства клобетазола способствуют уменьшению воспаления и устраняют прогрессирование заболевания.
Однако стоит отметить, что многие пациентки отказываются принимать гормональные препараты или имеют противопоказания к их использованию. В связи с низкой комплаентностью и возможностью развития побочных эффектов приветствуются и альтернативные методы лечения. Согласно данным литературы возможно применение лазеров для лечения ХДЗВ [8].
Цель исследования: изучить эффективность неодимового лазера Aerolase Neo с длиной волны 1064 нм и длительностью импульса 650 мс в лечении пациенток с ХДЗВ.
Содержание статьи
Материал и методы
На клинической базе кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Мин-здрава России в гинекологическом отделении ГКБ № 1 им. Н.И. Пирогова было проведено рандомизированное исследование в параллельных группах, в котором приняли участие 60 пациенток с морфологически верифицированным диагнозом плоскоклеточной гиперплазии вульвы и склерозирующего лихена на ранней стадии. Исследование одобрено локальным этическим комитетом РНИМУ им. Н.И. Пирогова. Все пациентки подписали информированное добровольное согласие на участие в клиническом исследовании.
Критериями включения пациенток в исследование было гистологическое подтверждение диагноза, отсутствие тяжелой сопутствующей патологии и наличие письменного согласия на лечение.
Клинический диагноз был установлен на основании жалоб, данных анамнеза и результатов морфологического гистологического исследования патологически измененных тканей вульвы. Весь собранный гистологический материал был доступен для исследования.
Пациентки с верифицированным диагнозом СЛВ ранней стадии были рандомизированы на 2 группы: в 1-ю группу включены 45 пациенток, которым проведено воздействие неодимовым лазером в системе Aerolase Neo; во 2-ю группу — 15 пациенток, применявших локально на область вульвы ГКС.
Протокол проведения процедуры неодимовым лазером предусматривал, что процедура не требовала обез-боливания (в некоторых случаях ввиду особой чувствительности клиторальной зоны применялось местное обезболивание мазью, содержащей лидокаин и пролакаин, за 15–20 мин до сеанса). Использовали фокусный объектив F: диаметр пятна 2 мм (красная линза с держателями) в режиме Energy Mode 4,5–5,0 (1,5–2,0 Гц). В зону облучения обязательно включали участок нормальной ткани, отступая от краев зоны поражения на 3–5 мм. Под воздействие попадали область уретры, вульвы и перианальная область. Проводили несколько полных проходов: от 3 до 5 в зависимости от выраженности заболевания и ощущения болезненности. Для получения видимого результата, как правило, требовалось несколько сеансов. Эффективность лечения также зависела от тяжести, глубины и размера поражения. Протокол лечения включал от 8 до 10 процедур с периодичностью в 2–3 нед.
Во 2-й группе пациентки применяли 0,05% мазь клобетазола пропионат в течение 2 мес.: 2 р/сут — до стихания симптомов, далее 1 р/сут на ночь, далее через день на ночь, в зависимости от интенсивности клинических проявлений, на протяжении 6 мес.
До лечения пациенткам проводили биопсию вульвы круглым скальпелем «Дермопанч» диаметром 4 мм. После завершения лечения повторно проводилась биопсия вульвы для сравнительного анализа гистологических материалов. Место взятия материала соответствовало участку биопсии, проведенной до лечения. Гистологический материал биоптата вульвы подвергался фиксации нейтральным (забуференным pH 7,0) 10–12% формалином. В гистологических срезах оценивали также патологоанатомические особенности в обеих исследуемых группах. Применялась окраска материала по Ван-Гизону.
Объективизацию жалоб и контроль эффективности проводимой терапии осуществляли путем оценки по валидированному опроснику PISQ-12 (Pelvic Organ Prolapse and Incontinence Sexual Function Questionnaire), рекомендованному для применения в клинической практике Международной урогинекологической ассоциацией и позволяющему качественно оценить три сферы: поведенческо-эмоциональную, физиологическую и сексуальную. Подсчитывалась сумма баллов, которыми оценивались ответы пациенток исследуемых групп на вопросы анкеты PISQ-12. Результаты анкетирования интерпретировали следующим образом: от 0 до 10 баллов — ухудшение, от 11 до 20 баллов — без изменений, от 21 до 30 баллов — улучшение состояния сексуальной функции. Изучали динамику выраженности симптомов СЛВ, оцениваемых с помощью 10-балльной визуальной аналоговой шкалы (ВАШ): где 0 баллов — нет симптома, 10 баллов — самый высокий показатель выраженности симптома. В ходе исследования также оценивали побочные эффекты проводимого лечения.
Для обработки результатов исследования применяли стандартные методы статистики.
Результаты исследования
При сравнительном анализе клинико-анамнестических данных между группами не было выявлено статистических различий. Средний возраст пациенток обеих групп составил 53±2,5 года. При сборе анамнеза выяснилось, что средний возраст наступления менопаузы составил 50,4±2 года. При анализе сопутствующих заболеваний у пациенток с ХДЗВ выявилось преобладание хронических аутоиммунных заболеваний щитовидной железы — у 14 (23,3%) пациенток, что подтверждает данные литературы о том, что эндокринные и аутоиммунные заболевания наиболее распространены среди пациенток с СЛВ [5].
В ходе проведения гистологического исследования выявили 52 (86,7%) из 60 пациенток с СЛВ и 8 (13,3%) из 60 пациенток с СЛВ в сочетании с плоскоклеточной гиперплазией вульвы.
В ходе воздействия неодимовым лазером не наблюдалось побочных эффектов, во время проведения самой манипуляции и в течение дня пациентки ощущали легкое чувство тепла и умеренное жжение. Визуально на кожных покровах наружных половых органов отмечалась гиперемия, которая нивелировалась в течение 1–2 ч после процедуры.
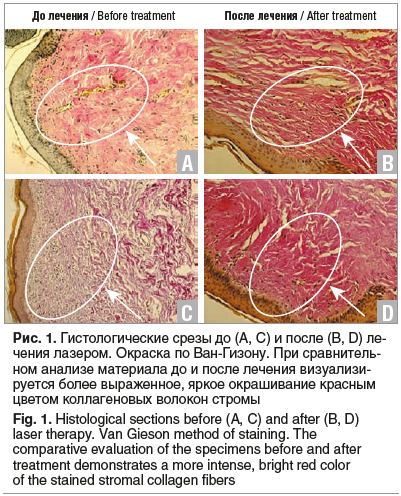
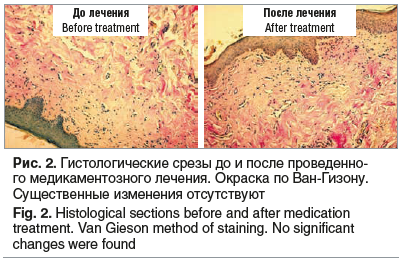
Результаты гистологического исследования до и после лечения у пациенток 1-й и 2-й групп представлены на рисунках 1 и 2 соответственно. По результатам исследования у пациенток 1-й группы визуализировалось более выраженное, яркое окрашивание красным цветом коллагеновых волокон стромы, что говорит о выраженной коллагенизации стромы после лечения (см. рис. 1). По результатам исследования у пациенток 2-й группы не выявили существенных изменений (см. рис. 2).
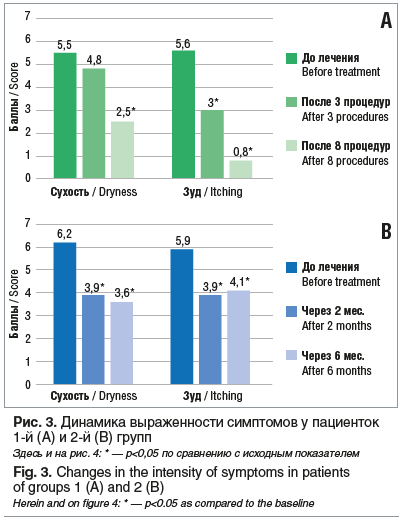
По результатам оценки выраженности симптомов по ВАШ пациентки 1-й и 2-й групп перед началом лечения имели умеренную степень выраженности симптомов (рис. 3), что соответствовало 5–7 баллам. После проведения курсов терапии отмечался регресс жалоб у пациенток обеих групп. По результатам двухмесячного наблюдения пациентки 2-й группы имели более низкие значения по ВАШ по сравнению с исходными, что указывало на эффективность ГКС, однако в ходе дальнейшего наблюдения возобновлялись проявления симптомов, что указывало на кратковременный эффект терапии ГКС и требовало проведения поддерживающей терапии до 6 мес. (рис. 4).
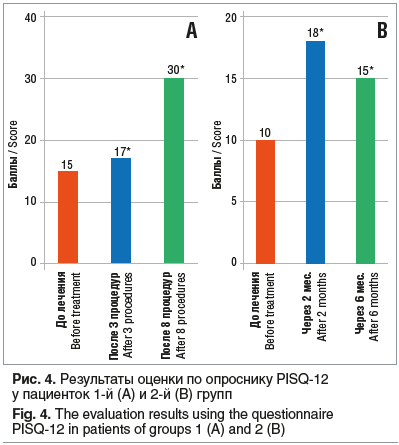
У пациенток 1-й группы на фоне терапии восстанавливалась сексуальная активность и повышалось либидо. Все пациентки 1-й группы, живущие половой жизнью, отметили улучшение чувствительности интимной зоны, отсутствие сухости и чувства жжения при половом акте. В целом половой жизнью до лечения жили 7 (15%) из 45 пациенток, после окончания курса лазеротерапии половые контакты стали регулярными или возобновились у 18 (40%) пациенток (p<0,05). Во 2-й группе пациентки отмечали улучшение симптомов на фоне проводимой двухмесячной терапии, однако у 9 (60%) наблюдаемых потребовалось поддерживающее лечение ГКС в связи с возобновлением симптомов, которые сказывались на качестве сексуальной жизни. В сравнительном анализе полученных результатов отмечается улучшение показателей в группе с лазерным лечением.
На рис. 4. представлены результаты оценки по опроснику PISQ-12. По данным валидированных опросников (PISQ-12, оценка разницы в симптомах, собранных с помощью ВАШ), у 90% пациенток отмечался практически полный регресс жалоб, связанных с зудом в области вульвы, после курса лечения неодимовым лазером. Значительно уменьшилась сухость у 70% пациенток, что существенно снизило дискомфорт в области наружных половых органов.
Наблюдаемый у пациенток 1-й группы визуальный эффект (рис. 5) отражает изменения, происходящие в области вульвы в период лечения неодимовым лазером. Ультракороткий микросекундный импульс Aerolase Neo стимулирует достаточный прогрев тканей, не повреждая эпидермис, способствуя естественной выработке коллагена, улучшению микроциркуляции тканей, благодаря чему кожа избавляется от пигментных пятен, увлажняется и приобретает более эстетичный вид. У пациенток 2-й группы не было зафиксировано визуальных изменений после лечения.
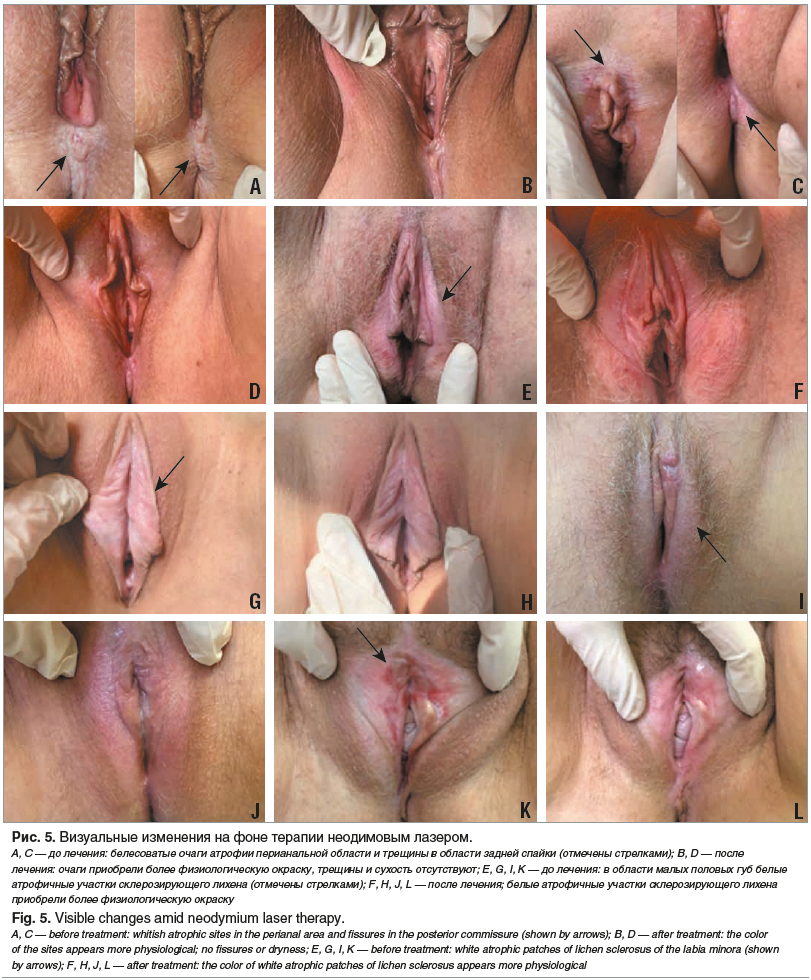
Заключение
Наиболее выраженный и часто встречающийся симптом СЛВ — зуд наружных половых органов. По данным валидированных опросников, у большинства пациенток отмечался практически полный регресс жалоб, связанных с зудом в области вульвы после курса лечения неодимовым лазером. Значительно уменьшилась сухость у большинства пациенток, что позволило снизить дискомфорт в области наружных половых органов. В отличие от пациенток, которые получали лечение неодимовым лазером, пациентки, применявшие локальные ГКС, отмечали возобновление симптомов зуда в области вульвы, что потребовало продолжения поддерживающей терапии до 6 мес. (показан кратковременный эффект ГКС). На основании изучения гистологических препаратов до и после лечения можно сделать вывод о том, что терапия неодимовым лазером способствует выраженной коллагенизации стромы в тканях вульвы по сравнению с медикаментозным лечением, что говорит об эффективности данного метода лечения ХДЗВ. Пациентки, живущие половой жизнью, которым проводилось лечение неодимовым лазером, стали отмечать улучшение половой жизни в связи с повышением чувствительности во время полового акта, усиление либидо и увлажнение кожи и слизистой, что также повышает самооценку и качество жизни. Использование неодимового лазера является новым безопасным методом лечения дистрофических заболеваний вульвы с хорошей переносимостью и эффективностью. Технология микросекундного лазерного воздействия, в отличие от других лазерных систем, не требует проведения реабилитации, лечение с использованием неодимового лазера Aerolase Neo за счет сочетания длины волны, высокой энергии в импульсе и длительности импульса (650 мс) практически безболезненно, не требует контакта с кожей, не нарушает кожного покрова (неинвазивно), не вызывает побочных эффектов. Таким образом, целесообразно рекомендовать данную терапию пациенткам с ХДЗВ, а именно для лечения лейкоплакии вульвы и СЛВ ранней стадии, с умеренными проявлениями зуда, курсом из 8–10 процедур с интервалом в 2–3 нед.
Сведения об авторах:
Доброхотова Юлия Эдуардовна — д.м.н., профессор, заведующая кафедрой акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0002-7830-2290.
Азимова Амина Юсуповна — врач акушер-гинеколог, старший лаборант кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0001-8528-9648.
Боровкова Екатерина Игоревна — д.м.н., профессор кафедры акушерства и гинекологии РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0001-7140-262X.
Ильина Ирина Юрьевна — д.м.н., профессор кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0001-8155-8775.
Ибрагимова Джамиля Магомедовна — к.м.н., доцент кафедры акушерства и гинекологии РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0002-8738-868X.
Гришин Игорь Игоревич — д.м.н., профессор кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0002-2689-2751.
Платова Елена Сергеевна — к.м.н., заведующая гинекологическим отделением ГКБ № 1 им. Н.И. Пирогова; 117049, Россия, г. Москва, Ленинский пр-т, д. 8; ORCID iD 0009-0009-6999-4553.
Комагоров Владимир Игоревич — врач акушер-гинеколог, аспирант кафедры акушерства и гинекологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России; 117997, Россия, г. Москва, ул. Островитянова, д. 1; ORCID iD 0000-0003-4510-4244.
Контактная информация: Ибрагимова Джамиля Магомедовна, e-mail: dgam81@mail.ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах.
Конфликт интересов отсутствует.
Статья поступила 02.03.2023.
Поступила после рецензирования 28.03.2023.
Принята в печать 20.04.2023.
About the authors:
Yuliya E. Dobrokhotova — Dr. Sc. (Med.), Professor, Head of the Department of Obstetrics and Gynecology of the Faculty
of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0002-7830-2290.
Amina Yu. Azimova — obstetrician and gynecologist, senior research assistant of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0001-8528-9648.
Ekaterina I. Borovkova — Dr. Sc. (Med.), Professor of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0001-7140-262X.
Irina Yu. Il’ina — Dr. Sc. (Med.), Professor of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0001-8155-8775.
Dzhamilya M. Ibragimova — C. Sc. (Med.), associate professor of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0002-8738-868X.
Igor I. Grishin — Dr. Sc. (Med.), Professor of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0002-2689-2751.
Elena S. Platova — C. Sc. (Med.), Head of the Gynecology Department, N.I. Pirogov City Clinical Hospital No. 1; 8, Leninskiy av., Moscow, 119049, Russian Federation; ORCID iD 0009-0009-6999-4553.
Vladimir I. Komagorov — obstetrician and gynecologist, postgraduate student of the Department of Obstetrics and Gynecology of the Faculty of Medicine, Pirogov Russian National Research Medical University; 1, Ostrovityanov str., Moscow, 117997, Russian Federation; ORCID iD 0000-0003-4510-4244.
Contact information: Dzhamilya M. Ibragimova, e-mail: dgam81@mail.ru.
Financial Disclosure: no authors have a financial or property interest in any material or method mentioned.
There is no conflict of interests.
Received 02.03.2023.
Revised 28.03.2023.
Accepted 20.04.2023.
Информация с rmj.ru





