Нестероидные противовоспалительные препараты при мигрени
А. В. Амелин, доктор медицинских наук, профессор
ГБОУ ВПО СПбГМУ им. акад. И. П. Павлова Минздравсоцразвития России, Санкт-Петербург
Основной целью лечения приступа мигрени является устранение головной боли и сопутствующих симптомов. Успешное купирование приступа делает пациента приверженным к назначенному лечению, повышает качество его жизни. Сегодня для лечения приступа мигрени используются препараты различных фармакологических классов, которые в большей или меньшей степени соответствуют вышеперечисленным требованиям [1] (табл. 1).

Несмотря на широкий выбор средств для лечения мигрени, по-прежнему нет полного согласия в оценке их эффективности. С одной стороны, накоплено большое количество исследований, посвященных этой проблеме, и в то же время лишь немногие из них соответствуют требованиям медицины, основанной на доказательствах (стандарт GCP (Good Clinical Practice, Надлежащая клиническая практика)), и рекомендациям Международного общества по изучению головной боли (The International Headache Society, IHS).
Международные европейские рекомендации называют нестероидные противовоспалительные препараты (НПВП) средствами выбора для купирования приступов мигрени слабой и средней интенсивности. Проведены рандомизированные клинические исследования (РКИ) эффективности ацетилсалициловой кислоты [3–6], ибупрофена [7, 8], диклофенака [9–11], метамизола [12], феназона [13], толфенамовой кислоты [14], парацетамола [15]. Показано, что комбинация ацетилсалициловой кислоты с парацетамолом и кофеином высокоэффективна при мигрени и имеет преимущества перед отдельно применяемыми компонентами [16–18]. Внутривенно вводимая ацетилсалициловая кислота купирует приступ мигрени лучше, чем подкожно вводимый эрготамин [19]. Комбинация ацетилсалициловой кислоты с метоклопрамидом была так же эффективна, как суматриптан [20]. Шипучий Аспирин (1000 мг), ибупрофен (400 мг) и суматриптан (50 мг) были одинаково эффективны при мигрени через два часа после приема [21, 22]. В плацебо-контролируемом исследовании показано, что калиевая соль диклофенака в виде саше (50 и 100 мг) при купировании мигрени была эффективна, как суматриптан (100 мг) [10, 11]. Селективный ингибитор ЦОГ 2-го типа вальдекоксиб (20–40 мг) также уменьшал боль при мигрени [23].
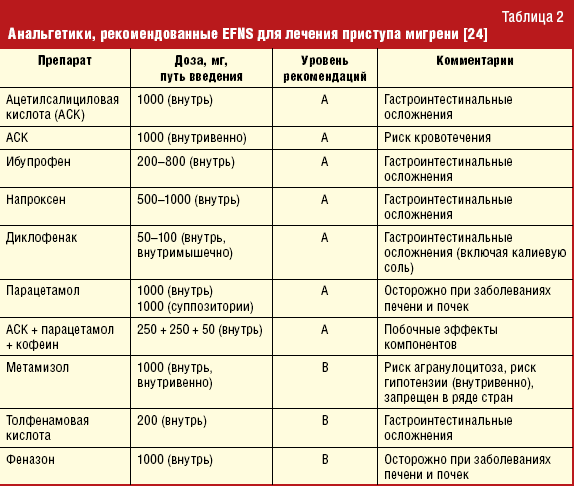
Европейская федерация неврологических сообществ (European Federation of Neurological Societies, EFNS) рекомендует для лечения мигрени применять НПВП, эффективность которых доказана в рандомизированных двойных слепых, плацебо-контролируемых исследованиях [24] (табл. 2).
Для купирования мигрени в первую очередь рекомендованы НПВП с быстрым накоплением в плазме (Tmax) и коротким периодом полувыведения (T1/2), что обеспечивает скорое развитие анальгезии и безопасность препарата при его неоднократном применении. В последние годы были созданы модифицированные формы известных НПВП (диклофенак калиевая соль (Вольтарен Рапид), ибупрофен в виде соли L-аргинина (Фаспик) и декскетопрофен трометамол (Дексалгин)) с измененными физико-химическими, фармакодинамическими и фармакокинетическими параметрами, позволяющими обеспечить быстрое наступление анальгезии (табл. 3).
Эффективность НПВП при мигрени связана с подавлением нейрогенного воспаления в мозговой оболочке. Противовоспалительная активность препаратов реализуется за счет антиэкссудативного действия и уменьшения аллогенного действия медиаторов воспаления. Антиэкссудативные свойства обусловливают уменьшение воспалительного отека, оказывающего механическое давление на болевые рецепторы тканей. Ингибирующее влияние этих препаратов на выработку и активность медиаторов воспаления уменьшает воздействие на нервные окончания таких биологически активных веществ, как субстанция Р, пептид, связанный с геном кальцитонина (CGRP), простагландины, брадикинин, гистамин, серотонин. Важно отметить, что ингибирование синтеза простагландинов уменьшает вызываемую ими сенсибилизацию болевых рецепторов к действию других химических и механических раздражителей. Уменьшение биосинтеза простагландинов в большей степени коррелирует с обезболивающим эффектом НПВП, чем с их противовоспалительным действием.
В ЦНС НПВП оказывают болеутоляющее действие за счет ингибирования синтеза простагландинов (ПГЕ1-, ПГЕ2- и ПГF2-альфа), участвующих в проведении болевой информации. Полагают, что снижение уровня простагландинов в ЦНС вызывает подавление боли вследствие усиления высвобождения норадреналина и повышения его стимулирующего влияния на альфа-адренорецепторы. Показано также, что в центральное болеутоляющее действие ненаркотических анальгетиков и НПВП вовлечена нисходящая тормозная серотонинергическая система и это действие реализуется, в частности, через серотониновые рецепторы спинного мозга и чувствительного ядра тройничного нерва. В целом анальгетическая активность многих НПВП в отношении воспаленной ткани не уступает активности наркотических анальгетиков [1, 2].
Ацетилсалициловая кислота применяется для лечения боли более 100 лет. В настоящее время используется для лечения приступов мигрени слабой и умеренной интенсивности в дозе 1000 мг. Максимальная концентрация в плазме отмечается через 1–2 часа. Жалобы со стороны желудочно-кишечного тракта (диспепсии, язва, кровотечения) являются класс-специфическими побочными явлениями для всех НПВП, независимо от пути введения. Их частота и выраженность зависят от суточной дозы, продолжительности применения ацетилсалициловой кислоты и наличия факторов риска. Отмечаются тошнота, рвота, гастралгия, диарея, эрозивные дефекты слизистой желудка и двенадцатиперстной кишки, вплоть до кровотечений. У детей до 12 лет прием Аспирина на фоне простудных заболеваний может провоцировать возникновение синдрома Рея (острая токсическая энцефалопатия, сопровождающаяся жировой дегенерацией внутренних органов, преимущественно печени и мозга).
Парацетамол по своей болеутоляющей активности не уступает Аспирину. Однако эффективность препарата при мигрени ниже, чем у ацетилсалициловой кислоты. Это связано с отсутствием у парацетамола противовоспалительного действия, а асептическое нейрогенное воспаление твердой мозговой оболочки имеет ключевое значение в формировании болевого синдрома при мигрени. Максимальная концентрация в плазме определяется через 30–90 минут. Скорость всасывания замедляется при приеме пищи, антацидов, активированного угля. Препарат малотоксичен и практически не обладает ульцерогенной активностью. В редких случаях отмечаются аллергические реакции. При длительном применении высоких доз возможно гепатотоксическое действие.

Диклофенак (Вольтарен) по силе анальгетического эффекта превосходит многие НПВП. Быстрая и мощная анальгезия наступает через 15–30 минут после внутримышечного введения натриевой соли диклофенака (75 мг) и через 15 минут после приема внутрь калиевой соли диклофенака в виде саше (Вольтарен Рапид, 50 мг) [10]. В большом рандомизированном исследовании показано, что эффективность калиевой соли диклофенака сравнима с суматриптаном при лечении многих приступов мигрени [11] (табл. 4). Максимальная концентрация препарата в крови при внутримышечном введении натриевой соли и при приеме внутрь калиевой соли отмечается через 20 минут. При краткосрочном применении Вольтарена Рапид побочные эффекты незначительны и немногочисленны [29].
Ибупрофен, напроксен, кетопрофен, кеторолак хорошо всасываются при приеме внутрь. Среди них кеторолак обладает самой выраженной анальгезией. Максимальная концентрация в плазме после приема кеторолака отмечается через 30–34 минут, ибупрофена и напроксена через 1–2 часа и через 5 часов после приема кетопрофена. НПВП-индуцированные гастроэнтеропатии встречаются чаще при использовании кеторолака, реже при применении ибупрофена. При длительном применении кеторолака возрастает вероятность нарушений функции печени и/или почек, а также тромбоцитопении и анемии.
В последнее время с целью повышения эффективности лечения тяжелого приступа мигрени предлагается комбинировать НПВП и триптан. Убедительно показано, что фиксированная комбинация суматриптана (50 мг) и напроксена натрия (500 мг) более эффективна при купировании приступа мигрени, чем монотерапия этими препаратами [25]. Головная боль через 2 часа уменьшалась значительно больше у пациентов, принимавших фиксированную комбинацию суматриптана с напроксеном (65%), чем у больных, получавших монотерапию суматриптаном (49%) или напроксеном (46%) (P < 0,01) (табл. 4). Полное купирование головной боли в этом исследовании зарегистрировано у 29% принимавших фиксированную комбинацию суматриптана и напроксена, 25% принимавших суматриптан и 17% принимавших напроксен (Р < 0,001). Smith T. R. и соавт. предполагают, что преимущество комбинации триптана и НПВП обусловлено комплексным действием этих препаратов на различные механизмы патогенеза приступа мигрени. В 2007 году было закончено исследование, подтвердившее высокую эффективность фиксированной комбинации суматриптана (85 мг) и напроксена (500 мг) при лечении приступа мигрени [28]. В этой работе сообщается о результатах двух одинаково спланированных исследований, в которых показаны достоверные преимущества комбинированного применения триптана с НПВП, по сравнению с монотерапией этими препаратами и плацебо (табл. 5).

Заключение
Правильный выбор препарата для эффективного лечения приступа является непростой задачей, решение которой зависит от тяжести мигренозного приступа, сопутствующих заболеваний, прошлого опыта применения препаратов. Проведенные РКИ и собственный опыт позволяют сформулировать несколько положений, которые помогут повысить эффективность лечения приступа мигрени [1]:
- НПВП с модифицированными физико-химическими свойствами могут быть эффективны при мигрени, как триптаны.
- Комбинация НПВП и триптана более эффективна, чем отдельное применение НПВП или триптана, при лечении приступа мигрени, так как они действуют на разные звенья патогенеза болезни.
- Если пациент не может отличить приступ мигрени от головной боли напряжения, то ему следует принять НПВП.
- При выраженной тошноте и рвоте следует избегать приема НПВП и триптанов внутрь. Предпочтительны интраназальный, ректальный, внутривенный или внутримышечный пути введения.
Литература
- Амелин А. В., Игнатов Ю. Д., Скоромец А. А., Соколов А. Ю. Мигрень. Патогенез, клиника, фармакотерапия 2011, 264 с.
- Игнатов Ю. Д., Кукес В. Г., Мазуров В. И. Клиническая фармакология нестероидных противовоспалительных средств. М.: ГЭОТАР, 2010. 258 с.
- Chabriat H., Joire J. E., Danchot J., Grippon P., Bousser M. G. Combined oral lysine acetylsalicylate and metoclopramide in the acute treatment of migraine: a multicentre double-blind placebo-controlled study // Cephalalgia. 1994; 14: 297–300.
- Nebe J., Heier M., Diener H. C. Low-dose ibuprofen in self-medication of mild to moderate headache: a comparison with acetylsalicylic acid and placebo // Cephalalgia. 1995; 15: 531–535.
- Tfelt-Hansen P., Henry P., Mulder L. J., Scheldewaert R. G., Schoenen J., Chazot G. The effectivenes of combined oral lysine acetilsalicylate and metoclopramide compared with oral sumatriptan for migraine // Lancet. 1995. Vol. 346. P. 923–926.
- Diener H. C., Bussone G., de Liano H. et al. Placebo controlled comparison of effervescent acetylsalicylic acid, sumatriptan and ibuprofen in the treatment of migraine attacks // Cephalalgia. 2004; 24: 947–954.
- Havanka-Kanniainen H. Treatment of acute migraine attack: ibuprofen and placebo compared // Headache. 1989; 29: 507–509.
- Kloster R., Nestvold K., Vilming S. T. A double-blind study of ibuprofen versus placebo in the treatment of acute migraine attacks // Cephalalgia. 1992; 12: 169–171.
- Karachalios G. N., Fotiadou A., Chrisikos N., Karabetsos A., Kehagioglou K. Treatment of acute migraine attack with diclofenac sodium: a double-blind study // Headache. 1992; 32: 98–100.
- Dahl F. C., Bjrkman R. Diclofenac-K (50 and 100 mg) and placebo in the acute treatment of migraine // Cephalalgia. 1993; 13: 117–123.
- The Diclofenac-K/Sumatriptan Migraine Study Group. Acute treatment of migraine attacks: efficacy and safety of a nonsteroidal antiinflammatory drug, diclofenacpotassium, in comparison to oral sumatriptan and placebo // Cephalalgia. 1999; 19: 232– 240.
- Tulunay F. C., Ergun H., Gulmez S. E. et al. The efficacy and safety of dipyrone (Novalgin) tablets in the treatment of acute migraine attacks: a double-blind, crossover, randomized, placebo-controlled, multi-center study // Funct Neurol. 2004; 19: 197–202.
- Goebel H., Heinze A., Niederberger U., Witt T., Zumbroich V. Efficacy of phenazone in the treatment of acute migraine attacks: a double-blind, placebo-controlled, randomized study // Cephalalgia. 2004; 24: 888–893.
- Myllyla V. V., Havanka H., Herrala L. et al. Tolfenamic acid rapid release versus sumatriptan in the acute treatment of migraine: comparable effect in a double-blind, randomized, controlled, parallel-group study // Headache. 1998; 38: 201–207.
- Lipton R. B., Baggish J. S., Stewart W. F., Codispoti J. R., Fu M. Efficacy and safety of acetaminophen in the treatment of migraine: results of a randomized, double-blind, placebo-controlled, population-based study // Arch Intern Med. 2000; 160: 3486–3492.
- Lipton R. B., Stewart W. F., Ryan R. E., Saper J., Silberstein S., Sheftell F. Efficacy and safety of acetaminophen, aspirin, and caffeine in alleviating migraine headache pain — three double-blind, randomized, placebo-controlled trials. Arch Neurol. 1998; 55: 210–217.
- Diener H. C., Pfaffenrath V., Pageler L. The fixed combination of acetylsalicylic acid, paracetamol and caffeine is more effective than single substances and dual combination for the treatment of headache: a multi-centre, randomized, double-blind, single-dose, placebo-controlled parallel group study // Cephalalgia. 2005; 25: 776–787.
- Goldstein J., Silberstein S. D., Saper J. R., Ryan R. E. Jr., Lipton R. B. Acetaminophen, aspirin, and caffeine in combination versus ibuprofen for acute migraine: results from a multicenter, double-blind, randomized, parallelgroup, single–dose, placebo-controlled study // Headache. 2006; 46: 444–453.
- Limmroth V., May A., Diener H. C. Lysine-acetylsalicylic acid in acute migraine attacks // Eur Neurol. 1999; 41: 88–93.
- Tfelt-Hansen P., Henry P., Mulder L. J., Scheldewaert R. G., Schoenen J., Chazot G. The effectivenes of combined oral lysine acetilsalicylate and metoclopramide compared with oral sumatriptan for migraine // Lancet. 1995. Vol. 346. P. 923–926.
- Diener H. C., Eikermann A., Gessner U. et al. Efficacy of 1000 mg effervescent acetylsalicylic acid and sumatriptan in treating associated migraine symptoms // Eur Neurol. 2004; 52: 50–56.
- Lampl C., Voelker M., Diener H. C. Efficacy and safety of 1000 mg effervescent aspirin: individual patient data meta–analysis of three trials in migraine headache and migraine accompanying symptoms // J Neurol. 2007; 254: 705–712.
- Kudrow D., Thomas H. M., Ruoff G. et al. Valdecoxib for treatment of a single, acute, moderate to severe migraine headache // Headache. 2005; 45: 1151–1162.
- Evers S., Fra J., Frese A., Goadsby P. J., Lindе M., May A., Sandor P. S. EFNS guideline on the drug treatment of migraine — revised report of an EFNS task force // European Journal of Neurology. 2009, 16, 968–981.
- Smith T. R., Sunshine A., Stark S. R. et al. Sumatriptan and naproxen sodium for the acute treatment of migraine // Headache. 2005; 45: 983–991.
- Krymchantowski A. V., Barbosa J. S. Rizatriptan combined with rofecoxib vs. rizatriptan for the acute treatment of migraine: an open label pilot study // Cephalalgia. 2002; 22: 309–312.
- Krymchantowski A. V., Bigal M. E. Rizatriptan versus rizatriptan plus rofecoxib versus rizatriptan plus tolfenamic acid in the acute treatment of migraine // BMC Neurol. 2004; 4: 10.
- Brandes J. L., Kudrow D., Stark S. R. et al. Sumatriptan-naproxen for acute treatment of migraine: a randomized trial // JAMA. 2007; 297: 1443–1454
- McNeely W., Goa K. L. Diclofenac-potassium in migraine: a review // Drugs. 1999, Jun. Vol. 57 (6). P. 991-10-03; review.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru