Содержание статьи
Ведение больных остеоартритом с коморбидностью в общей
врачебной практике: мнение экспертов, основанное на доказательной медицине
А. И. Мартынов*, доктор медицинских наук, профессор, академик РАН
А. В. Наумов*, доктор медицинских наук, профессор
А. Л. Вёрткин*, доктор медицинских наук, профессор
Л. И. Алексеева**, доктор медицинских наук, профессор
П. С. Дыдыкина**, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ФГБНУ НИИР им. В. А. Насоновой, Москва
Остеоартрит — гетерогенная группа хронических, дегенеративно-воспалительных
заболеваний суставов со сходными прогрессирующими морфологическими изменениями
(хряща, субхондральнои кости, синовиальнои оболочки, связок, капсулы,
околосуставных мышц), приводящими к снижению функциональной активности больного
и дестабилизации коморбидных состояний.
Остеоартрит (ОА) является самым распространенным хроническим заболеванием
суставов, которое встречается примерно у 11–13% населения; 81 млн больных ОА
зарегистрированы в Германии, Италии, Франции, Великобритании, Испании и 383 млн
больных — в России, Бразилии, Индии и Китае.
Значительное увеличение частоты ОА обусловлено прежде всего быстрым старением
популяций и пандемией ожирения, поэтому ОА в настоящее время становится одной из
основных проблем здравоохранения практически во всех странах. Прогнозируют, что
к 2020 г. встречаемость ОА в популяциях может достичь 57%, причем существенно
увеличиваются и затраты на лечение.
Болезни костно-мышечной системы, где большую долю составляют больные с ОА,
являются 3-й по частоте причиной инвалидизации населения РФ, вслед за
сердечно-сосудистыми заболеваниями (ССЗ) и онкологической патологией (табл. 1).
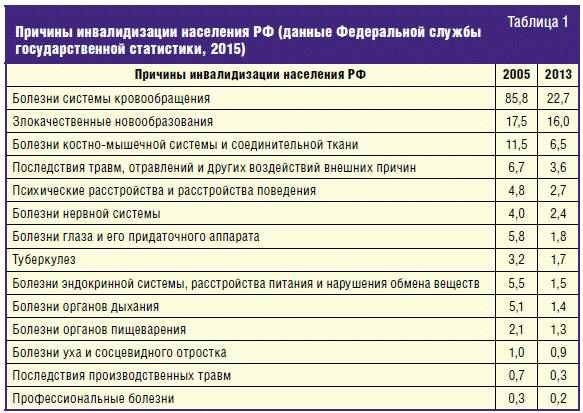
Распространенность ОА в России, по данным эпидемиологического исследования
(Е. А. Галушко, 2011), составила 13%, что превышает официальные данные почти в 2
раза.
Среди больных с коморбидными состояниями (ССЗ, сахарный диабет 2-го типа,
хроническая обструктивная болезнь легких) 80% больных имеют боли в суставах, а у
59% — выявлены рентгенологические симптомы остеоартрита (А. В. Наумов, А. Л.
Верткин, 2012).
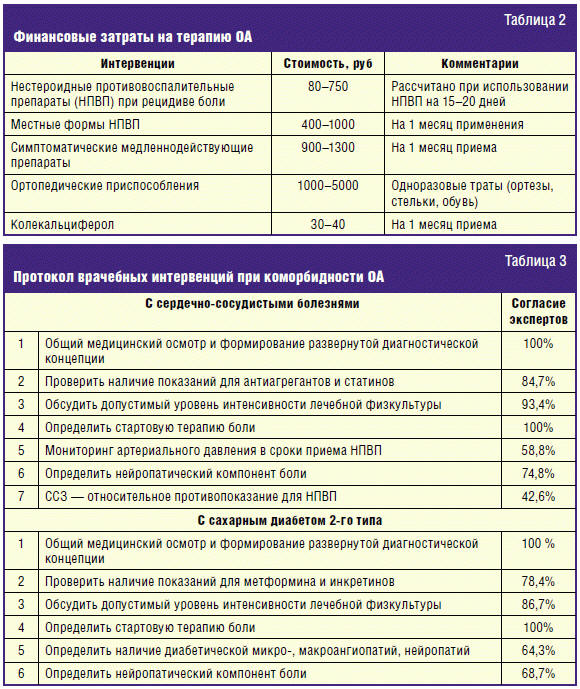
Больные с ОА, без социального обеспечения, тратят 3000–4000 рублей ежемесячно
для комплексной терапии заболевания (табл. 2).
В РФ отсутствуют единые стандарты по ведению больных с ОА на амбулаторном
этапе (врачом общей практики). Следует отметить отдельные клинические
рекомендации (в т. ч. НИИ ревматологии им. В. А. Насоновой) или устаревшие
стандарты ведения диспансерной группы.
Международный опыт показывает, что и при наличии единого стандарта и
клинических рекомендаций, опубликованных национальными обществами, нет строгого
выполнения регламентированных интервенций. К тому же рекомендации обществ
Европейского союза и США не могут быть симметрично использованы в отечественной
практике здравоохранения по целому ряду причин.
Накопленные данные в проблеме ОА свидетельствуют о невозможности подготовки
единого регламентирующего документа для ведения больных с ОА по причине
гетерогенности заболевания и, соответственно, множестве подходов к комплексной
терапии. Международное общество ревматологов (Osteoarthritis Research Society
International, OARSI) в 2014 г. подготовило Консенсус по ведению ОА, опираясь на
мнение европейских, американских, японских и канадских экспертов в составе 13
специалистов.
Значительным недостатком данного документа является отсутствие
последовательных действий при ОА в зависимости от коморбидности пациента. К тому
же целый ряд интервенций (в т. ч. использование центральных анальгетиков) не
могут быть использованы в практике здравоохранения РФ.
Все вышеуказанные обстоятельства послужили поводом к изучению мнений
экспертов РФ, среди специалистов терапевтов, кардиологов, ревматологов,
неврологов, реабилитологов, травматологов-ортопедов.
Из всех федеральных округов РФ в обсуждении приняли участие 100 экспертов.
Это главные специалисты регионов РФ, научные сотрудники профильных НИИ,
практикующие врачи, сотрудники медицинских ВУЗов.
Опросный лист содержал ряд модулей: стратегии ведения, инициальная терапия
боли, местная терапия боли, НПВП, симптоматические медленнодействующие
препараты, лечение нейропатического компонента хронической боли, дополнительные
средства в лечении ОА, немедикаментозные интервенции. Интервенции в модуль
включались исходя из доказательных данных. Т. е. указанная интервенция
встречается в двух и более клинических рекомендациях или иных официальных
документах авторитетных международных, специализированных ассоциациях и обществ.
Тем самым мы изначально отсеяли зачастую использующие в отечественной практике
недоказанные интервенции при ОА.
Экспертам предложили оценку модулей в трех категориях фенотипа ОА:
- ОА без коморбидности;
- коморбидность ОА и ССЗ;
- коморбидность ОА и СД 2-го типа.
Если предложенную в модуле интервенцию отмечали 30% и более экспертов, то она
автоматически попадала в консенсус, отражающий обобщенное мнение.
В каждой позиции модуля (медикаментозный, немедикаментозный метод) экспертам
предлагалось оценить «клинический результат» конкретной интервенции. Данный
критерий был специально введен для отражения конкретного мнения специалиста.
«Клинический результат» — критерий, отражающий достижение клинической цели
терапии ОА.
В случае оценки интервенций в блоке «инициальная терапия боли», «НПВП»,
«местная терапия боли» критерий «клинический результат» подразумевал оценку
баллов от 0 до 3 по следующей схеме: «Отсутствует эффект от терапии» — 0 баллов;
«Снижение интенсивности боли на 20%» — 1 балл; «Снижение интенсивности боли на
50%» — 2 балла; «Снижение интенсивности боли на 70%» — 3 балла.
В случае оценки интервенций в блоке «симптоматические медленнодействующие
средства», «нейропатический и психогенный компонент хронической боли»,
«дополнительные средства» критерий «клинический результат» подразумевал оценку
баллов от 0 до 3 по следующей схеме: «Не снижают дозу НПВП» — 0 баллов; «Снижают
дозу НПВП на 1/3 от стартовой» — 1 балл; «Снижают дозу НПВП на 1/2 от стартовой»
— 2 балла; «Позволяют отменить НПВП» — 3 балла.
В оценке стратегических вопросов ведения больных с ОА и коморбидностью
экспертам предлагался базовый набор манипуляций, требующий указать согласие или
несогласие, а также дополнить собственными рекомендациями. Если предложенные
рекомендации встречались у трех и более экспертов, они также вносились в
консенсус.
Первичный материал был обсужден на Экспертном совете под председательством
президента РНМОТ, академика РАН, профессора А. И. Мартынова. Членами совета были
профессора по дисциплинам «внутренние болезни», «кардиология», «неврология»,
«ревматология», «реабилиталогия», «клиническая фармакология». Ведущие
федеральные специалисты проблемы «остеоартрит» из НИИ ревматологии им. В. А.
Насоновой, МГМСУ им. А. И. Евдокимова, Первого МГМУ имени И. М. Сеченова, РНИМУ
имени Н. И. Пирогова внесли замечания и комментарии, нашедшие отражение в
финализирующих формулировках консенсуса экспертов РФ.
I. Стратегические вопросы ведения ОА с коморбидностью
При первичном осмотре пациента с остеоартритом необходимо оценить и отразить
в клинической документации:
- указать болезненные суставы;
- определить интенсивность боли (используя ВАШ), продолжительность, наличие
стартовой боли (утром, после периода покоя); - получить сведения о купировании предыдущих рецидивов боли;
- осмотреть и пальпировать сустав для оценки наличия: деформации сустава,
выпота в полости сустава, костных разрастаний, включая узелки Гебердена и/или
Бушара, болезненности при пальпации, атрофии околосуставных мышц; - изучить движения в суставе (ограничение подвижности, наличие крепитации
при движении) и оценить влияние поражения сустава (ов) на выполнение бытовых
функций; - оценить походку;
- выявить нарушения сна и депрессию, вызванные болью.
Для диагностики ОА лабораторные исследования не нужны (100% мнение
экспертов). При рентгенографии обязательно проводится одновременное исследование
симметричных суставов (100% экспертов): на рентгенограммах выявляют сужение
суставных щелей, остеосклероз, краевые остеофиты. Ультразвуковое исследование
проводится для выявления синовита (100% экспертов).
Только рентгенологических изменений недостаточно для клинического диагноза ОА
(необходимо наличие клинических симптомов) (100% экспертов).
С целью дифференциальной диагностики проводятся следующие исследования: общий
анализ крови (СОЭ) (100% экспертов), мочевая кислота (100% экспертов), креатинин
(80% экспертов), С-реактивный белок (100% экспертов), антитела к циклическому
цитруллинированному пептиду (40% экспертов), антитела к двуспиральной ДНК (35%
экспертов), ревматоидный фактор (45% экспертов), общий анализ мочи (100%
экспертов).
С целью персонификации фармакотерапии следует уточнить коморбидный статус
пациента: биохимические показатели липидного и углеводного обмена,
аминотрансферазы (78% экспертов).
К дополнительным методам исследования, проведение которых строго
регламентировано специальными показаниями, можно отнести магнитно-резонансную
томографию суставов, костную денситометрию; чаще данные методы используются для
дифференциальной диагностики (94,4% экспертов).
Показания для консультации ревматолога при первичном обращении в
поликлинику:
- длительно (более месяца) существующий синовит;
- подозрение на воспалительные заболевания суставов или системные
заболевания соединительной ткани (длительное припухание сустава, ускоренное
СОЭ, высокий уровень С-реактивного белка).
При повторном осмотре больных необходимо оценить и отразить в
клинической документации:
- указать болезненные суставы или присоединение новых болезненных суставов
(в т. ч. фасеточные суставы и пояснично-крестцовое сочленение); - отметить динамику интенсивности боли (используя ВАШ) и продолжительности;
- определить динамику синовита, если был;
- охарактеризовать оценку терапии пациентом;
- при наличии коморбидности оценить клиническую динамику коморбидного
заболевания.
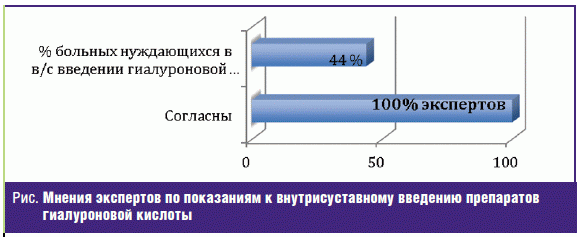
Показания к внутрисуставному введению препаратов гиалуроновой кислоты
(рис. 1):
- Главный критерий: отсутствие выпота в сустав (УЗИ сустава).
- При недостаточной эффективности проводимой терапии:
- прием НПВП 3 и более месяца;
- плохой и очень плохой эффект от симптоматических медленнодействующих
препаратов в течение 3 и более месяцев.
Показания к внутрисуставному введению депо-стероидов:
- Выпот в суставе.
Критерии неэффективности:
- Если через неделю выпот накопился вновь, повторное введение не
рекомендовано. - Следует проводить дифференциальную диагностику и консультацию ревматолога.
II. Медикаментозные методы комплексного лечени ОА с коморбидностью
Инициальная фармакотерапия болевого синдрома при остеоартрите
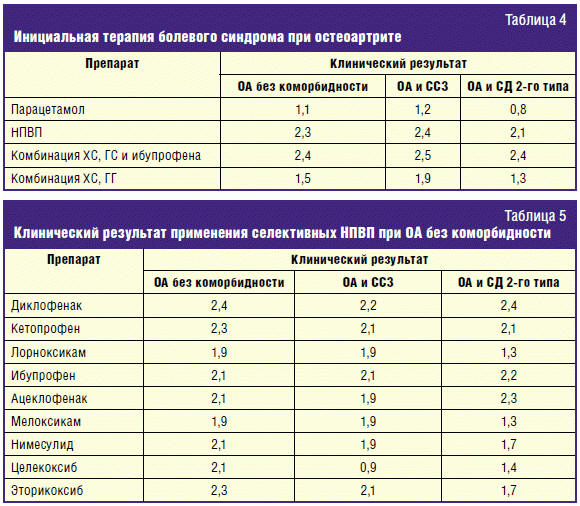
Международные эксперты считают целесообразным начинать терапию боли с
применения парацетамола в дозе 2–4 г в сутки. Эксперты РФ отмечают недостаточную
(низкую) эффективность обезболивания парацетамолом. Однако стоит обратить
внимание практикующих врачей на возможность и необходимость мультимодального
подхода к обезболиванию. Например, назначение парацетамола должно сочетаться с
назначением местных форм НПВП, лидокаина и регулярной физической нагрузкой,
регламентированной функциональными возможностями.
Особое место в инициальной терапии боли эксперты РФ отводят комбинации
хондроитина сульфата (ХС), глюкозамина сульфата (ГС) и ибупрофена. Это можно
объяснить с точки зрения фармакокинетических возможностей комбинации ГС и
ибупрофена, увеличивающей анальгетический потенциал ибупрофена, что позволяет
использовать минимально эффективную дозу последнего (табл. 4).
Однако большой клинический результат эксперты РФ отмечают и у группы НПВП. Но
риск нежелательных явлений последних должен быть учтен в зависимости от
коморбидного фона пациента.
Клинический результат применения отдельных НПВП
Большинство международных и отечественных официальных формуляров подчеркивает
отсутствие существенной разницы в эффективности большинства представителей
группы НПВП. Особо обращается внимание на профиль переносимости, учитывающий как
частые и предсказуемые нежелательные эффекты препарата, так и реакции
идиосинкразии и не предсказуемые эффекты.
Сегодня стоит отметить три принципиальные группы побочных эффектов НПВП,
часто возникающие у пациентов с коморбидностью: НПВП-гастропатия,
тромбоэмболические осложнения и повышение артериального давления, истощение
антиноцицептивных резервов больного.
Следовательно, ведущими стратегическими задачами при назначении НПВП
являются:
- снижение дозы НПВП;
- снижение потребности в НПВП.
Стоит обратить внимание, что эксперты РФ высоко оценивают клинический
результат применения селективных НПВП при ОА без коморбидности и отдают
предпочтение неселективным НПВП при ОА с коморбидностью ССЗ или СД 2-го типа
(табл. 5).
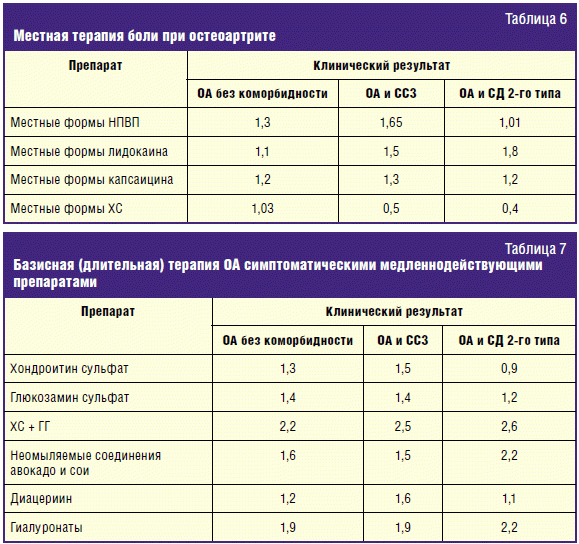
Местная терапия боли
Местная терапия боли имеет существенное значение в комплексной терапии
больных с ОА. Международные данные демонстрируют отчетливый клинический эффект у
местных форм НПВП, капсаицина и лидокаина.
Эксперты РФ отмечают лучший клинический результат у местных форм НПВП и
лидокаина (табл. 6).
Важность данной интервенции обусловлена и самим анальгетическим потенциалом
лекарства, и возможностью сократить дозы и сроки приема системных форм НПВП.
Базисная (длительная) терапия ОА симптоматическими
медленнодействующими препаратами
При проведении терапии ОА одной из ведущих задач является комплексное
воздействие на дегенерирующий хрящ, теряющий амортизационные свойства. Патогенез
ОА определяет значительное увеличение нагрузки на субхондральную кость с
нарушением костного ремоделирования, развитием остеоида и появлением остеофитов.
По данным доказательной медицины и мнению международных экспертов,
комплексная терапия ОА должна включать препараты замедленного действия (ГС, ХС,
комбинация ХС и глюкозамина гидрохлорида (ГГ), неомыляемые соединения
авокадо/сои, диацереин и гиалуроновую кислоту). Сущность этого подхода к лечению
ОА обусловлена воздействием этой группы препаратов на метаболические процессы
хрящевой ткани и регенерацию репаративных возможностей хондроцитов.
Как видим, большинство экспертов РФ выделяют наибольший клинический результат
у комбинированных препаратов ХС и ГГ (табл. 7). Эта позиция соответствует
современному международному тренду, где именно эта комбинация ассоциируется с
анальгетическим потенциалом ряда селективных НПВП. И предлагается к
альтернативному лечению боли при ОА в случае высокого риска нежелательных
эффектов НПВП.
Терапия нейропатического компонента хронической боли при ОА и
коморбидности
Лечение основного заболевания (остеоартрита) не всегда приводит к редукции
боли. Нередко наблюдается диссоциация между выраженностью боли и степенью
поражения нервной системы. Многие пациенты с нейропатической болью ошибочно
принимают НПВП, которые при этом типе боли неэффективны. Это обусловлено тем,
что при нейропатической боли главными патогенетическими механизмами являются не
процессы активации периферических ноцицепторов, а нейрональные и рецепторные
нарушения, периферическая и центральная сенситизация.
Эксперты РФ выделяют прегабалин и габапентин как основные средства для
лечения нейропатического компонента хронической боли, строго по регламентирующим
показаниям (табл. 8).
В качестве коррекции психогенного компонента хронической боли выделяют
дулоксетин.
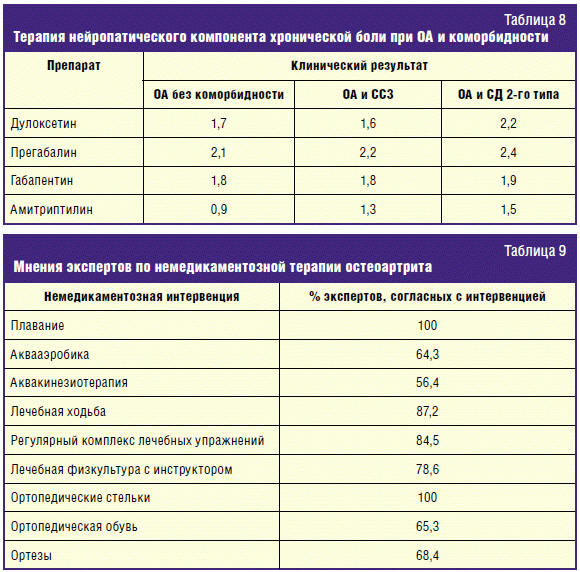
III. Немедикаментозные методы комплексного лечени ОА с коморбидностью
Установлено, что регулярная физическая активность и физические упражнения
положительно влияют на симптомы, функцию и качество жизни, они являются
решающими компонентами ведения пациентов с остеоартрозом. Упражнения должны быть
направлены на расширение объема движений, увеличение гибкости, пребывание на
свежем воздухе и улучшение работы мышц. Функция мышц может улучшаться не только
благодаря силовым, но и за счет функциональных упражнений, улучшающих
выносливость мышц и контроль двигательной активности. Режим ежедневных
упражнений, особенно направленных на мышечную силу, должен учитывать локальную
патологию суставов и нарушения, такие как изменение оси сустава и
недостаточность связочного аппарата (табл. 9).
Заключая обзор мнений экспертов РФ о «Ведении остеоартрита с коморбидностью в
общей врачебной практике», следует выделить несколько принципиальных позиций:
- Первичный прием, наблюдение и ведение диспансерной группы больных с
остеоартритом может и должен осуществлять врач общей практики. - Каждый осмотр больного с остеоартритом должен сопровождаться изучением
статуса коморбидных состояний. - Адекватная патогенетическая коррекция коморбидности (ССЗ, СД 2-го типа,
ожирение) является ключевым аспектом лечения остеоартрита. - Лечение остеоартрита должно быть комплексным и содержать как минимум одну
интервенцию из приведенных модулей в консенсусе.
Полный список экспертов
А. И. Мартынов (терапевт; академик РАН, президент РНМОТ, Москва), Л. И.
Алексеева (ревматолог; НИИ Ревматологии РАН, Москва), И. С. Дыдыкина
(ревматолог; НИИ Ревматологии РАН, Москва), Н. В. Чичасова (ревматолог; Институт
профессионального образования Первого МГМУ им. И. М. Сеченова, Москва), А. В.
Наумов (терапевт; ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), А. Л. Верткин
(терапевт; ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), Е. А. Прохорович
(терапевт; ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), В. Б. Мычка (кардиолог;
ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), Л. В. Меньшикова (терапевт,
ревматолог; Иркутская ГМА последипломного образования, Иркутск), М. В. Путилина
(невролог; РНИМУ им. Н. И. Пирогова, Москва), В. В. Бадокин (ревматолог; ГБОУ
ДПО РМАПО, Москва), Н. А. Третьякова (терапевт, кардиолог; ГБОУ ВПО Амурская ГМА,
Благовещенск), Р. Г. Камалова (ревматолог; ГБУЗ РКБ им. Г. Г. Куватова, Уфа), М.
В. Погребная (терапевт, ревматолог; ГБОУ ВПО Амурская ГМА, Благовещенск), Р. И.
Стрюк (терапевт, кардиолог; ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), Е. Ю.
Майчук (терапевт, кардиолог; ГБОУ ВПО МГМСУ им. А. И. Евдокимова, Москва), Г. Ф.
Фатхуллина (ревматолог; ГБУЗ РКБ им. Г. Г. Куватова, Уфа), О. А. Кичерова
(невролог; ГБОУ ВПО Тюменская ГМА Минздрава РФ, Тюмень), Л. И. Рейхерт
(невролог; ГБОУ ВПО Тюменская ГМА Минздрава РФ, Тюмень), Л. М. Валишина
(ревматолог; РКБ им. Г. Г. Куватова, Уфа), Л. Н. Елисеева (терапевт, ревматолог,
кардиолог; ГБОУ ВПО КубГМУ Минздрава России, Краснодар), Э. Г. Муталова
(терапевт, ревматолог; Башкирский ГМУ, Уфа), С. Е. Мясоедова (терапевт,
ревматолог, кардиолог; ГБОУ ВПО Ивановская ГМА Минздрава России, Иваново), Л. К.
Пешехонова (ревматолог; Воронежская ГМА, Воронеж), П. С. Пухтинская (терапевт,
ревматолог; ГБОУ ВПО УГМУ Минздрава России, Екатеринбург), Р. А. Салеев
(невролог; ГБОУ УГМУ Минздрава России, Екатеринбург), О. В. Теплякова (терапевт,
ревматолог; ГБОУ ВПО УГМУ Минздрава России, Екатеринбург), Л. В. Трибунцева
(невролог, врач общей практики; ВГМА им. Н. Н. Бурденко, Воронеж), Е. М.
Филипченко (терапевт, кардиолог; ГБОУ ВПО КубГМУ Минздрава России, Краснодар),
Л. Ю. Широкова (ревматолог; ЯГМУ, Ярославль), Е. В. Борисова (хирург; ОАО
«Доктор-А», Тюмень), И. Б. Виноградова (ревматолог; УГУ, Ульяновская ОКБ,
Ульяновск), А. И. Дубиков (ревматолог; ТГМУ, Владивосток), В. Н. Исакова
(ревматолог; ДВГМУ, Хабаровск), П. П. Калинский (невролог; ТГМУ, Владивосток),
Э. Н. Оттева (ревматолог; КГБУЗ «ККБ № 1», ИПКСЗ, Хабаровск), Т. А. Щербоносова
(невролог; ИПКСЗ, Хабаровск), Г. Р. Еникеева (ревматолог; ГБУЗ РБ ГКБ № 13,
Уфа), М. З. Насыров (травматолог-ортопед, реабилитолог; ФГБУ «РНЦ «ВТО» им.
акад. Г. А. Илизарова, Курган), Л. А. Левашева (ревматолог, ТГМУ, Владивосток),
И. Ф. Кроткова (терапевт; ГБОУ ДПО РМАПО, Москва), О. А. Никитинская
(ревматолог; ФГБНУ НИИ Ревматологии им. В. А. Насоновой, Москва), И. В. Кирпичев
(травматолог ортопед; ГБОУ ВПО ИвГМА, Иваново), Е. П. Шарапова (ревматолог;
ФГБНУ НИИ Ревматологии им. В. А. Насоновой, Москва), А. С. Карабаева
(ревматолог; поликлиника Федеральной таможенной службы (ФНС), Москва), С. Г.
Аникин (ревматолог; ФГБНУ НИИ Ревматологии им. В. А. Насоновой, Москва), Е. Ю.
Эбзеева (терапевт; ГБОУ ДПО РМАПО, Москва), Р. М. Балабанова (ревматолог; ФГБНУ
НИИ Ревматологии им. В. А. Насоновой, Москва), О. Г. Маркова (ревматолог; ГБУ РС
Якутская ГКБ, Якутск), Т. Ю. Большакова (ревматолог; ГБОУ ВПО Красноярский ГМУ
им. профессора В. Ф. Войно-Ясенецкого МЗ РФ, Красноярск), Н. В. Кулакова
(терапевт, кардиолог; ТГМУ, Владивосток), А. А. Синенко (ревматолог; ТГМУ,
Владивосток), М. Ф. Марковская (ревматолог; ГБУЗ РХ «Республиканская больница
им. Г. Я. Ремишевской», Хакасия), М. П. Петрова (терапевт; ГБОУ ВПО Красноярский
ГМУ им. профессора В. Ф. Войно-Ясенецкого МЗ РФ, Красноярск), Г. А. Пальшин
(травматолог-ортопед; СВФУ им. Аммосова, Якутск), И. В. Марусина (ревматолог;
ОБУЗ Городская больница, Кострома), Т. А. Короткова (ревматолог; ФГБНУ НИИ
Ревматологии им. В. А. Насоновой, Москва), Н. А. Верещагин (травмотолог-ортопед;
Нижегородская ГМА, Нижний Новгород), О. В. Симонова (терапевт, ревматолог; ГБОУ
ВПО Кировская ГМА МЗ, Киров), Е. В. Соловьева (терапевт, кардиолог, ревматолог;
Нижегородская ГМА, Нижний Новгород), Т. А. Раскина (ревматолог; Кемеровская ГМА,
Кемерово), Н. В. Иванова (терапевт, клинический фармаколог; ФГБОУ ВПО Псковский
ГУ, Псков), Е. В. Крюкова (ревматолог, Вологодская ОКБ, Вологда), И. В.
Плесовская (ревматолог; филиал ГБОУ ВПО Кировская ГМА Минздрава России,
Республика Коми), Л. В. Титова (ревматолог; СГМУ, Архангельск), Б. В.
Заводовский (ревматолог; ФГБНУ НИИ клинической и экспериментальной ревматологии,
Волгоград), О. Н. Аношенкова (ревматолог; мед. центр «Максимум Здоровья»,
Томск), Улан-Удэ), Ю. В. Бочкарева (терапевт; ГБОУ ДПО Пензенский институт
усовершенствования врачей Минздрава России, Пенза), Е. И. Бусалаева (терапевт;
АУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашской
Республики, Чебоксары), Т. Л. Визило (невролог; НГИУВ, Новокузнецк), Е. Д.
Голованова (терапевт-геронтолог; Смоленская ГМА, Смоленск), М. Г. Жестикова
(невролог; ГБОУ ДПО НГИУВ МЗ РФ, Новокузнецк), А. В. Затеев
(терапевт-ревматолог; Алтайский ГМУ, Барнаул), П. Р. Камчатнов (невролог; ГБОУ
ВПО РНИМУ им. Н. И. Пирогова, Москва), Г. В. Клочкова (ревматолог; БУ «Сургутская
городская больница № 4», Сургут), С. В. Колбасников (врач общей практики,
ревматолог, кардиолог; ГБОУ ВПО Тверская ГМА, Тверь), Н. Н. Кораблева
(травматолог-ортопед; ГБОУ ДПО РМАПО, Москва), Д. И. Лахин (ревматолог; Липецкая
ОКБ, Липецк), М. Ф. Осипенко (терапевт; Новосибирский ГМУ, Новосибирск), В. С.
Петров (терапевт, ревматолог; ГБОУ ВПО РязГМУ Минздрава России, Рязань), А. А.
Попов (терапевт, ревматолог, гастроэнтеролог; ГБОУ ВПО Уральский ГМУ МЗ РФ,
Екатеринбург), С. Ю. Романова (ревматолог; ГБУЗ ТО «ОКБ № 1»), В. Н. Сороцкая
(ревматолог; Тульский ГУ, Тула), Э. Ф. Хазеева (ревматолог; ГБУЗ РКБ им. Г. Г.
Куватова, Уфа), И. Г. Хрипунова (ревматолог; Ставропольский ГМУ, Ставрополь), М.
И. Шупина (терапевт, ревматолог; ГБОУ ВПО Омская ГА МЗ РФ, Омск), Т. Н. Янковая
(врач общей практики; ГБОУ ВПО СГМА Минздрава России, Смоленск), С. А. Лапшина
(терапевт, ревматолог, кардиолог; ГБОУ ВПО Казанский ГМУ МЗ РФ, Казань), А. И.
Мирончева (ревматолог; ГБУЗ ГКБ № 1, Оренбург), И. А. Осетрова (невролог; НОУ
ВПО «СМИ «Реавиз», Самара), Г. В. Шавкута (терапевт; РостГМУ, Ростов-на-Дону),
С. С. Копенкин (травматолог; РНИМУ им. Н. И. Пирогова, Москва), А. Е. Барулин
(невролог; ГБОУ ВПО ВолгГМУ Минздрава России, Волгоград), О. Б. Несмеянова
(ревматолог; ГМЛПУЗ ЧОКБ, Челябинск), А. О. Исаканова (ревматолог; МБУЗ ОТКЗ ГКБ
№ 1, Челябинск), Е. И. Копилов (ревматолог; Ивановская ОКБ, Иваново), Е. В.
Зонова (ревматолог; Новосибирский ГМУ, Новосибирск), В. В. Шабалин (ревматолог;
ГБОУ ВПО Красноярский ГМУ университет им. профессора В. Ф. Войно-Ясенецкого МЗ
РФ, Красноярск), И. А. Грибачева (невролог; Новосибирский ГМУ, Новосибирск), Т.
И. Батудаева (ревматолог; ГБОУ ДПО Иркутская ГМА последипломного образования,
Улан-Удэ), Ф. Ф. Гашилова (невролог; МСЧ № 2, Томск), Ю. В. Лалов
(невролог-нейрохирург, ГБОУ ВПО Омская ГМК МЗ РФ, Омск), Н. М. Никитина
(ревматолог; ГБОУ ВПО Саратовский ГМУ им. Разумовского МЗ РФ, Саратов).
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru







