Сахарный диабет — одно из самых распространенных заболеваний в мире, а неалкогольная жировая болезнь печени (НАЖБП) — самое часто встречающееся заболевание в гепатологии. Очень часто данные заболевания имеются у одного пациента. До сих пор нет точного ответа, является НАЖБП причиной или следствием инсулинорезистентности — одного из главных механизмов развития сахарного диабета (СД) 2-го типа. НАЖБП предшествует развитию СД 2-го типа, в то время как СД является фактором прогрессирования НАЖБП до неалкогольного стеатогепатита и цирроза. Оба заболевания — СД 2-го типа и НАЖБП — являются факторами риска сердечно-сосудистых заболеваний. В данном обзоре отражены показания к скринингу нарушений углеводного обмена и НАЖБП, факторы развития, алгоритмы диагностики и лечения этих заболеваний. Отмечается, что питание является ключевым элементом в лечении. Представлена краткая характеристика основных классов сахароснижающих препаратов и препаратов, применяющихся для лечения НАЖБП.
Ключевые слова: сахарный диабет 2-го типа, инсулинорезистентность, неалкогольная жировая болезнь печени, НАЖБП, эссенциальные фосфолипиды, Эссенциале форте Н.
Для цитирования: Куфтова Ю.В., Глинкина И.В. Сахарный диабет 2-го типа и неалкогольная жировая болезнь печени в практике терапевта // РМЖ. Медицинское обозрение. 2018. №5. С. 17-25
Diabetes mellitus type 2 and non-alcoholic fatty liver disease in the practice of the therapist
Yu.V. Kuftova, I.V. Glinkina
Sechenov University, Moscow
Diabetes mellitus is one of the most common diseases in the world, and non-alcoholic fatty liver disease (NAFLD) is the most common pathology in hepatology. Very often, these diseases occur in one patient. Until now, there is no exact answer, if the NAFLD is the cause or the consequence of insulin resistance — one of the main mechanisms for the development of diabetes mellitus type 2 (DM). NAFLD precedes the development of DM type 2, while DM is a factor in the progression of NAFLD to non-alcoholic steatohepatitis and cirrhosis. Both diseases — DM type 2 and NAFLD — are risk factors for cardiovascular diseases. This review reflects the indications for screening of violations of carbohydrate metabolism and NAFLD, development factors, algorithms for diagnosis and treatment of these diseases. It is noted, that nutrition is a key element in treatment. A brief description of the main classes of hypoglycemic drugs and drugs used to treat NAFLD is presented.
Key words: type 2 diabetes mellitus, insulin resistance, non-alcoholic fatty liver disease, NAFLD, essential phospholipids, Essentiale forte N.
For citation: Kuftova Yu.V., Glinkina I.V. Diabetes mellitus type 2 and non-alcoholic fatty liver disease in the practice of the therapist // RMJ. Medical Review. 2018. № 5. P. 17–25.
Вобзоре отражены показания к скринингу нарушений углеводного обмена и неалкогольной жировой болезни печени, факторы развития, алгоритмы диагностики и лечения этих заболеваний. Представлена краткая характеристика основных классов сахароснижающих препаратов и препаратов, применяющихся для лечения неалкогольной жировой болезни печени.
Содержание статьи
- 1 Нарушения углеводного обмена
- 2 Скрининг нарушений углеводного обмена
- 3 Терапия нарушений углеводного обмена
- 4 Предиабет (нарушение гликемии натощак, нарушение толерантности к глюкозе)
- 5 Сахарный диабет 2-го типа
- 6 Немедикаментозная терапия
- 7 Сахароснижающая терапия
- 8 Препараты, повышающие чувствительность тканей к инсулину
- 9 Препараты, стимулирующие секрецию инсулина β-клетками поджелудочной железы
- 10 Препараты, блокирующие всасывание глюкозы в кишечнике
- 11 Препараты с инкретиновой активностью
- 12 Препараты, ингибирующие реабсорбцию глюкозы в почках
- 13 Инсулины
- 14 Сахарный диабет 2-го типа и неалкогольная жировая болезнь печени
- 15 Определение
- 16 Патогенез
- 17 Эпидемиология
- 18 Скрининг и критерии диагностики
- 19 Лечение
- 20 Заключение
Нарушения углеводного обмена
Сахарный диабет (СД) — одна из самых актуальных проблем современной медицины. По прогнозам ВОЗ, это заболевание уже к 2030 г. будет занимать 7-е место среди всех причин смертности [1]. СД уже давно называют неинфекционной эпидемией XXI в.: по данным глобального доклада ВОЗ, количество людей с СД возросло со 108 млн в 1980 г. до 422 млн в 2014 г. [2].
Число больных СД 2-го типа в РФ, согласно Федеральному регистру СД, за последние 15 лет выросло больше чем в 2 раза: с 2,2 млн человек в 2003 г. до 4,5 млн к настоящему моменту [3]. Однако, по данным национального эпидемиологического кросс-секционного исследования NATION, количество больных СД намного больше — около 8,5 млн, что составляет 5,4% российской популяции, при этом более половины пациентов о существовании у них заболевания не знают [4]. При отсутствии своевременного лечения СД приводит к поражению практически всех органов и систем с развитием макро- и микроваскулярных осложнений, что является причиной инвалидизации и преждевременной смерти. Не менее тревожно выглядят данные исследования NATION, согласно которым около 20% популяции РФ — или каждый пятый — входит в группу высокого риска развития СД. Учитывая вышесказанное, все большее значение приобретает необходимость своевременного скрининга нарушений углеводного обмена терапевтами, семейными врачами и врачами общей практики [4].
Скрининг нарушений углеводного обмена
Скрининг нарушений углеводного обмена включает исследование уровня глюкозы венозной плазмы или цельной капиллярной крови либо гликированного гемоглобина (HbA1c). Измерения гликемии проводятся натощак (утром после предварительного голодания в течение 8–14 часов) или в случайной точке (в любое время суток вне зависимости от времени приема пищи), исследование уровня HbA1c может быть проведено в любое время. Диагностические критерии приведены в таблице 1. Для установления диагноза значение гликемии или HbA1c в диабетическом диапазоне должно быть получено дважды. При выявлении нарушенной гликемии натощак или уровня HbA1c 5,7–6,4% следует провести пероральный глюкозотолерантный тест (ПГТТ) с 75 г безводной глюкозы. Тест проводится утром на фоне не менее 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду), последний прием пищи должен содержать 30–50 г углеводов [5]. ПГТТ не проводится на фоне обострения заболевания и кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды и др.) [6].
![Таблица 1. Диагностические критерии СД и других нарушений гликемии (ВОЗ, 1999–2013) [5] Таблица 1. Диагностические критерии СД и других нарушений гликемии (ВОЗ, 1999–2013) [5]](https://medblog.su/wp-content/uploads/2018/12/saharnyj-diabet-2-go-tipa-i-nealkogolnaya-zhirovaya-bolezn-pecheni-v-praktike-terapevta-kuftova-yu-v-glinkina-i-v.png)
Показания для скрининга нарушений углеводного обмена [5]:
возраст ≥45 лет
или
избыточная масса тела и ожирение (ИМТ≥25 кг/м2)
+ наличие 1 фактора риска:
семейный анамнез СД (родители или сибсы с СД 2-го типа);
привычно низкая физическая активность;
гестационный СД или рождение крупного плода в анамнезе;
артериальная гипертензия (≥140/90 мм рт. ст. или медикаментозная антигипертензивная терапия);
холестерин липопротеидов высокой плотности (ЛПВП) ≤0,9 ммоль/л и/или уровень триглицеридов ≥2,82 ммоль/л;
синдром поликистозных яичников, черный акантоз;
CCЗ;
предиабет, выявленный ранее;
НАЖБП [5, 7].
Терапия нарушений углеводного обмена
Предиабет (нарушение гликемии натощак, нарушение толерантности к глюкозе)
В случае выявления любого нарушения углеводного обмена прежде всего следует рекомендовать изменение образа жизни, направленное на снижение массы тела как минимум на 5–7% от исходной в течение 6 мес. Это достигается путем снижения калоража суточного рациона на 500–750 ккал за счет значительного снижения потребления легкоусвояемых углеводов и жиров, а также увеличения физической активности умеренной интенсивности с длительностью нагрузки не менее 30 мин в большинство дней недели (не менее 150 мин/нед.). Скорость снижения массы тела должна составлять не более 1–2 кг/нед., резкие ограничения в питании и голодание противопоказаны [5].
Одним из простых способов определения рационального количества и вида пищи является так называемый «метод тарелки» [8]: тарелка мысленно делится на 2 равные части, одна из получившихся половинок — еще на две. В самую большую часть можно накладывать овощи без содержания крахмала, в одну из четвертей — гарнир (злаки и продукты, содержащие крахмал), а в оставшуюся четверть — основное блюдо (продукты, содержащие белок с минимальным содержанием жира). Можно добавить порцию фруктов или молочных продуктов. Завершить прием пищи можно низкокалорийным напитком: водой, несладким чаем или кофе. Данный метод применим не только для лиц с нарушением углеводного обмена, но и для любого человека, стремящегося к рациональному питанию (рис. 1).
![Рис. 1. Принцип составления рациона по «методу тарел- ки» ([8] с модификацией) Рис. 1. Принцип составления рациона по «методу тарел- ки» ([8] с модификацией)](https://medblog.su/wp-content/uploads/2018/12/1545117306_274_saharnyj-diabet-2-go-tipa-i-nealkogolnaya-zhirovaya-bolezn-pecheni-v-praktike-terapevta-kuftova-yu-v-glinkina-i-v.png)
В качестве медикаментозной терапии рекомендуется назначение метформина, особенно пациентам с ИМТ ≥35 кг/м2, в возрасте до 60 лет и женщинам с предшествующим гестационным СД [6]. При этом для уменьшения риска возникновения нежелательных явлений со стороны ЖКТ следует начинать лечение с 500 мг/сут в первую неделю, с постепенным увеличением дозы до 850 мг 2 р./сут [5, 6].
Сахарный диабет 2-го типа
Целью лечения СД 2-го типа является снижение риска прогрессирования поздних осложнений, что требует достижения и поддержания не только индивидуальных значений таких параметров гликемического контроля, как уровень гликемии и HbA1c, но и показателей липидного спектра и артериального давления. Согласно рекомендациям Российской ассоциации эндокринологов (РАЭ), целевой уровень HbA1c может варьировать от 6,0–6,5% до 7,5–8,0% в зависимости от возраста пациента и наличия тяжелых макрососудистых осложнений и/или риска тяжелой гипогликемии (табл. 2) [5].
![Таблица 2. Алгоритм индивидуализированного выбора целей терапии по HbA1с [5] Таблица 2. Алгоритм индивидуализированного выбора целей терапии по HbA1с [5]](https://medblog.su/wp-content/uploads/2018/12/1545117306_663_saharnyj-diabet-2-go-tipa-i-nealkogolnaya-zhirovaya-bolezn-pecheni-v-praktike-terapevta-kuftova-yu-v-glinkina-i-v.png)
Также РАЭ рекомендует следующие целевые значения показателей липидного обмена у пациентов с СД: холестерин липопротеидов низкой плотности (ЛПНП) 1,0 ммоль/л для мужчин и >1,3 ммоль/л для женщин [4], общий холестерин
Учитывая в большинстве случаев позднее выявление СД 2-го типа, с манифестации заболевания до установления диагноза может пройти более 5 лет, а также принимая во внимание тот факт, что индивидуальные целевые значения гликемического контроля во многом определяются соматическим статусом пациента, сразу после установления диагноза целесообразно проводить скрининг поздних осложнений (табл. 3) [5]. Дальнейшая частота обследований определяется выявленными осложнениями.
![Таблица 3. Обследование больных СД 2-го типа без осложнений [5] Таблица 3. Обследование больных СД 2-го типа без осложнений [5]](https://medblog.su/wp-content/uploads/2018/12/1545117306_645_saharnyj-diabet-2-go-tipa-i-nealkogolnaya-zhirovaya-bolezn-pecheni-v-praktike-terapevta-kuftova-yu-v-glinkina-i-v.png)
Терапия СД 2-го типа включает изменение образа жизни (рациональное питание, отказ от курения, расширение физической активности) в сочетании с сахароснижающей терапией и при необходимости антигипертензивной, гиполипидемической, антиагрегантной терапией.
Немедикаментозная терапия
Регулярная физическая активность при СД 2-го типа является неотъемлемым компонентом терапии: она способствует снижению массы тела и повышает чувствительность тканей к инсулину, что приводит к снижению гликемии, артериального давления, уровня триглицеридов и повышению уровня ЛПВП, а также сердечно-сосудистой тренированности и улучшению общего самочувствия.
Физическая нагрузка подбирается индивидуально, учитывая имеющиеся осложнения СД или сопутствующие заболевания (ишемическая болезнь сердца, болезни органов дыхания, суставов и др.), а также возраст пациента. В среднем рекомендуются аэробные физические упражнения в течение 30–60 мин/день суммарной продолжительностью не менее 150 мин/нед. Следует помнить, что у пациентов, получающих инсулин или сахароснижающие препараты (ССП), стимулирующие секрецию инсулина, существует риск развития гипогликемии во время или после физической активности [5].
Питание является ключевым элементом в лечении. Идеальной формулы не существует, однако есть основные правила рационального питания: максимальное ограничение жиров (прежде всего животного происхождения) и простых углеводов, умеренное потребление продуктов, состоящих преимущественно из сложных углеводов (крахмалов) и белков, неограниченное потребление продуктов с минимальной калорийностью (в основном богатых водой и клетчаткой овощей) [5], можно составлять рацион при помощи «метода тарелки».
Сахароснижающая терапия
За последние годы арсенал диабетологов значительно расширился в связи с появлением новых классов ССП, воздействующих на различные звенья патогенеза этого заболевания. В настоящее время в РФ для лечения СД 2-го типа применяются 7 классов пероральных ССП и 2 класса инъекционных препаратов: агонисты рецепторов глюкагоноподобного пептида-1 (ГПП-1) и препараты инсулина. Все препараты можно разделить на группы в зависимости от механизма действия.
Препараты, повышающие чувствительность тканей к инсулину
Пионером среди пероральных ССП является класс бигуанидов, представитель которого метформин до сих пор остается одним из препаратов первой линии лечения СД 2-го типа. Основной механизм действия этой группы — снижение инсулинорезистентности за счет повышения чувствительности инсулинозависимых тканей к инсулину посредством активации цАМФ-киназы, что приводит к снижению продукции глюкозы печенью и повышению утилизации глюкозы мышечной тканью. Среди преимуществ этого класса, помимо длительного опыта применения и изученной долгосрочной безопасности, можно выделить низкий риск гипогликемии, улучшение липидного профиля, снижение риска инфаркта миокарда и отсутствие влияния на массу тела. Также немаловажным плюсом является низкая стоимость метформина. Среди возможных побочных эффектов прежде всего стоит выделить нежелательные явления со стороны желудочно-кишечного тракта, которых в большинстве случаев можно избежать, титруя дозу препарата. Безопасно назначение препарата пациентам с СКФ ≥45 мл/мин/1,73 м2 [5]. При длительном применении метформина возможно возникновение дефицита витамина В12, в связи с чем следует периодически проверять содержание витамина В12 у таких пациентов, особенно с анемией или периферической нейропатией [9].
Тиазолидиндионы или глитазоны (росиглитазон и пиоглитазон) повышают чувствительность инсулинозависимых тканей к инсулину за счет активации PPAR-g: увеличивается утилизация глюкозы мышечной тканью, снижается продукция глюкозы печенью. При применении этих препаратов отмечается низкий риск гипогликемии, улучшение липидного спектра. Пиоглитазон снижает риск макрососудистых осложнений (в отличие от росиглитазона) [10], но увеличение веса, задержка жидкости и развитие отеков, застойная сердечная недостаточность, наблюдаемые при его приеме, а также высокая стоимость ограничивают применение препаратов этого класса [5].
Препараты, стимулирующие секрецию инсулина β-клетками поджелудочной железы
Препараты сульфонилмочевины (ПСМ) (гликлазид, глимепирид, гликвидон, глипизид, глибенкламид), до недавнего времени самый многочисленный класс ССП, объединены общим механизмом действия — глюкозонезависимой стимуляцией секреции инсулина β-клетками поджелудочной железы. Среди преимуществ этого класса можно выделить быстрое
развитие сахароснижающего эффекта, снижение риска микроваскулярных осложнений [11] и низкую стоимость.
Основные побочные эффекты ПСМ: гипогликемия и повышение массы тела. Все ПСМ противопоказаны при печеночной недостаточности, при начальной почечной недостаточности могут назначаться гликлазид, глимепирид и гликвидон [5].
Сходным механизмом действия характеризуются меглитиниды (натеглинид и репаглинид), которые также обладают быстрым сахароснижающим действием и имеют
те же побочные эффекты, что и ПСМ, но, в отличие от последних, за счет более короткого периода полувыведения эти препараты могут применяться у лиц с нерегулярным режимом питания для контроля постпрандиальной гликемии [5]. Вместе с тем этот класс не получил широкого распространения в клинической практике.
Препараты, блокирующие всасывание глюкозы в кишечнике
Действие ингибиторов a-глюкозидазы (акарбоза) основано на замедлении всасывания углеводов в кишечнике за счет ингибирования фермента a-глюкозидазы, что приводит к снижению постпрандиальной гликемии. Препарат характеризуется низким риском гипогликемии и отсутствием влияния на массу тела. Применение этого препарата возможно как при СД 2-го типа, так и при нарушенной толерантности к глюкозе для снижения риска развития СД 2-го типа. Основной побочный эффект — выраженные гастроинтестинальные симптомы (метеоризм, диарея), а также низкая эффективность при монотерапии ограничивают применение препарата у большинства пациентов. Препарат противопоказан при заболеваниях ЖКТ, почечной и печеночной недостаточности [5].
Препараты с инкретиновой активностью
Средства с инкретиновой активностью подразделяют на 2 класса: пероральные препараты — ингибиторы дипептидилпептидазы-4 (иДПП-4) (ситаглиптин, вилдаглиптин, саксаглиптин, линаглиптин, алоглиптин, гозоглиптин) и инъекционные — агонисты рецепторов ГПП-1 (эксенатид, лираглутид, ликсисенатид, дулаглутид). Ингибиторы ДПП-4 увеличивают длительность жизни нативных ГПП-1 и глюкозозависимого инсулинотропного полипептида за счет ингибирования фермента ДПП-4, а агонисты рецепторов ГПП-1 взаимодействуют с рецепторами к ГПП-1 на поверхности β-клеток, при этом оба механизма приводят к глюкозозависимой стимуляции секреции инсулина β-клетками поджелудочной железы, подавлению секреции глюкагона и снижению продукции глюкозы печенью. Благодаря глюкозозависимому эффекту оба класса обладают низким риском гипогликемии, а также потенциальным протективным эффектом в отношении β-клеток. Ингибиторы ДПП-4 (кроме гозоглиптина) могут применяться на всех стадиях ХБП, при этом линаглиптин — даже без коррекции дозы. В отличие от иДПП-4 агонисты рецепторов ГПП-1 обладают дополнительными преимуществами для пациентов с СД 2-го типа — снижают массу тела и артериальное давление, а лираглутид в исследовании LEADER продемонстрировал снижение смертности от ССЗ [12, 13], что делает его одним из препаратов выбора при лечении пациентов с подтвержденными ССЗ (кроме сердечной недостаточности) [5].
Препараты, ингибирующие реабсорбцию глюкозы в почках
Ингибиторы натрий-глюкозного котранспортера 2-го типа (ингибиторы НГЛТ 2-го типа) — самый новый класс ССП, к которому относятся дапаглифлозин, эмпаглифлозин и канаглифлозин. У препаратов этого класса инсулинонезависимый механизм действия и сахароснижающий эффект основаны на снижении обратной реабсорбции глюкозы в почечных канальцах путем ингибирования НГЛТ 2-го типа. Кроме сахароснижающего эффекта этот класс характеризуется умеренным снижением артериального давления и массы тела, что, несомненно, значимо для пациентов с СД 2-го типа. Этот класс характеризуется низким риском гипогликемии при монотерапии, но повышенным риском урогенитальных инфекций, гиповолемии и кетоацидоза [5]. По данным исследования EMPA-REG OUTCOME, эмпаглифлозин снижает смертность от ССЗ, включая сердечную недостаточность, что делает его препаратом первой линии в лечении таких пациентов [14].
Все вышеуказанные классы препаратов противопоказаны при кетоацидозе, беременности и лактации [5].
Инсулины
Инсулин и его аналоги снижают содержание глюкозы в крови, стимулируя поглощение глюкозы периферическими тканями (особенно скелетной мускулатурой и жировой тканью) и ингибируя образование глюкозы в печени. Инсулин подавляет липолиз в адипоцитах и ингибирует протеолиз, увеличивая одновременно синтез белка. Инсулин имеет выраженный сахароснижающий эффект, снижает риск микро- и макрососудистых осложнений, не имеет противопоказаний и ограничений в дозе. Среди недостатков стоит отметить высокий риск гипогликемии, прибавку массы тела, частый контроль гликемии и относительно высокую стоимость аналогов [5].
Согласно рекомендациям РАЭ, тактика сахароснижающей терапии при выявлении СД 2-го типа зависит от исходного уровня HbA1c. При уровне HbA1c в диапазоне 6,5–7,5% рекомендуется начинать лечение с монотерапии метформином или другими препаратами с низким риском гипогликемии: иДПП-4, агонистами рецепторов ГПП-1 или ингибиторами НГЛТ 2-го типа. При уровне HbA1c 7,6–9,0% рекомендована комбинированная терапия двумя ССП с различными механизмами действия. При уровне HbA1c >9,0% и наличии симптомов декомпенсации СД в качестве стартовой терапии рекомендовано назначение инсулина в комбинации с ССП, при отсутствии симптомов декомпенсации лечение может быть начато с комбинации 2-х или 3-х ССП [5]. Оценка эффективности терапии проводится по уровню HbA1c через 3 и 6 мес. после начала терапии, решение о продолжении/изменении исходной схемы лечения должно быть принято не позднее чем через 6 мес. на основании темпов снижения уровня HbA1c и достижения индивидуальной цели лечения [5].
Сахарный диабет 2-го типа и неалкогольная жировая болезнь печени
Определение
Неалкогольная жировая болезнь печени (НАЖБП) характеризуется избыточным накоплением триглицеридов и других производных холестерина в гепатоцитах вследствие нарушения баланса между синтезом и утилизацией этих органических молекул. НАЖБП определяется наличием стеатоза в более чем 5% гепатоцитов согласно гистологическому анализу или 5,6% — по данным оценки жировой фракции методом протонного магнитного резонанса (1H-MRS) либо количественным анализом жира и воды при проведении селективной магнитно-резонансной томографии (МРТ). НАЖБП включает в себя неалкогольный стеатоз и неалкогольный стеатогепатит (НАСГ); последний охватывает широкий спектр различных по тяжести заболеваний, включая фиброз, цирроз печени и гепатоцеллюлярную карциному [8, 15, 16].
Патогенез
Единого доказанного механизма развития НАЖБП не существует. Согласно одной из моделей — теории «двойного удара», «первым толчком» является избыточное поступление в печень свободных жирных кислот (СЖК), что вызывает «второй удар» — оксидативный стресс, в свою очередь, приводящий к развитию НАСГ и фиброза [17, 18]. Индуцировать же «первый удар» может нарушение чувствительности тканей к инсулину. В норме постпрандиальное повышение уровня инсулина приводит к снижению липолиза вследствие подавления липазы, что ведет к уменьшению содержания СЖК в плазме крови и печени. В то же время при снижении чувствительности тканей к инсулину (инсулинорезистентности) происходит обратный процесс: липолиз усиливается, высвобождается повышенное количество СЖК, которые индуцируют развитие оксидативного стресса. Недостаточное окисление СЖК ведет к избыточному накоплению триглицеридов в печени, секреции повышенного количества липопротеидов очень низкой плотности и гибели гепатоцитов, что, в свою очередь, приводит к повышению уровня трансаминаз, а в дальнейшем к фиброзу и циррозу печени [15, 17, 18].
Эпидемиология
По данным открытого многоцентрового проспективного исследования DIREG 2, в РФ распространенность НАЖБП составляет 37,3% [15, 19], наибольшая распространенность НАСГ была отмечена у пациентов 50–59 лет — около 11% [17]. По данным Американской ассоциации изучения печени, распространенность НАЖБП в мире варьирует от 6,3 до 33%, НАСГ — от 3 до 5% в зависимости от изучаемой популяции и метода обследования [18].
НАЖБП увеличивает риск развития СД 2-го типа
в 1,5–5,5 раза [7, 18]. У пациентов с СД 2-го типа распространенность НАЖБП составляет 70–90% [19]. Распространенность НАЖБП также возрастает по мере увеличения ИМТ: при морбидном ожирении практически все пациенты имеют НАЖБП, из них стеатогепатит — от 25 до 70%. При сочетании ожирения и СД 2-го типа НАЖБП обнаруживается с частотой от 5–20% до 75%, по данным различных авторов [17, 20]. НАЖБП не только ассоциирована с другими компонентами метаболического синдрома — артериальной гипертензией, дислипидемией, но и является его «неофициальным» компонентом. НАЖБП, также как СД 2-го типа, доказанный фактор риска ССЗ, увеличивающий наступление сердечно-сосудистых событий и смертности от них в 1,2–6,2 раза [7, 17, 21, 22].
Скрининг и критерии диагностики
Поскольку до настоящего времени нет однозначного ответа, являются ли инсулинорезистентность и гипергликемия (СД) причинами развития НАЖБП или же осложнениями этого заболевания [15, 16], то в целом взаимоотношения между НАЖБП и СД 2-го типа можно охарактеризовать как «двустороннее движение» [7]. С одной стороны, НАЖБП предшествует развитию СД 2-го типа, ее наличие связано с повышенным риском развития последнего, причем степень риска прямо пропорциональна степени тяжести НАЖБП. У лиц с НАЖБП распространенность СД 2-го типа выше, чем в популяции. С другой стороны, у лиц с СД наличие НАЖБП приводит к ухудшению гликемического контроля и увеличивает и без того крайне высокий риск развития макроваскулярных осложнений [18]. Таким образом, в клинической практике, согласно рекомендациям Европейской ассоциации изучения печени (EASL), у пациентов с НАЖБП необходимо проводить скрининг нарушений углеводного обмена, в то время как у пациентов с СД 2-го типа рекомендован скрининг НАЖБП, причем независимо от уровня печеночных ферментов. Также целесообразен скрининг других компонентов метаболического синдрома, представляющего собой кластер факторов риска атеросклероза (рис. 2) [10].
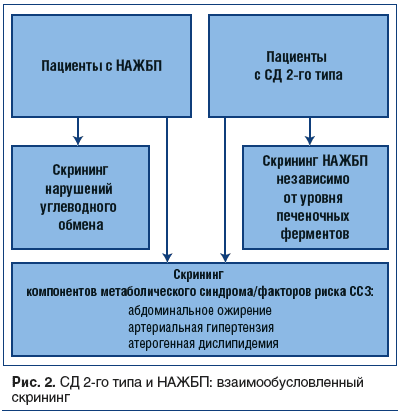
Скрининг нарушений углеводного обмена осуществляется согласно протоколу, уже приведенному нами в одноименном разделе (см. табл. 1).
Методом скрининга НАЖБП у пациентов с СД 2-го типа является УЗИ печени [21], которое позволяет выявить умеренный и тяжелый стеатоз, а также имеет преимущества при диагностике НАЖБП на стадии цирроза печени, особенно у пациентов без клинических симптомов поражения печени [10, 15]. Современным «золотым стандартом» диагностики стеатоза, воспаления и стадии фиброза при НАЖБП является биопсия печени. У пациентов с СД 2-го типа чаще всего выявляются морфологические изменения в виде жировой дистрофии [15, 16]. Также в качестве альтернативы для диагностики НАЖБП возможно использование и других визуализирующих исследований — КТ или МРТ [15]. Среди неинвазивных методов диагностики можно выделить тест ФиброМакс (α-2-макроглобулин, гаптоглобин, аполипопротеин А1, γ-глутамилтранспептидаза (ГГТ) и общий билирубин), тест ФиброМетр (α-2-макроглобулин, ГГТ, мочевина, протромбиновый индекс (%), тромбоциты) для дифференцирования фиброза от цирроза печени, а также эластометрию, позволяющую судить об изменении эластических свойств печени на основании отраженных вибрационных импульсов и их последующего компьютерного анализа на всех стадиях фиброза [15].
НАЖБП в некоторой степени является диагнозом исключения, требующим проведения дифференциальной диагностики с другими поражениями печени:
алкогольная болезнь печени (при употреблении алкоголя в количестве более 40 г чистого этанола в день для женщин и более 60 г в день для мужчин);
инфицирование вирусами гепатита В и С (исследование HBsAg, anti-HCV);
аутоиммунный гепатит и первичный билиарный цирроз у женщин (оценка уровня гамма- глобулинов при электрофорезе белков сыворотки крови, иммуноглобулинов класса G и др.);
наследственный гемохроматоз (исследование уровня сывороточного железа, процента насыщения трансферрина железом, общей железосвязывающей способности сыворотки и ферритина, иследование мутации в гене HFE и др.);
лекарственное поражение печени;
болезнь Вильсона — Коновалова у пациентов моложе 45 лет (исследование сывороточного церулоплазмина, суточной экскреции меди с мочой, осмотр офтальмологом с целью выявления кольца Кайзера—Флейшера, исследование мутации в гене АТР7В);
недостаточность α-1-антитрипсина (уровень сывороточного α-1-антитрипсина, исследование мутации в гене A1AT и др.);
дефицит кислой лизосомальной липазы (определение активности кислой лизосомальной липазы в сыворотке крови методом оценки специфического ингибитора, молекулярное секвенирование) [15].
Лечение
В настоящее время для лечения НАЖБП применяется как модификация образа жизни, так и медикаментозная терапия. При этом именно модификация образа жизни — наиболее доказанный способ снижения скорости прогрессирования заболевания, в то время как ни один лекарственный препарат не получил одобрения FDA как средство лечения НАЖБП с влиянием на гистологическую картину [10, 15, 16].
Под изменением образа жизни понимается рациональное гипокалорийное питание, физическая активность в виде умеренных аэробных нагрузок, например ходьба в среднем темпе не менее 30 мин не реже 5 р./нед., плавание, езда на велосипеде. Даже без клинически значимого снижения веса регулярная физическая активность приводит к улучшению гистологической картины печени при НАСГ, а также способствует снижению сывороточного уровня холестерина [15].
Не менее важную роль играет питание. Пациентам с НАЖБП полезна средиземноморская диета: продукты, содержащие повышенное количество мононенасыщенных и ω-3-полиненасыщенных жирных кислот, — рыба, растительная клетчатка (овощи и фрукты, последние с учетом калорийности) и продукты, имеющие низкий гликемический индекс (медленные углеводы), а также ограничение потребления жирного красного мяса, сладких напитков и простых углеводов [15], что сопоставимо с питанием, рекомендуемым пациентам с СД 2-го типа («метод тарелки»). Вместе с тем быстрое снижение массы тела может привести к прогрессированию стеатогепатита, поэтому рекомендуемая скорость снижения — не более 1 кг/нед. [5, 15].
В качестве дополнения к модификации образа жизни рекомендуется добавление медикаментозной терапии. Она должна быть направлена на повышение чувствительности тканей к инсулину и собственно уменьшение степени повреждения печени [15].
В настоящее время изучено применение при НАЖБП представителей 2-х классов ССП — бигуанидов (метформин) и тиазолидиндионов (пиоглитазон), новые классы — агонисты рецепторов ГПП-1 и ингибиторы НГЛТ 2-го типа находятся на этапе клинических исследований.
Метформин уменьшает инсулинорезистентность и уровень трансаминаз, снижает риск развития гепатоцеллюлярной карциномы [10], однако отдаленные результаты терапии данным препаратом при НАСГ в отношении воспалительных и фибротических изменений в печени оказались неудовлетворительными, поэтому применение метформина не входит в рекомендации по лечению НАЖБП за исключением случаев НАСГ у детей, когда доза метформина может составлять 500 мг 2 р./сут [15]. При этом метформин, как было сказано выше, является одним из препаратов первой линии в лечении СД 2-го типа независимо от своего влияния на прогрессирование НАЖБП.
Пиоглитазон, по данным исследования PIVENS, достоверно снижает уровень активности сывороточных трансаминаз АСТ и АЛТ, уменьшает выраженность стеатоза печени и воспаления, но не влияет на степень фиброза [15, 23]. Таким образом, возможно применение пиоглитазона в дозе 30 мг/сут в качестве препарата для лечения морфологически доказанного НАСГ, однако долгосрочные данные не показывают преимуществ терапии пиоглитазоном по сравнению с изменением питания и регулярной физической активностью [15].
Агонисты рецепторов ГПП-1 являются не только одним из самых перспективных классов ССП, но в то же время демонстрируют потенциально возможное снижение прогрессирования НАЖБП в рамках проводимых клинических исследований [10]. Результаты II фазы мультицентрового двойного слепого рандомизированного плацебо-контролируемого исследования LEAN свидетельствуют о безопасности и хорошей переносимости лираглутида, применение которого приводило к гистологическому разрешению НАСГ и уменьшению фиброза [24, 25].
Результаты клинических исследований влияния ингибиторов ГМГ-КоА-редуктазы на НАЖБП в настоящее время еще не получены [15], вместе с тем существуют рекомендации об обязательном назначении этих препаратов пациентам с СД 2-го типа [26], учитывая очень высокий риск у них развития ССЗ. Согласно последним исследованиям, контроль активности АЛТ и АСТ с целью мониторинга гепатотоксичности не показан, т. к. ингибиторы ГМГ-КоА-
редуктазы редко вызывают поражение печени [15, 26].
Омега-3, 6, 9-полиненасыщенные жирные кислоты являются препаратами первой линии для лечения гипертриглицеридемии у пациентов с НАСГ [15]. Эта группа жирных кислот в большой дозе эффективна для снижения уровня триглицеридов и СЖК, повышенных при НАЖБП и ассоциированных с увеличением сердечно-сосудистого риска. Доклинические исследования на лабораторных животных также показали, что полиненасыщенные жирные кислоты снижают липогенез в печени и увеличивают чувствительность тканей к инсулину. Клинические исследования продемонстрировали эффективность полиненасыщенных жирных кислот в лечении НАЖБП, однако исследования были ограничены небольшим размером выборки, отсутствием рандомизации или контрольных групп, использовавших плацебо [10, 21].
Несмотря на улучшение гистологической картины у пациентов с морфологически доказанным НАСГ, применение витамина Е в дозе 800 мг пациентам с СД не рекомендуется в связи с неизвестными отдаленными результатами исследований. Кроме того, появились достоверные данные о проканцерогенном влиянии витамина Е в высоких дозах (800 мг/сут и более), например в отношении рака предстательной железы. В связи с этим рекомендуемой дозой является 400 мг/сут однократно [10, 15].
По данным некоторых исследований, урсодезоксихолевая кислота (УДХК) показала свою эффективность в нормализации функциональных проб печени при НАЖБП на стадии стеатогепатита в дозах 15–30 мг/кг в сутки. По результатам последних исследований было также продемонстрировано влияние УДХК на инсулинорезистентность, что, скорее всего, связано с ее активирующим действием на рецептор клеточной поверхности для желчных кислот TGR5, который стимулирует выработку инкретинов, а также на фарнезоид Х-ассоциированный рецептор. Также было показано, что УДХК снижает восприимчивость гепатоцитов к воспалительным агентам, нормализует спектр липидов, приводит к уменьшению толщины интимы-медиа [15]. Однако, несмотря на биохимические улучшения, УДХК не продемонстрировала улучшения гистологической картины печени [10].
Широкое применение в клинической практике получили эссенциальные фосфолипиды, которые обладают антиоксидантным, противовоспалительным действием, способны восстанавливать целостность клеточных мембран, уменьшают выраженность стеатоза печени по данным УЗИ, а также снижают уровень активности сывороточных трансаминаз [15, 27]. Данными пяти рандомизированных исследований был подтвержден долгосрочный благоприятный эффект этих препаратов в лечении стеатоза печени. В одном из исследований, проведенном на пациентах с жировой инфильтрацией печени в сочетании с СД 2-го типа, применение эссенциальных фосфолипидов в дозе 1800 мг/сут (по 2 капсулы 3 р/сут) показало улучшение гистологической картины печени почти в половине случаев [15, 28]. По результатам российского исследования, у пациентов с сахарным диабетом и НАСГ после 6 мес. терапии эссенциальными фосфолипидами достоверно снизилась активность АЛТ, АСТ, ГГТ и значительно улучшилась эхоструктура печени [15, 29]. Российское наблюдательное широкомасштабное многоцентровое исследование практики назначения Эссенциале форте Н LIDER продемонстрировало высокую эффективность терапии и безопасность препарата в условиях реальной практики при использовании в рекомендованных дозах (1800 мг/сут) и режиме (по 2 капсулы 3 р./сут) с длительностью приема до 12 нед. [15].
Заключение
СД 2-го типа и НАЖБП — широко распространенные заболевания, каждое их которых увеличивает риск развития и прогрессирования ССЗ, являющихся основной причиной преждевременной инвалидизации и смерти населения промышленно развитых стран. Учитывая длительное бессимптомное течение обоих заболеваний, а также влияние на продолжительность и качество жизни пациентов, рекомендован скрининг с целью своевременной диагностики и назначения необходимой терапии. В настоящее время в арсенале врачей есть широкий спектр как известных, так и новых классов сахароснижающих препаратов для достижения и поддержания целевых значений гликемического контроля, а также имеются препараты для лечения НАЖБП, в частности эссенциальные фосфолипиды.
Литература
1. Mathers C.D., Loncar D. Projections of global mortality and burden of disease from 2002 to 2030 // PLoS Med. 2006. Vol. 3(11). Р.e442.
2. ВОЗ. Глобальный доклад по диабету, 2016 г. [VOZ. Global’nyy doklad po diabetu, 2016 g. (in Russian)]. [Электронный ресурс]. URL: http://www.who.int/diabetes/global-report/ru/ (дата обращения: 06.08.2018).
3. Федеральный регистр сахарного диабета РФ [Federal’nyy registr sakharnogo diabeta RF (in Russian)]. [Электронный ресурс]. URL: http://www.who.int/diabetes/global-report/ru/ (дата обращения: 06.08.2018).
4. Dedov I., Shestakova M., Benedetti M.M. et al. Prevalence of Type 2 diabetes mellitus (T2DM) in the adult Russian population (NATION study) // Diabetes Research and Clinical Practice. 2016. Vol. 115. P.90–95.
5. Алгоритмы оказания специализированной помощи больным сахарным диабетом / под ред. И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. Вып. 8. М., 2017. 112 с. [Algoritmy okazaniya spetsializirovannoy pomoshchi bol’nym sakharnym diabetom / рod red. I.I. Dedova, M.V. Shestakovoy, A.Yu. Mayorova. Vyp. 8. M., 2017. 112 s. (in Russian)].
6. Аметов А.С. Проект клинических рекомендаций. Профилактика развития сахарного диабета типа 2: роль и место метформина // Эндокринология: новости, мнения, обучение. 2017. №1. С.78–87 [Ametov A.S. Proyekt klinicheskikh rekomendatsiy. Profilaktika razvitiya sakharnogo diabeta tipa 2: rol’ i mesto metformina // Endokrinologiya: novosti, mneniya, obucheniye. 2017. №1. S.78–87 (in Russian)].
7. Anstee Q.M., Targher G., Day C.P. Progression of NAFLD to diabetes mellitus, cardiovascular disease or cirrhosis // Nat Rev Gastroenterol Hepatol. 2013. Vol. 10(6). P.330–344.
8. American Diabetes Association. Prediabetes. [Электронный ресурс]. URL: https://professional.diabetes.org/sites/professional.diabetes.org/files/media/prediabetes.pdf (дата обращения: 06.08.2018).
9. American Diabetes Association. Prevention or delay of type 2 diabetes // Diabetes Care. 2017. Т. 40 (Suppl. 1). Р. S44-S47.
10. European Association For The Study Of The Liver. EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease // Obesity facts. 2016. Т.9(2). P.65–90.
11. UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33) // Lancet. 1998. Т. 352(9131). P.837–853.
12. Marso S.P., Poulter N.R., Nissen S.E. et al. Design of the liraglutide effect and action in diabetes: evaluation of cardiovascular outcome results (LEADER) trial // Am Heart J. 2013. Т. 166(5). P.823–830.
13. Marso S.P., Daniels G.H., Brown-Frandsen K. et al. Liraglutide and cardiovascular outcomes in type 2 diabetes // N Engl J Med. 2016. Т. 375(4). P.311–322.
14. Fitchett D. Zinman B., Wanner C. et al. Heart failure outcomes with empagliflozin in patients with type 2 diabetes at high cardiovascular risk: results of the EMPA-REG OUTCOME® trial //European heart journal. 2016. Т.37(19). P.1526–1534.
15. Ивашкин В.Т., Драпкина О.М., Маев И.В. и др. Распространенность неалкогольной жировой болезни печени у пациентов амбулаторно-поликлинической практики в Российской Федерации: результаты исследования DIREG 2 // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2015. Т.25. №56. С.31–38 [Ivashkin V.T., Drapkina O.M., Mayev I.V. i dr. Rasprostranennost’ nealkogol’noy zhirovoy bolezni pecheni u patsiyentov ambulatorno-poliklinicheskoy praktiki v Rossiyskoy Federatsii: rezul’taty issledovaniya DIREG 2 // Rossiyskiy zhurnal gastroenterologii, gepatologii, koloproktologii. 2015. T.25. №56. S.31–38 (in Russian)].
16. Звенигородская Л.А., Шинкин М.В. Неалкогольная жировая болезнь печени и сахарный диабет: мишени метаболического тандема // Consilium Medicum. 2017. Т.19. №4. С.50–57 [Zvenigorodskaya L.A., Shinkin M.V. Nealkogol’naya zhirovaya bolezn’ pecheni i sakharnyy diabet: misheni metabolicheskogo tandema // Consilium Medicum. 2017. T.19. №4. S.50–57 (in Russian)].
17. Мельниченко Г.А., Елисеева А.Ю., Маевская М.В. Распространенность неалкогольной жировой болезни печени при ожирении и ее взаимосвязь с факторами риска сердечно-сосудистых заболеваний и сахарного диабета 2-го типа // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2012. Т.21. №2. С.45–53 [Mel’nichenko G.A., Yeliseyeva A.Yu., Mayevskaya M.V. Rasprostranennost’ nealkogol’noy zhirovoy bolezni pecheni pri ozhirenii i yeye vzaimosvyaz’ s faktorami riska serdechno-sosudistykh zabolevaniy i sakharnogo diabeta 2-go tipa // Rossiyskiy zhurnal gastroenterologii, gepatologii, koloproktologii. 2012. T.21. №2. S.45–53 (in Russian)].
18. Мишина Е.Е., Майоров А.Ю., Богомолов П.О. и др. Неалкогольная жировая болезнь печени: причина или следствие инсулинорезистентности? // Сахарный диабет. 2017. Т.20. №5. С.335–343 [Mishina Ye.Ye., Mayorov A.Yг., Bogomolov P.O. i dr. Nealkogol’naya zhirovaya bolezn’ pecheni: prichina ili sledstviye insulinorezistentnosti? // Sakharnyy diabet. 2017. T. 20. №5. S.335–343 (in Russian)].
19. Ивашкин В.Т., Маевская М.В., Павлов Ч.С. и др. Клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени Российского общества по изучению печени и Российской гастроэнтерологической ассоциации // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2016. Т.26. №2. С.24–42 [Ivashkin V.T., Mayevskaya M.V., Pavlov Ch.S. i dr. Klinicheskiye rekomendatsii po diagnostike i lecheniyu nealkogol’noy zhirovoy bolezni pecheni Rossiyskogo obshchestva po izucheniyu pecheni i Rossiyskoy gastroenterologicheskoy assotsiatsii // Rossiyskiy zhurnal gastroenterologii, gepatologii, koloproktologii. 2016. T.26. №2. S.24–42 (in Russian)].
20. Hamaguchi M., Kojima T., Takeda N. et al. The metabolic syndrome as a predictor of nonalgoholic fatty liver disease // Ann Intern Med. 2005. Vol. 143. P.722–728.
21. Bhatia L.S., Curzen N.P., Calder P.C., Byrne C.D. Non-alcoholic fatty liver disease: a new and important cardiovascular risk factor? // Eur Heart J. 2012. Т.33(10). P.1190–1200.
22. Byrne C.D., Targher G. NAFLD: a multisystem disease //J hepatol. 2015. Т.62(Suppl. 1). P.S47–S64.
23. Chalasani N.P. Sanyal A..J, Kowdley K.V. et al. Pioglitazone versus vitamin E versus placebo for the treatment of non-diabetic patients with non-alcoholic steatohepatitis: PIVENS trial design // Contemp Clin Trials. 2009. Т.30(1). P.88–96.
24. Armstrong M.J., Gaunt P., Aithal G.P. et al. Liraglutide safety and efficacy in patients with non-alcoholic steatohepatitis (LEAN): a multicentre, double-blind, randomised, placebo-controlled phase 2 study // Lancet. 2016. Т. 387(10019). P.679–690.
25. Eguchi Y., Kitajima Y., Hyogo H. et al. Pilot study of liraglutide effects in non‐alcoholic steatohepatitis and non‐alcoholic fatty liver disease with glucose intolerance in J apanese patients (LEAN‐J) // Hepatol Res. 2015. Т.45(3). P.269–278.
26. Snow V., Aronson M.D., Hornbake E.R. et al. Lipid control in the management of type 2 diabetes mellitus: a clinical practice guideline from the American College of Physicians // Ann Intern Med. 2004. Т.140(8). P.644–649.
27. Horejsová M., Urban J. The effect of polyene phosphatidylcholine (Essentiale forte) in the treatment of liver steatosis and ultrasound findings —preliminary study // Casopis lekaru ceskych. 1994. Т.133(12). P.366–369.
28. Gonciarz Z., Besser P., Lelek E. et al. Randomised placebo-controlled double-blind trial on “essential phospholipids in the treatment of fatty liver associated with diabetes // Med. Chir. Digest. 1988. Vol. 17(1). P.61–65.
29. Sas E., Grinevich V., Efimov O. et al Beneficial influence of polyunsaturated Phosphatidylcholine enhances functional liver condition and liver structure in patients with Nonalcoholic steatohepatitis. Results of prolonged randomized blinded prospective clinical study // J of Hepatol. 2013. Vol.58 (Suppl. 1). P.549.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Информация с rmj.ru