Мастоцитоз: клинические проявления, методы диагностики и тактика ведения пациентов
Ю. Г. Халиулин, кандидат медицинских наук, доцент
ГБОУ ВПО КемГМА Минздравсоцразвития России, Кемерово
Мастоцитоз — это группа заболеваний, обусловленных накоплением и пролиферацией тучных клеток в тканях [1]. Впервые его описали E. Nettleship и W. Tay в 1869 г. как хроническую крапивницу, оставлявшую после себя бурые пятна. В 1878 г. A. Sangster предложил для обозначения подобных высыпаний термин «пигментная крапивница». Природа этих высыпаний была выявлена в 1887 г. немецким дерматологом P. Unna в результате гистологических исследований. В 1953 г. R. Degos ввел термин «мастоцитоз».
Мастоцитоз — довольно редкая болезнь. В РФ на 1000 пациентов приходится 0,12–1 случая мастоцитоза [2]. Детские дерматологи видят таких пациентов чаще. Так, в международном руководстве по дерматологии «Andrews’ Diseases of the Skin. Clinical Dermatology» указывают на соотношение 1 случай на 500 пациентов детского возраста [3]. Возможно, в РФ имеет место гиподиагностика мастоцитоза. Оба пола поражаются одинаково часто. На долю мастоцитоза у детей приходится значительная часть, причем у детей мастоцитоз, как правило, ограничивается поражением кожи, а у взрослых чаще развивается системный мастоцитоз (СМ). Знание проявлений СМ и тактики ведения таких пациентов помогает предотвратить возможные серьезные осложнения, которые могут сопровождать не только агрессивный СМ, но и кожный, не системный мастоцитоз, протекающий доброкачественно. К таким осложнениям относятся анафилаксия, крапивница и ангионевротический отек, гастроинтестинальные нарушения и др.
Биология тучных клеток и этиопатогенез мастоцитоза
Этиология болезни неизвестна. Тучные клетки были впервые описаны P. Ehrlich в 1878 г. и названы так из-за особой окраски крупных гранул. Внешний вид этих гранул привел к ошибочному мнению ученого о том, что они существуют, чтобы кормить окружающие ткани (отсюда название клеток «Mastzellen», от немецкого Mast, или «откорм» животных). В настоящее время тучные клетки рассматриваются как очень мощные клетки иммунной системы, участвующие во всех воспалительных процессах и, особенно, IgE-опосредованных механизмах.
Тучные клетки широко распространены почти во всех органах. Они близко расположены к кровеносным и лимфатическим сосудам, периферическим нервам и эпителиальным поверхностям, что позволяет им выполнять различные регуляторные, защитные функции и участвовать в воспалительных реакциях. Тучные клетки развиваются из плюрипотентных клеток-предшественников костного мозга, экспрессирующих на своей поверхности антиген CD34. Отсюда они рассеиваются в виде предшественников и подвергаются пролиферации и созреванию в определенных тканях. Нормальное развитие тучных клеток требует взаимодействия между фактором роста тучных клеток, цитокинов и рецепторов c-KIT, которые экспрессируются на тучных клетках в различных стадиях их развития. Фактор роста тучных клеток связывает белковый продукт протоонкогена c-KIT. В дополнение к стимуляции пролиферации тучных клеток, фактор их роста стимулирует разрастание меланоцитов и синтез меланина. С этим связана гиперпигментация высыпаний на коже при мастоцитозе. Тучные клетки могут быть активированы IgE-опосредованными и не-IgE-зависимыми механизмами, в результате чего высвобождаются различные химические медиаторы, которые накапливаются в секреторных гранулах; одновременно происходит синтез мембранных липидных метаболитов и воспалительных цитокинов (триптаза, гистамин, серотонин; гепарин; тромбоксан, простагландин D2, лейкотриен C4; фактор активации тромбоцитов, фактор хемотаксиса эозинофилов; интерлейкины-1, 2, 3, 4, 5, 6; а также др.) [4]. Эпизодическое высвобождение медиаторов из тучных клеток, которые подверглись чрезмерной пролиферации, приводит к широкому спектру симптомов. Такая гиперпролиферация может представлять собой реактивную гиперплазию или опухолевый процесс. Нарушения рецепторов c-KIT или избыточная продукция их лигандов, возможно, приводят к неупорядоченной клеточной пролиферации. Мутация в локусе гена c-KIT вызывает конституциональную активацию и усиление его экспрессии на тучных клетках. Считается, что именно такая клональная пролиферация играет основную роль в патогенезе мастоцитоза [5].
Известны два типа мутаций, ведущих к развитию мастоцитоза у взрослых: мутация протоонкогена с-KIT (чаще всего) и другие мутации (табл. 1). Белок этого гена — трансмембранный рецептор тирозинкиназы (CD117), лиганд которого является фактором стволовых клеток (фактор роста тучных клеток). Мутация в кодоне 816 названного протоонкогена ведет к опухолевой трансформации тучных клеток. Изредка можно обнаружить и другие мутации c-KIT [1] (табл. 1).
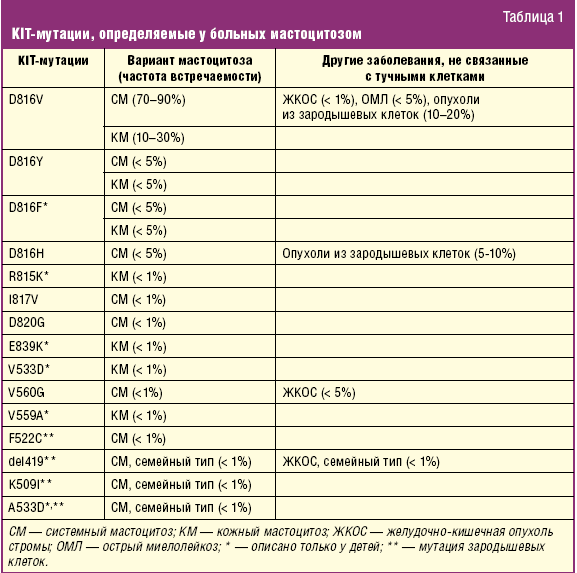
Другая мутация может происходить в хромосоме 4q12 в виде делеции этого участка хромосомы. Это приводит к патологическому сближению (юкстапозиции) гена рецептора альфа фактора роста, продуцируемого тромбоцитами, и гена FIP1L1. В результате слияния этих генов происходит активация гемопоэтических клеток и гиперпролиферация тучных клеток и эозинофилов. Эта же мутация обусловливает развитие гиперэозинофильного синдрома.
У детей редко наблюдаются вышеуказанные генные мутации. Заболевание, как правило, не имеет семейный характер, за исключением редких случаев аутосомно-доминантного типа наследования с пониженной экспрессивностью (табл. 1). Мастоцитоз у детей связан со спонтанными случаями цитокин-обусловленной гиперплазии тучных клеток, мутациями гена c-KIT, отличных от кодона 816, или с другими до сих пор неизвестными мутациями.
Согласно Консенсусу по стандартам и стандартизации мастоцитоза 2005 г. [1], в биоптате следует определить такие маркеры, как:
1) CD2 — T-клеточный поверхностный антиген (в норме содержится на Т-лимфоцитах, естественных киллерах, тучных клетках). Отсутствие этого антигена на тучных клетках говорит о том, что инфильтрация тучными клетками не связана с мастоцитозом;
2) CD34 — маркер адгезивной молекулы, экспрессированный на тучных клетках, эозинофилах, стволовых клетках;
3) CD25 — альфа-цепь интерлейкина-2, экспрессируется на активированных В- и Т-лимфоцитах, на некоторых опухолевых клетках, включая тучные клетки. CD25 является маркером СМ;
4) CD45 — общий лейкоцитарный антиген, присутствующий на поверхности всех представителей кроветворных рядов, кроме зрелых эритроцитов. В норме находится на поверхности тучных клеток;
5) CD117 — трансмембранный рецептор c-KIT, находится на поверхности всех тучных клеток;
6) антитела к триптазе.

Классификация мастоцитоза
Современная классификация мастоцитоза была предложена C. Akin и D. Metcalfe, которая считается классификацией ВОЗ (2001 г.) (табл. 2) [3].
Клиника и диагностика мастоцитоза
Различают кожный и системный мастоцитоз. Кожной формой страдают преимущественно дети и редко — взрослые. Детский мастоцитоз делят по распространенности на следующие три категории: самая частая форма (60–80% случаев) — пигментная крапивница; реже (10–35%) наблюдаются случаи солитарной мастоцитомы; еще более редкие формы — диффузный кожный мастоцитоз или телеангиэктатический тип. Заболевание возникает обычно в течение первых двух лет жизни ребенка (75% случаев). К счастью, кожный мастоцитоз у детей склонен к спонтанному регрессу [2]. Значительная часть взрослых пациентов имеет СМ, так как типично они имеют клональную пролиферацию тучных клеток из костного мозга. Среди взрослых с СМ, не ассоциированным с гематологическим заболеванием, 60% имеют вялотекущее заболевание и 40% — агрессивный мастоцитоз (такие пациенты обычно не имеют кожных проявлений). Симптомы СМ определяются в зависимости от локализации инфильтратов и медиаторов, выбрасываемых тучными клетками, и включают: зуд, флашинг (внезапное покраснение кожи, особенно лица и верхней части туловища), уртикарию и ангионевротический отек, головные боли, тошноту и рвоту, приступообразные боли в животе, диарею, язву 12-перстной кишки и/или желудка, мальабсорбцию, астма-подобные симптомы, предобморочные и обморочные состояния, анафилаксию. Эти симптомы могут возникать спонтанно или быть результатом факторов, способствующих дегрануляции тучных клеток (например, употребление алкоголя, морфина, кодеина или трение больших участков кожи). Нередко у таких больных укусы насекомых могут вызвать анафилаксию. Гиперреактивность на некоторые неспецифические факторы (например, прием Аспирина и других нестероидных противовоспалительных средств, холод, контакт с водой), вызывающие выраженные проявления острой рецидивирующей или хронической уртикарии, могут быть также проявлением СМ. В крови у таких пациентов нет повышения уровня общего IgЕ и редко обнаруживают специфические IgЕ-антитела, поскольку у таких больных аллергия может быть не чаще, чем у общей популяции. В то же время стабильно повышенный уровень триптазы в крови является признаком СМ. Так как тучные клетки продуцируют гепарин, это может приводить к носовым кровотечениям, кровавой рвоте, мелене, экхимозам. У больных с СМ чаще встречаются спонтанные переломы вследствие остеопороза. Вероятно, остеопороз обусловлен нарушением баланса между остеобластами и остеокластами в сторону активизации последних под действием гепарина [6].
Некоторые авторы предлагают включить еще одно заболевание в классификацию мастоцитоза — «мастоцитоз костного мозга». При этом изолированном варианте мастоцитоза наблюдается невысокое содержание тучных клеток в других тканях, низкий уровень триптазы в крови и хороший прогноз. Предположить это заболевание можно в случаях необъяснимых признаков анафилаксии, остеопороза неясной этиологии, необъяснимых неврологических и конституциональных симптомов, необъяснимых язвах кишечника или хронической диарее [1].
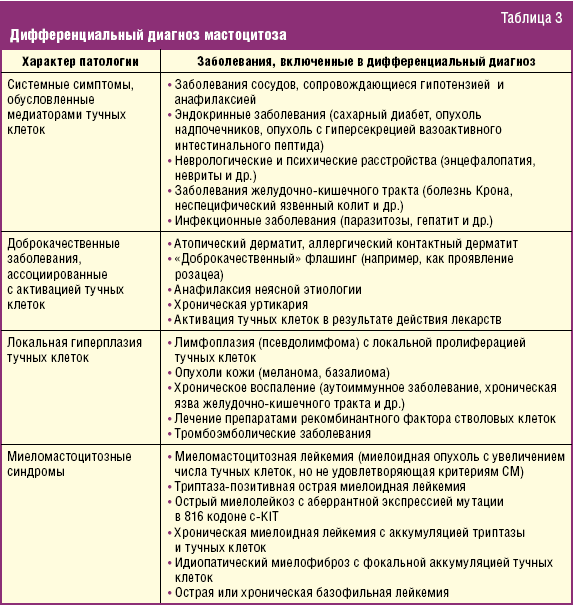
Дифференциальный диагноз мастоцитоза очень широк и зависит от проявлений заболевания (табл. 3) [7].
Более подробно остановимся на кожной форме мастоцитоза.
Кожный мастоцитоз
Обычно диагноз кожного мастоцитоза не вызывает затруднений у опытного дерматолога. Однако автор статьи неоднократно встречался с ошибочной диагностикой этого заболевания как у детей, так и у взрослых. Кожный мастоцитоз у детей проявляется в трех формах: солитарная мастоцитома; пигментная крапивница и диффузный кожный мастоцитоз (последний наблюдается крайне редко). Возможно сочетание этих форм у одного и того же ребенка. У детей, как правило, диагноз ставят на основании клинической картины, без гистологического исследования. Это оправдано тем, что у детей кожный мастоцитоз обычно проходит самопроизвольно в течение нескольких лет. Однако, поскольку речь идет о пролиферативном заболевании гематологической природы, всегда лучше провести гистологическое и иммуногистохимическое исследование биоптата. Особенно важно провести такой анализ в тех случаях, когда высыпания появились в возрасте после 15 лет (проявление СМ). P. Valent et al. [1] указывают на следующие критерии диагноза кожного мастоцитоза: типичные клинические проявления (главный критерий) и один или два из следующих малых критериев: 1) мономорфный инфильтрат из тучных клеток, который состоит либо из агрегатов триптаза-позитивных тучных клеток (более 15 клеток в кластере), либо — рассеянных тучных клеток (более 20 в поле зрении при большом (×40) увеличении); 2) обнаружение с-KIT-мутации в кодоне 816 в тканях биоптата из очага поражения.
P. Vaent et al. [1] предложили определять степень тяжести кожных проявлений мастоцитоза. Кроме оценки площади поражения кожи, авторы предлагают распределить тяжесть высыпаний на пять степеней, в зависимости от наличия сопутствующих симптомов, которыми могут сопровождаться проявления на коже — зуд, флашинг и образование пузырей (табл. 4).

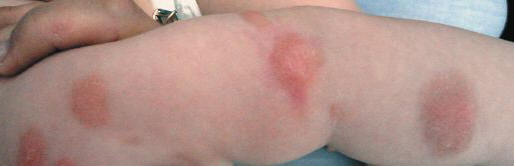
Рис. 1. Пигментная крапивница у ребенка (заметна поверхность, напоминающая апельсиновую кожуру)

Рис. 2. Пигментная крапивница у того же ребенка (в области правой лопатки — эрозия после вскрывшегося пузыря)
Детский тип генерализованных высыпаний (пигментная крапивница)
Эта форма кожного мастоцитоза наблюдается в 60–90% случаев мастоцитоза у детей. В этом случае высыпания появляются в течение первых недель жизни ребенка и представляют собой розовые, зудящие, уртикарные, слегка пигментированные пятна, папулы или узлы. Высыпания имеют овальную или округлую форму, размерами от 5 до 15 мм, иногда сливаются между собой. Цвет варьирует от желто-коричневого до желто-красного (рис. 1, 2). Изредка высыпания могут быть бледно-желтого цвета (их еще называют «ксантелазмоподобные»). Образование везикул и пузырей — раннее и достаточно частое проявление заболевания. Они могут быть первым проявлением пигментной крапивницы, однако никогда не продолжаются более трех лет. В более старшем возрасте везикуляция бывает очень редко.
Обычно в начале заболевания высыпания выглядят как крапивница, с той разницей, что уртикарии более стойкие. Со временем высыпания постепенно становятся бурого цвета. При раздражении кожи в области высыпаний появляются уртикарии на эритематозном фоне или пузырьки (положительный симптом Дарье); у трети пациентов отмечается уртикарный дермографизм. Гиперпигментации остаются в течение несколько лет, пока не начинают бледнеть. Все проявления заболевания обычно проходят к половому созреванию. Редко высыпания остаются и во взрослом возрасте. Несмотря на то, что возможно системное поражение, злокачественное системное заболевание бывает крайне редко при этой форме мастоцитоза [3].
Солитарная мастоцитома
От 10% до 40% детей, больных мастоцитозом, имеют эту форму заболевания. Солитарные (одиночные) высыпания могут присутствовать при рождении или развиваться в течение первых недель жизни ребенка. Как правило, это коричневатые или розово-красные отечные папулы, которые дают образование волдыря при раздражении кожи (положительный симптом Дарье). Нередко встречаются несколько мастоцитом на коже ребенка (рис. 3). Мастоцитомы могут выглядеть также как папулы, возвышающиеся бляшки округлой или овальной формы или как опухоль. Размеры обычно менее 1 см, однако иногда могут достигать 2–3 см в диаметре. Поверхность обычно гладкая, но может иметь вид апельсиновой корки. Локализация мастоцитомы может быть любая, но чаще встречается дорсальная поверхность предплечья, поблизости от лучезапястного сустава. Отек, уртикарии, везикуляции и даже пузыри могут быть обнаружены вместе с мастоцитомой. Единичная мастоцитома может давать системные симптомы. В течение трех месяцев со дня появления первой мастоцитомы подобные высыпания могут распространяться. Мастоцитомы могут сочетаться с пигментной крапивницей у одного и того же ребенка (рис. 4). Большинство мастоцитом регрессируют спонтанно в течение десяти лет. Отдельные образования можно иссекать. Рекомендуется также защищать высыпания от механических воздействий с помощью гидроколлоидных повязок. Прогрессирование в злокачественное заболевание не встречается.
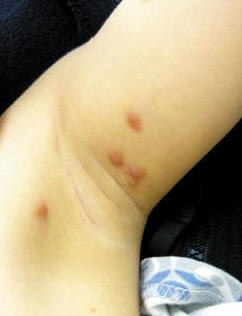
Рис. 3. Множественные мастоцитомы
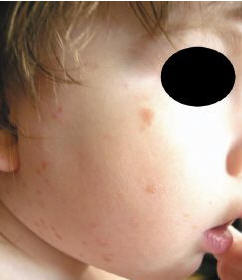
Рис. 4. Пигментная крапивница у того же ребенка (с мастоцитомами)
Диффузный кожный мастоцитоз
Заболевание редкое, проявляется в виде сплошной инфильтрированной поверхности кожи особенного оранжевого цвета, получившей название «home orange» (фр. «оранжевый человек»). При пальпации определяется тестоватая консистенция, иногда — лихенификация. Это обусловлено диффузной инфильтрацией дермы тучными клетками. В грудном возрасте возможны распространенные пузырные высыпания, которые ошибочно диагностируются как врожденный буллезный эпидермолиз или другие первичные пузырные дерматозы. Это явление носит название «буллезного мастоцитоза».
Клинические формы кожного мастоцитоза взрослых
Обычно кожные проявления мастоцитоза у взрослых являются частью вялотекущего (индолентного) СМ [1]. Исключение, пожалуй, составляет макулярная эруптивная персистирующая телеангиэктазия, особенно если она проявилась в детском возрасте, которая чаще всего является дерматозом без системных проявлений. Тем не менее, и в этом случае следует обследовать пациента на предмет СМ. Помимо рутинного обследования, гистологического и иммуногистохимического исследования кожи из очага поражения, следует провести исследование костного мозга, определение уровня триптазы в сыворотке крови, УЗИ органов брюшной полости и рентгеновское исследование органов грудной клетки. При подозрении на вовлечение лимфоузлов желательно использовать позитронно-эмиссионную компьютерную томографию.
Генерализованный кожный мастоцитоз, взрослый тип
Наиболее частая кожная форма мастоцитоза у взрослых. Высыпания генерализованные, симметричные, мономорфные, представлены пятнами, папулами или узлами темно-красного, фиолетового или коричневого цвета (рис. 5, 6). Изредка они могут напоминать обычные приобретенные меланоцитарные невусы. Субъективная симптоматика отсутствует. Возможен положительный симптом Дарье.
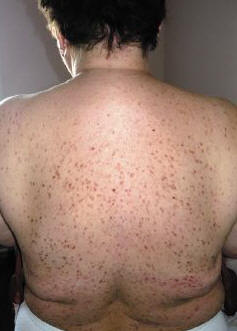
Рис. 5. Генерализованный кожный макулярный мастоцитоз взрослых
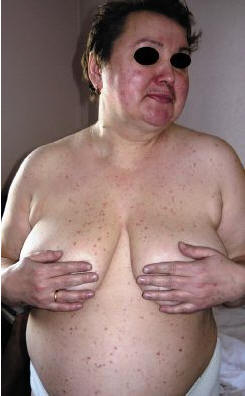
Рис. 6. Генерализованный кожный макулярный мастоцитоз взрослых
Эритродермическая форма мастоцитоза
Эритродермия, имеющая вид «гусиной кожи». В отличие от диффузного кожного мастоцитоза у детей, цвет кожи не имеет характерную оранжевую окраску и менее выражена инфильтрация. Характерны волдыри в самых различных участках тела.
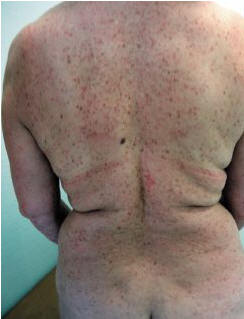
Рис. 7. Телеангиэктазия макулярная эруптивная персистирующая. Множественные мелкие гиперпигментированные пятна на фоне эритемы без субъективных ощущений
Телеангиэктазия макулярная эруптивная персистирующая
Высыпания в виде генерализованных или распространенных эритематозных пятен, которые имеют размер менее 0,5 см в диаметре, с легким красно-коричневым оттенком. Несмотря на название, телеангиэктазии при этой форме мастоцитоза почти нет или нет вообще (рис. 7). Высыпания не сопровождаются субъективными ощущениями; симптом Дарье отрицательный. В отличие от других кожных проявлений мастоцитоза у взрослых, это заболевание редко имеет отношение к СМ. Тем не менее, как и при других формах кожного мастоцитоза у взрослых, необходим скрининг с целью исключить системное поражение, включая биопсию костного мозга.
Системный мастоцитоз
Для лабораторной диагностики СМ необходимо иметь, по крайней мере, один главный и один малый критерий или 3 малых критерия из нижеследующих.
Главным критерием является густая инфильтрация тучными клетками (по 15 и более клеток) в костном мозге или другой ткани, помимо кожи.
Малые критерии:
1) атипичные тучные клетки;
2) нетипичный фенотип тучных клеток (CD25+ или CD2+);
3) уровень триптазы в крови выше чем 20 нг/мл;
4) наличие мутации в кодоне 816 c-KIT в клетках периферической крови, костного мозга или пораженных тканях [1].
Несмотря на то, что обычно у детей мастоцитоз ограничивается поражением кожи, следовало бы у каждого ребенка хотя бы однократно исследовать уровень триптазы в крови в связи с возможностью развития у них СМ. При этом следует убедиться, что в течение 4–6 недель у ребенка не было аллергической реакции немедленного типа. Если уровень триптазы в сыворотке крови будет от 20 до 100 нг/мл, без других признаков СМ, следует предположить индолентный СМ и наблюдать ребенка до пубертатного возраста с этим диагнозом. В этом случае биопсия костного мозга ребенку не требуется. Если же уровень триптазы окажется выше 100 нг/мл, необходимо провести исследование костного мозга. В тех случаях, когда нет возможности исследовать уровень триптазы в крови, решающим критерием могут быть данные УЗИ печени и селезенки: наличие увеличения печени и/или селезенки должно служить основанием для проведения исследования костного мозга. Разумеется, исследование уровня триптазы — более объективный показатель, который следует предпочесть для диагностики.
Вялотекущий (индолентный) системный мастоцитоз
Наиболее типичная форма СМ у взрослых — индолентный системный мастоцитоз. Эти пациенты не имеют проявления гематологических заболеваний, ассоциированных с СМ, а также дисфункцию органов (асцит, мальабсорбцию, цитопению, патологические переломы) или лейкемию тучных клеток. Характерны вышеописанные кожные высыпания, и иногда могут наблюдаться системные симптомы, особенно в случае воздействия триггеров, активирующих тучные клетки. Это заболевание диагностируют на основании клинических, гистологических и иммуногистохимических данных пораженной кожи, а также мониторинга уровня триптазы в сыворотке крови. На поражения органов указывают инфильтрация костного мозга, где не менее 30% составляют тучные клетки, уровень триптазы в крови более 200 нг/мл и гепатоспленомегалия [3].
Системный мастоцитоз, ассоциированный с гематологическим заболеванием (не тучных клеток)
Как правило, пациенты с СМ, ассоциированным с гематологической патологией, — пожилые люди, имеющие различную системную симптоматику (~30% случаев заболеваний СМ). Гематологическая патология может включать: истинную полицитемию, гиперэозинофильный синдром, хроническую миело- или моноцитарную лейкемию, лимфоцитарную лейкемию, первичный миелофиброз, лимфогранулематоз.
Наиболее частая сопутствующая патология — хроническая мономиелоидная лейкемия. Реже — лимфоидная неоплазия (обычно — В-клеточная, например, плазмоклеточная миелома). Обычно такие пациенты не имеют высыпаний на коже. Прогноз зависит от сопутствующего заболевания, однако наличие СМ ухудшает прогноз.
В случае СМ с эозинофилией, при которой определяется постоянное повышение количества эозинофилов в периферической крови (более 1500 в одном мкл крови), окончательный диагноз можно ставить только на основании анализа ДНК. Другие признаки имеют вспомогательное значение. Так, например, наличие гена FIP1L1/PDGFRA (два гена, претерпевшие слияние между собой) и/или делеция гена CHIC2 позволяет поставить диагноз «СМ с хронической эозинофильной лейкемией». У пациентов с клиническими признаками хронической эозинофильной лейкемии, у которых не были подтверждены вышеуказанные клональные нарушения, диагноз изменяют на «СМ с гиперэозинофильным синдромом». Оценивая клиническую картину заболевания, следует иметь в виду, что СМ с эозинофилией лишь на самом позднем этапе может дать фиброз легких и миокарда, в отличие от гиперэозинофильного синдрома [1]. Это подтверждает, насколько сложна диагностика СМ, особенно в условиях ограниченных возможностей лабораторной диагностики на периферии.
Агрессивный системный мастоцитоз
Агрессивный СМ взрослых имеет более молниеносное течение, с дисфункцией органов-мишеней вследствие инфильтрации тучными клетками (недостаточность костного мозга, дисфункция печени, гиперспленизм, патологические переломы, вовлечение желудочно-кишечного тракта с синдромом мальабсорбции и потерей веса). Эти пациенты имеют плохой прогноз.
Лейкемия тучных клеток
Лейкемия тучных клеток обнаруживается, когда атипичных тучных клеток (клетки с многодолевыми или множественными ядрами) 10% и более в периферической крови и 20% и более в костном мозге. Прогноз плохой. Продолжительность жизни таких пациентов обычно меньше одного года.
Саркома тучных клеток
Саркома тучных клеток является крайне редкой формой мастоцитоза. На сегодняшний день в мире описаны лишь единичные случаи этого заболевания. Это разрушительная саркома, состоящая из весьма нетипичных тучных клеток. В этих случаях при постановке диагноза не было найдено системное поражение. Тем не менее, была описана вторичная генерализация с вовлечением внутренних органов и кроветворной ткани. В терминальной стадии саркома тучных клеток может быть неотличима от агрессивного СМ или лейкемии тучных клеток. Прогноз у больных саркомой тучных клеток плохой.
Саркому тучных клеток не следует путать с внекожными мастоцитомами, редкими доброкачественными опухолями тучных клеток без разрушительного роста.
Профилактика системных осложнений мастоцитоза
Поскольку системные осложнения, связанные с высвобождением биологически активных веществ из тучных клеток, возможны не только у пациентов с СМ, но и при любой кожной форме, за исключением телеангиэктазии макулярной эруптивной персистирующей (если она не сочетается с СМ), такие пациенты должны придерживаться следующих правил [8]:
- В случае развития анафилаксии желательно иметь два или более автоматических шприца с эпинефрином, особенно если предполагается поход на природу (к сожалению, в России нет таких шприцов).
- Пациентам с IgЕ-опосредованной аллергией по показаниям проводят аллерген-специфическую иммунотерапию для снижения риска развития аллергических реакций.
- Следует избегать употребления продуктов, которые могут вызвать дегрануляцию тучных клеток: морепродукты (кальмары, креветки, лобстеры); сыр, алкоголь, горячие напитки, острые продукты.
- Следует по возможности избегать назначения следующих медикаментов: нестероидные противовоспалительные средства, особенно Аспирин, поскольку они способствуют прямой дегрануляции тучных клеток; антибиотики — ванкомицин, полимиксин (в т. ч. в каплях для наружного лечения), амфотерицин В; декстран (раствор Реополиглюкин для в/в введения, а также — составляющее глазных капель для увлажнения роговицы); хинин (антиаритмический препарат); наркотические анальгетики (в том числе кодеин в таблетках от кашля, морфин и др.); витамин В1 (тиамин); скополамин (в глазных каплях для лечения глаукомы). Нежелательно использование некоторых препаратов при проведении наркоза. В частности, сукцинилхолин и цисатракуриум имеют наименьшую способность к дегрануляции тучных клеток; аминостероиды (векурониум, рокурониум, рапакурониум) — среднюю активность; атракуриум и мивакуриум наиболее активны в этом отношении, и, значит, их использование нежелательно у таких пациентов. Ингаляционные анестетики безопасны для больных мастоцитозом. Среди внутривенных средств для наркоза кетамин незначительно влияет на стабильность мембран тучных клеток, а использование пропофола и тиопентала следует избегать [9]. При проведении местной анестезии не следует назначать бензокаин и тетракаин (можно использовать лидокаин или бупивакаин). Нежелательно использовать в/в рентгеноконтрастные йод-содержащие препараты и препараты галлия; резерпин; бета-адренергические блокаторы (пропранолол, метапролол и др.). Если применение вышеуказанных препаратов неизбежно, для предотвращения нежелательных побочных эффектов следует, как минимум, предварительно дать пациенту антигистаминные средства. В случае необходимости проведения хирургической операции или рентгеновского обследования с использованием йод-содержащих рентгеноконтрастных препаратов дополнительно вводят кортикостероиды (например, преднизолон 1 мг/кг массы тела — за 12 часов до процедуры, с последующим постепенным снижением дозы в течение трех-пяти дней).
- Следует обращать внимание на состав косметических и моющих средств, где может использоваться метилпарабен в качестве консерванта. Это вещество также может вызывать дегрануляцию тучных клеток.
Лечение мастоцитоза
Кожный мастоцитоз у детей, если он не сопровождается системными симптомами, обычно не требует лечения, поскольку имеет тенденцию к самоизлечению. Здесь важны меры профилактики активации тучных клеток. В случае системных симптомов антигистаминные препараты являются основой терапии. Поскольку кожные симптомы (покраснение, зуд, крапивница) опосредованы в основном через H1-рецепторы, их можно контролировать с помощью антигистаминных препаратов. H1-антагонисты могут также облегчить спазмы желудочно-кишечного тракта. Антагонисты H2-рецепторов подавляют чрезмерную секрецию кислоты в желудке, которая является важным фактором в развитии гастрита и язвенной болезни. Хотя нет конкретных данных, какие именно антигистаминные препараты обеспечивают значительные преимущества, сочетание блокаторов Н1— и Н2-рецепторов повышает эффективность подавления эффекта гистамина. H2-антигистаминные препараты часто неэффективны в борьбе с диареей. В этом случае антихолинергические препараты или кромоны могут дать облегчение (табл. 4 и 5). Кромоны, назначенные внутрь, кроме того, снимают кожные симптомы, нарушения со стороны центральной нервной системы, уменьшают боль в животе.

Как и кожный мастоцитоз, вялотекущий СМ лечат с помощью антигистаминных препаратов.
Системные кортикостероиды могут помочь при тяжелых высыпаниях на коже, нарушениях всасывания в кишечнике или асците. Наружные кортикостероиды, особенно в виде окклюзионных повязок в течение ограниченного периода времени, или внутриочаговые инъекции кортикостероидов могут временно уменьшить количество тучных клеток и облегчить симптомы. Такие методы используют при мастоцитомах в некоторых случаях. Фотохимиотерапия (ультрафиолетовое облучение спектра А в комбинации с фотосенсибилизатором, ПУВА-терапия) приводит к снижению зуда и исчезновению высыпаний, однако после прекращения терапии симптомы возобновляются. Ингибиторы лейкотриеновых рецепторов используют для купирования зуда, однако данных об эффективности такой терапии мало. Интерферон альфа может контролировать симптомы агрессивного СМ, особенно в сочетании с системными кортикостероидами. Интерферон альфа используют также для лечения остеопороза, обусловленного СМ [7]. Относительно недавно появился ингибитор рецепторов тирзинкиназы (Иматиниба мезилат), который можно использовать при агрессивном СМ, однако в России это лекарство разрешено использовать только для лечения хронического миелолейкоза. Если имеются гематологические заболевания, пациенты должны получать соответствующее лечение.
Лечение лейкемии тучных клеток соответствует лечению острой миелоидной лейкемии, однако эффективных методов лечения пока не найдено.
Литература
- Valent P., Akin C., Escribano L. et al. Standards and standardization in mastocytosis: Consensus Statements on Diagnostics, Treatment Recommendations and Response Criteria // EJCI, 2007; 37: 435–453.
- Кожные и венерические болезни: Руководство для врачей. В 4-х томах. Т. 3. Под ред. Ю. К. Скрипкина. М.: Медицина, 1996. 117–127.
- James W. D., Berger T. G., Elston D. M. Andrews’ Diseases of the Skin. Clinical Dermatology, 10 th Edition // Saunders/Elsevier, 2006: 615–619.
- Bradding P. Human Mast Cell Cytokines // CEA, 1996; 26 (1): 13–19.
- Golkar L., Bernhard J. D. Biomedical Reference Collection: Comprehensive Seminar for Mastocytosis // Lancet, 1997; 349 (9062): 1379–1385.
- Handschin A. E., Trentz O. A., Hoerstrup S. P. et al. Effect of Low Molecular Weight Heparin (Dalteparin) and Fondaparinux (Arixtra®) on Human Osteoblasts in Vitro // BJS, 2005; 92: 177–183.
- Valent P., Akin C., Sperr W. R. et al. Mastocytosis: Pathology, Genetics, and Current Options for Therapy // Leukemia and Lymphoma. 2005, Jan; 46 (1): 35–48.
- Халиулин Ю. Г., Урбанский А. С. Современные подходы к диагностике и медикаментозной терапии дерматозов (учебное пособие для системы послевузовского и дополнительного профессионального образования врачей). Кемерово: КемГМА, 2011: 130–131.
- Ahmad N., Evans P., Lloyd-Thomas A. R. Anesthesia in Children with Mastocytosis — a Case Based Review // Pediatric Anesthesia. 2009; 19: 97–107.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru