Содержание статьи
Клиническая диагностика, неотложное и плановое лечение миогенных и артрогенных болевых синдромов в практике врача-стоматолога
И. Н. Брега, кандидат медицинских наук
А. В. Адоньева, кандидат медицинских наук
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
Боль в зубах и челюстно-лицевой области остается наиболее частой причиной обращения пациентов к стоматологу. Наметилась тенденция повышения качества оказания стоматологической помощи, связанная с применением современных методов профилактики, диагностики, технологий и материалов при лечении патологии твердых тканей зуба, пульпы, периодонта и пародонта, восстановления дефектов зубных рядов. Эти достижения позволяют быстро и эффективно устранить боль, связанную с патологией зубов и околозубных тканей. Но к стоматологу обращаются также пациенты и с болевыми феноменами в челюстно-лицевой области, которые не связаны с поражением тканей зуба и пародонта, а обусловлены поражением системы тройничного нерва различного генеза, заболеваниями височно-нижнечелюстного сустава (ВНЧС), патологией жевательной мускулатуры, другими неврологическими синдромами в области лица. Сенсорные нарушения системы тройничного нерва, развивающиеся вследствие поражения центральных или периферических структур, имеют достаточно определенные дифференциально-диагностические критерии, в то время как болевые синдромы, связанные с патологией ВНЧС и жевательной мускулатуры, имеют много общих клинических признаков, нередко носят сочетанный и взаимно отягощающий характер.
Трудности диагностики и лечения прозопалгий в общем и миофасциального болевого синдрома лица (МФБСЛ) в частности, отсутствие общепринятой терминологии среди специалистов стоматологов и неврологов [1, 2], малое число исследований в нашей стране по данной проблеме требуют разработать последовательность клинического обследования при первичном обращении к врачу-стоматологу, оказания неотложной помощи, планирования комплексной диагностики и лечения [3].
Материал и методы исследования
За период с 2007 г. по 2014 г. на клинических базах кафедры факультетской хирургической стоматологии и стоматологической имплантации Новосибирского государственного медицинского университета было проведено обследование и лечение 300 пациентов с болевыми синдромами в области лица, обусловленными патологией жевательной мускулатуры и височно-нижнечелюстного сустава. Миофасциальный болевой синдром лица был клинически выявлен у 131 пациента, которые составили I группу, у 169 пациентов, вошедших во II группу, были диагностированы поражения височно-нижнечелюстного сустава, сопровождающиеся болевым синдромом (вправляемое и невправляемое смещение суставного диска, остеоартроз, реактивный артрит и синовит). В первой группе женщины составили 119 (90,9%), мужчины 12 (9,1%), во второй группе женщины — 133 (78,7%) мужчины — 36 (21,3%), что коррелирует с литературными данными [4].
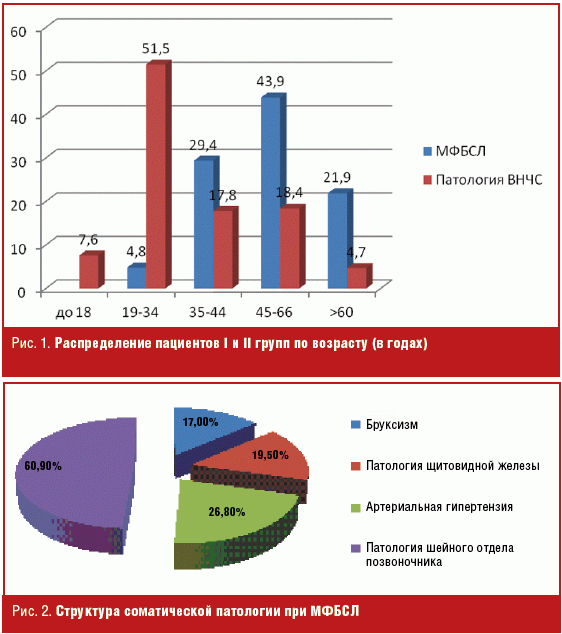
На рис. 1 представлено распределение I и II групп по возрасту.
В комплекс клинической диагностики были включены: оценка интенсивности и характера болевого синдрома, локализация и иррадиация боли, ее связь с движениями нижней челюсти. Также был проведен анализ суставных шумов, объема движений в височно-нижнечелюстном суставе, пальпаторная оценка состояния жевательной мускулатуры и мышц шеи, окклюзионных взаимоотношений.
Клинические признаки МФБСЛ включали критерии, предложенные Дж. Г. Тревелл, Д. Г. Симонс [5]:
I. «Большие» критерии миофасциального синдрома (необходимо наличие всех 5):
1) жалобы на локальную или региональную боль;
2) ограничение объема движений;
3) пальпируемый в пораженной мышце тугой тяж;
4) участок повышенной чувствительности в пределах «тугого» тяжа (триггерная точка);
5) характерная для данной пораженной мышцы зона отраженной боли.
II. «Малые» критерии (необходимо наличие 1 из 3):
1) воспроизводимость боли при стимуляции триггерных точек;
2) сокращение при пальпации триггерной точки пораженной мышцы;
3) уменьшение боли при растяжении пораженной мышцы.
Диагностика патологии ВНЧС проводилась с учетом клинических симптомов и данных лучевой диагностики в соответствии с рекомендациями, изложенными в издании «Планы ведения больных. Стоматология» [6].
С целью лучевой визуализации челюстно-лицевой области были применены конусно-лучевая компьютерная томография, магнитно-резонансная томография. Данные методы диагностики доступны в амбулаторной стоматологической практике. Все пациенты с клиническими проявлениями миофасциального болевого синдрома лица были обследованы у невролога. При наличии соответствующих показаний в план обследования были включены консультации челюстно-лицевого хирурга, оториноларинголога, гастроэнтеролога, эндокринолога.
Полученный материал был статистически обработан для определения относительных величин распределения пациентов с МФБСЛ и патологией ВНЧС по длительности течения заболевания, причинным факторам развития болевого синдрома, сопутствующей патологии, состоянию окклюзии, локализации триггерных точек в пораженных мышцах, характеру изменений в мягкотканных элементах височно-нижнечелюстных суставов.
Результаты и их обсуждение
Длительность заболевания до момента обращения варьировала в первой группе от одного месяца до 8 лет, в среднем 1,2 года, во второй группе от нескольких дней до года, в среднем 3 месяца.
У всех пациентов первой группы была выявлена соматическая патология, во второй группе наличие сопутствующих заболеваний имели 64,6% пациентов. Структура соматической патологии при МФБСЛ представлена на рис. 2.
Окклюзионные нарушения отсутствовали только у 2,9% пациентов первой группы, во второй группе нарушение смыкания зубов выявлено у 72,6%. Как в первой, так и во второй группе превалировали дистальный прикус и снижение высоты прикуса за счет вторичной адентии, что подтверждается данными рандоминизированных исследований [7].
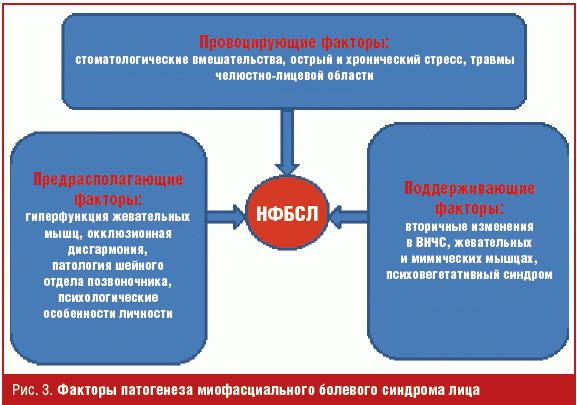
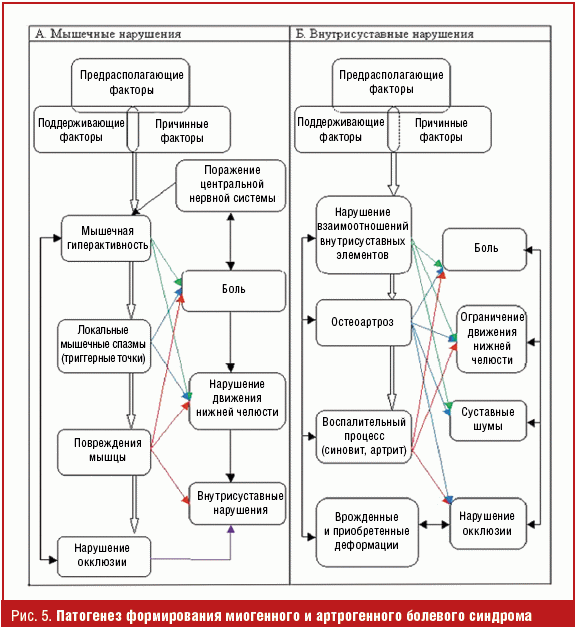
Известно, что в патогенезе МФБСЛ участвуют следующие факторы: предрасполагающие — гиперфункция жевательных мышц, окклюзионная дисгармония, патология ВНЧС, ортопедические нарушения, психологические особенности личности; провоцирующие — стоматологические вмешательства, острый и хронический стресс, травмы челюстно-лицевой области; поддерживающие — вторичные изменения в ВНЧС, жевательных и мимических мышцах, психовегетативный синдром [2]. Указанные факторы формируют порочный круг, в котором каждый усиливает действие другого (рис. 3).
При анализе клинических данных было выявлено, что среди пусковых факторов преобладали стоматологические манипуляции (53,6%), связанные с зубным протезированием, удалением и лечением зубов, в 24,3% инициирующим моментом выступил эмоциональный стресс и начало болевого синдрома имело отсроченный на 2–3 месяца характер. Имеющаяся патология височно-нижнечелюстного сустава как провоцирующий, предрасполагающий и поддерживающий фактор имела место у 9,7% пациентов в виде остеоартроза и невправляемого смещения суставного диска. Длительно протекающий дистрофически-дегенеративный процесс в хрящевых и костных структурах ВНЧС, отягощенный атрогенным болевым синдромом и периодическим синовитом, приводит к рефлекторному сокращению жевательной мускулатуры, вызывая тем самым образование порочного круга: боль–спазм–боль. Нарушение внутрисуставных взаимоотношений вследствие невправляемого смещения суставного диска приводит к изменениям в самом диске и в биламинарной зоне, отягощается явлениями синовита и сопровождается артралгией, что может способствовать формированию миогенной боли.
У 7,3% пациентов формирование МФБСЛ произошло вследствие длительного течения невралгии тройничного нерва. Механизмы патогенеза вторичного МФБСЛ сформулированы в исследовании М. А. Бегляровой: спазм жевательных мышц в ответ на болевой пароксизм, гипофункция жевательной мускулатуры вследствие длительного одностороннего жевания и патологии двигательного стереотипа, нарушение окклюзии, нейротрофические и эмоциональные нарушения, отягощающий характер носят окклюзионные нарушения, возрастной фактор [8]. Данные по структуре пусковых факторов представлены на рис. 4.
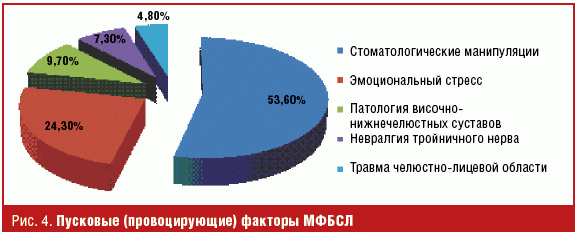
Структура патологии височно-нижнечелюстного сустава, сопровождающаяся болевым синдромом, была представлена в подавляющем большинстве невправляемым смещением суставного диска (72,5%), остеоартроз выявлен в 18,4%, артриты, в том числе и вследствие поражения ВНЧС при ревматоидном полиартрите, болезни Бехтерева, псориатическом артрите, составили 5,7% (рис. 4).
При анализе поражения мышц при МФСБЛ были выявлены триггерные точки, характерная иррадиация боли и нарушение движений нижней челюсти (табл. 1).
По мнению большинства исследователей пальпация мышц в миофасциацльных триггерных точках позволяет выявить иррадиацию боли, характеризующуюся как болевой паттерн. Клинические данные, представленные в табл. 1, согласуются с данными литературы [9–12].
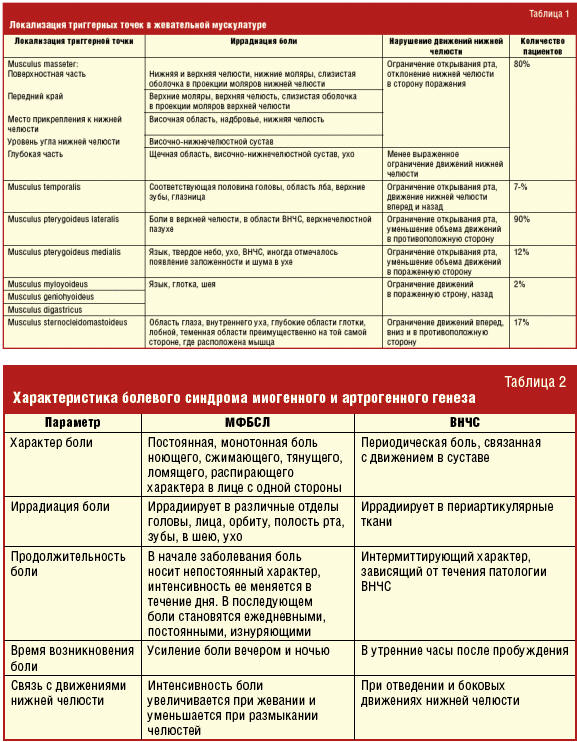
Особенности иррадиации боли при МФБСЛ затрудняют диагностику, приводят к необоснованным стоматологическим манипуляциям, включая удаление зубов и эндодонтические вмешательства, лечению у оториноларинголога по поводу болей в ухе, приему карбомазепина, назначенного неврологом. Неэффективность проводимой терапии диктует необходимость более четкого анализа болевого синдрома, факторов, приведших к его возникновению, дифференциальной диагностике с другими патологическими состояниями, проявляющимися болью в челюстно-лицевой области. Большинство терапевтов и ортопедов?стоматологов, столкнувшись с болевым синдромом в околоушно-жевательной области, в том числе и после проведенного зубного протезирования или лечения зубов, направляют пациента к хирургу-стоматологу с диагнозом «дисфункция височно-нижнечелюстного сустава», хотя предшествующие стоматологические манипуляции служат пусковым фактором инициации МФБСЛ. Учитывая эти обстоятельства, именно анализ жалоб, анамнестических данных и клинического обследования позволят при первичном обращении предположить МФБСЛ. В табл. 2 приведены критерии оценки болевого синдрома при МФСБЛ и патологии ВНЧС.
Стадийность течения МФБСЛ обусловлена прогрессирующим течением. Исследованиями Л. Р. Мингазовой установлено, что в I стадии характерен умеренный болевой синдром (5–6 баллов по визуальной аналоговой шкале), поражение жевательных мышц на стороне боли; на II стадии отмечается увеличение интенсивности болевого синдрома, двустороннее вовлечение жевательных и мимических мышц, значительное ограничение объема активных движений нижней челюсти, психовегетативный синдром, тревожно-депрессивные расстройства [13].
Основные звенья патогенеза формирования миогенного и артрогенного болевого синдрома представлены на рис. 5, что согласуется с данными литературы [14].
Учитывая, что одним из ведущих факторов в патогенезе МФСБЛ и вторичного нарушения функции ВНЧС являются окклюзионные нарушения, их нормализация необходима на всех этапах лечения, включая использование релаксирующих шин после предварительной функциональной диагностики [15]. Также перспективно в клинической практике применение современных диагностических и лечебных технологий, таких как аппаратный комплекс «Миотроникс» (электромиография, сонография, кинезиография, транскожная электрическая нервная стимуляция (ТЭНС-терапия)). Расслабление жевательной мускулатуры, определение физиологического положения нижней челюсти, регистрация нейромышечной окклюзии позволяют изготовить ортотик. Ношение пациентом ортотика показано для установки нижней челюсти в оптимальное нейромышечное положение и устранения болевого синдрома. Если прикус не нуждается в значительных изменениях, достаточно провести избирательную пришлифовку зубов, при этом изготовление и ношение ортотика не нужно. Если пациент нуждается в протезировании, то его проводят только после установки нижней челюсти в оптимальное нейромышечное положение.
Сегодня существует мнение, что лечение патологии ВНЧС следует проводить по строго определенным показаниям, к которым относится боль в области ВНЧС, выраженное ограничение движений нижней челюсти, сопровождающееся также стойким болевым синдромом, и признаки дегенеративного поражения ВНЧС. Однако в большинстве случаев наши представления о причине боли являются все же эмпирическими, а предлагаемые схемы лечения болевого синдрома не могут претендовать на алгоритмизацию. В качестве мер неотложной помощи в практической деятельности врача-стоматолога при артрогенной и миогенной боли обосновано применение нестероидных противовоспалительных препаратов (НВПС) системно и местно (индометацин, ацетилсалициловая кислота, ибупрофен, кеторолак, нимесулид), миорелаксантов (толперизон, тизанидин, флупиртин) с учетов соматического статуса пациента, а также блокад двигательных ветвей тройничного нерва.
Основная цель применения препаратов группы НВПС состоит в купировании болевого синдрома слабой и умеренной интенсивности. При состояниях, когда причина появления боли не выяснена, назначение этих препаратов носит симптоматический характер. Для достижения противовоспалительного эффекта препараты данной группы рекомендуется применять в течение 2 недель, так как обезболивающий эффект проявляется до возникновения противовоспалительного. Диагностическим тестом может служить отсутствие эффекта от применения НВПС в течение 4–5 дней, что косвенно указывает на диагностические погрешности или иной генез боли. Наличие побочных эффектов при назначении препаратов этой группы заставляет очень внимательно относится к общесоматической патологии пациентов, особенно у пожилых людей. Альтернативными методами лечения болевой симптоматики ВНЧС являются миогимнастика, физиотерапия, акупунктура, шинотерапия (ортотик, каппы), психотерапия, которые имеют положительный эффект в той или иной степени при лечении на начальных этапах терапии. Спектр лекарственных препаратов при лечении хронической боли увеличивается, пересматриваются сроки приема препаратов, дозировки и возможность развития побочных эффектов. В лечении стойкого болевого синдрома и хронической боли, связанной со значительным психологическим дискомфортом, приобретает первостепенное значение комплексный подход и совместное ведение таких пациентов с неврологом, психотерапевтом.
Междисциплинарный подход определяет применение окклюзионной терапии в лечении функциональных расстройств ВНЧС, включающее окклюзионное пришлифовывание, ортопедическое лечение, ортодонтическое лечение, в том числе сочетающееся с хирургической коррекцией прикуса, применение капп. Обоснованным является применение капп для лечения парафункций жевательной мускулатуры и бруксизма. При данных состояниях каппы оказывают благоприятный лечебный эффект и являются средством профилактики снижение прикуса за счет преждевременного истирания зубов. Привлекательным моментом в применении капп является возможность сочетания капп с другими методами терапии функциональных расстройств ВНЧС и боли с получением стойкого терапевтического эффекта. Более выраженный терапевтический эффект от применения капп, вне зависимости от окклюзионной схемы, отмечается при локализованной, а не генерализованной миофасциальной боли. По возможности следует избегать методов лечения, приводящих к необратимым изменениям окклюзии, так как они не имеют преимуществ перед каппами, а благоприятный эффект от применения капп сохраняется в течение достаточно длительного времени уже после применения на начальных этапах лечения, что объясняется моторной адаптацией в результате изменения характера мышечной активности (в физиологических пределах) и способствует снижению миофасциальной боли и боли в области ВНЧС.
Коррекция окклюзии является также неотъемлемой частью комплекса лечения при патологии ВНЧС, но данное мероприятие целесообразно проводить после снятия болевого синдрома, связанного с внутренними нарушениями, остеоартрозом или реактивным артритом. Плановое лечение при вправляемом и невправляемом смещении суставного диска включает артроцентез или артроскопию. Улучшение метаболизма хрящевой ткани при остеоартрозе проводится с применением системно хондропротекторов и введения интраартикулярно препаратов гиалуроновой кислоты.
При наличии выраженного болевого синдрома, гипертонуса жевательной мускулатуры целесообразно применение локально в спазмированные мышцы препаратов ботулотоксина А (БТА). Длительная стойкая релаксация инъецированных мышц приводит к декомпрессии афферентных окончаний мышечных ноцицепторов и кровеносных сосудов мышц, снижению сенситизации, что, в свою очередь, приводит к уменьшению сенсорного афферентного потока и непрямой модуляции ЦНС. Кроме того, изменение афферентации из пораженной области приводит к снижению сенситизации ядра тройничного нерва. В результате воздействия препаратов БТА ослабевает механизм нейрогенного воспаления — важного фактора патогенеза болевых синдромов [13]. Перспективным является использование препаратов БТА, учитывая их пролонгированный миорелаксирующий эффект, в комплексном лечении внутренних нарушений ВНЧС. Применение БТА у 39 пациентов с невправляемым смещением суставного диска ВНЧС позволило повысить эффективность артроцентеза до 87%.
Выводы
- Задачей стоматолога при обращении пациента с болью в области лица является не только выявление причины и патогенетических механизмов болей, но и коррекция болевого синдрома.
- В качестве мер неотложной помощи в практической деятельности врача-стоматолога при артрогенной и миогенной боли обосновано применение нестероидных противовоспалительных препаратов системно и местно (ибупрофен, нимесулид, кеторолак), а также миорелаксантов (толперизон, тизанидин, флупиртин) с учетов соматического статуса пациента. Блокады двигательных ветвей тройничного нерва с использованием местноанестезирующих препаратов без вазоконстрикторов (лидокаин 2% раствор) позволяют не только уменьшить боль, но и улучшить функциональное состояние спазмированной жевательной мускулатуры.
- С целью лучевой визуализации элементов ВНЧС в зависимости от клинических признаков, связанных со смещением суставного диска, остеоартрозом или синовитом, показано выполнение конусно-лучевой компьютерной томографии или магнитно-резонансной томографии, что позволит спланировать комплексное лечение.
- При выявлении пускового фактора, связанного с нарушением окклюзии, необходимо решить вопрос о применении диагностики и коррекции, включая гнатологические методы.
- При выявлении клинических признаков необходимо участие невролога (специалиста по лицевой боли) в обследовании и лечении пациента с МФБСЛ.
Литература
- Шаров М. Н., Степанченко А. В., Фищенко О. Н., Болонкина Г. Д. Миофасциальный болевой синдром лица // Лечащий Врач. 2008; 5: 9–14.
- Орлова О. Р., Мингазова Л. Р., Вейн A. M. Миофасциальный болевой синдром лица: новые аспекты клиники, патогенеза и лечения // Новое в стоматологии. 2003; 1: 26–29.
- Лебеденко И. Ю., Ибрагимов Т. И., Ряховский А. Н. Функциональные и аппаратурные методы исследования в ортопедической стоматологии. Учебное пособие. М.: ООО «Медицинское информационное агентство»; 2003. 128 с.
- Romero-Reyes M., Uyanik J. Orofacial pain management: current perspectives // Journal of Pain Research. 2014; 7; 99–115.
- Тревелл Дж. Г., Симонс Д. Г. Миофасциальные боли. Т. 1. М.: Медицина; 1989: 225.
- Атьков О. Ю., Каменских В. М., Бесяков В. Р. (ред). Планы ведения больных. «Стоматология». М.: ГЭОТАР-Медиа, 2012: 201–209.
- Marklund S. Temporomandibular disorders Incidence, course, and risk factors. Umeå, Sweden. 2009. 68 р.
- Беглярова М. А. Вторичный миофасциальный болевой синдром при невралгии тройничного нерва. Автореф. дисс. … канд. мед. наук. М., 2007. 25 с.
- Blasberg B. M. Greenberg. Myofascial pain of the masticatory muscles. Temporomandibular disorders // Burkets Oral Medicine Diagnosis and Treatment Tenth Edition. 2002: 289–294.
- Okeson J. P., Leeuw R. Differential Diagnosis of Temporomandibular Disorders and Other Orofacial Pain Disorders // Oral Maxillofac Surg Clin North Am. 2008; 20 (2): 133–144.
- Benoliel R., SharavY. Masticatory myofascial pain, and tension-type and chronic daily headache // J. of Orofacial Pain. 2009; 23 (4): 330–338.
- Jerjes W., Tahwinder U., Syedda A., Panagiotis K., Vourvachis M. Muscle disorders and dentition-related aspects in temporomandibular disorders: controversies in the most commonly used treatment modalities // International Archives of Medicine. 2008; 1: 23.
- Мингазова Л. Р. Клинико-физиологический анализ и ле-чение миофасциального болевого синдрома лица: автореф. дис. … канд. мед. наук. М., 2005. 25 с.
- Scrivani S., Keith D., Kaban L. Temporomandibular Disorders // N. Engl. J. Med. 2008; 359: 2693–705.
- Хватова В. А. Клиническая гнатология. М.: Медицина; 2005: 211–220.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru