Содержание статьи
Клещевой энцефалит в клинической практике врача
В. Г. Кузнецова, доктор медицинских наук, профессор
Е. И. Краснова, доктор медицинских наук, профессор
Н. Г. Патурина, кандидат медицинских наук, профессор
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
Природно-очаговые трансмиссивные клещевые инфекции характеризуются
масштабностью распространения, этиологическим полиморфизмом, многообразием
нозологических форм и клинических проявлений. Сегодня доказано, что клещи,
обитающие в лесах, садоводствах, парках, могут быть заражены разными
возбудителями, такими как вирус клещевого энцефалита (КЭ), боррелии, риккетсии,
эрлихии, бабезии [1]. Из обширной группы природно-очаговых клещевых инфекций
наибольшую актуальность представляет КЭ.
КЭ — острая вирусная природно-очаговая трансмиссивная инфекционная болезнь,
возбудитель которой передается главным образом иксодовыми клещами,
характеризующаяся преимущественным поражением центральной нервной системы (ЦНС)
и полиморфизмом клинических форм болезни.
Первое описание клинической картины КЭ принадлежит отечественному
врачу-неврологу А. Г. Панову [2], возбудитель КЭ был открыт Л. А. Зильбером в
1937 г. Большой вклад в изучение КЭ внесли М. П. Чумаков, Е. Н. Левкович, А. Н.
Шаповал, А. К. Шубладзе и другие выдающиеся отечественные ученые [3, 4].
Ареал КЭ охватывает частично или полностью территории 18 европейских и 4
азиатских стран. Природные очаги КЭ имеются в Венгрии, Польше, Германии, Чехии,
Словакии, Швейцарии, Украине, Белоруссии, Казахстане, Литве, Латвии, Молдавии.
Но большая часть ареала находится в РФ, который простирается от дальневосточных
до северо-западных регионов европейской части России [4–6]. В последние три
десятилетия эпидемиологическая обстановка в РФ характеризуется рядом изменений:
расширением ареала вируса; увеличением численности клещей в природе; ростом
заболеваемости не в таежных и лесостепных районах, а в городах и пригородах
среди, в основном, не привитого населения. Так, 70–80% заболевших лиц — не
вакцинированные городские жители, посещающие леса, 10–20% больных заражаются КЭ
в городских парках и скверах. Отмечается стремительный рост заболеваемости в
некоторых регионах, прежде всего в Западной и Восточной Сибири, на долю которой
приходится до 56–60% от общей суммы заболеваний КЭ в России [3–5].
Этиология клещевого энцефалита
Вирус КЭ относится к экологической группе арбовирусов, семейству
Flaviviridae, роду Flavivirus. Вирус имеет сферическую форму,
основу вириона составляет нуклеокапсид, состоящий из РНК и структурного белка С.
Нуклеокапсид окружает суперкапсидная липопротеиновая оболочка, в состав которой
входят М-мембранный протеин и гликопротеин Е, индуцирующий синтез
вируснейтрализующих антител и антигемагглютининов. Существует более 100 штаммов
вируса КЭ, которые разделены на 6 генотипов: генотип 1 — дальневосточный;
генотип 2 — западный; генотип 3, к которому отнесены 2 штамма (Вергина (Греция)
и штамм, выделенный в Турции); генотип 4 — восточно-сибирский; генотип 5 —
урало-сибирский; генотип 6 — впервые выделен в составе восточно-сибирского
штамма 886–84 [3]. На территории России доказана циркуляция не менее 3
антигенных вариантов вируса: дальневосточный, восточно-сибирский,
урало-сибирский [3–5]. Вирус КЭ довольно стоек к низким температурам: при минус
150 °С сохраняет жизнеспособность до года, в высушенном состоянии — много лет. В
молоке при температуре холодильника сохраняется в течение 2 нед, в сметане и
масле вирус обнаруживается до 2 мес, при плюс 60 °С он погибает лишь спустя 20
мин.
Эпидемиология
Основным резервуаром вируса КЭ являются иксодовые клещи Ixodes
persulcatus и Ixodes ricinus, а также клещи других видов (Ixodes
ovatus, Ixodes hexagonus, Ixodes arboricola, Haemaphysalis punctata,
Haemaphysalis concinna, Dermacentor marginatus и др.), но их эпидемическая
роль невелика. Дополнительным резервуаром вируса являются около 300 видов
позвоночных животных: грызуны (полевая мышь, бурундук, заяц, еж, бурундук),
дикие (волк) и домашние (козы, коровы) животные, птицы (дрозд, щегол, зяблик,
чечетка). Для клещей характерен сложный цикл развития (имаго — личинка — нимфа —
имаго). Каждая фаза развития способна нападать и насыщаться на животных многих
видов. Вирус КЭ пожизненно сохраняется во всех фазах, по ходу метаморфоза
переносчиков он может передаваться трансовариально, а также от одной фазы
развития к другой. Для КЭ характерна строгая весенне-летняя сезонность
заболевания. Основным механизмом заражения при КЭ является трансмиссивный, при
котором в процессе кровососания клеща вирус проникает в организм человека.
Заболевания наблюдаются и у лиц, которые снимали лишь ползающих клещей.
Заражение может произойти алиментарным путем, при употреблении сырого козьего
или коровьего молока, а также продуктов, приготовленных из молока (сметана,
творог, масло). В настоящее время доказано, что возможна передача КЭ через
переливание крови, пересадку органов и стволовых клеток, при кормлении грудью,
при работе с биологическим материалом в лабораторных условиях, возможно
трансплацентарное заражение плода [7].
Патогенез
При трансмиссивном пути заражения первоначальным субстратом, в котором
происходит репродукция вируса, является кожа и подкожная клетчатка, а при
алиментарном заражении — ткани желудочно-кишечного тракта, а также региональные
и отдаленные лимфатические узлы и экстраневральные клеточные элементы различных
внутренних органов, где создается депо вируса. Вирусемия при КЭ имеет
двухволновой характер. Первая волна вирусемии — кратковременная резорбтивная
вирусемия, вторая — в конце инкубационного периода, которая совпадает с периодом
размножения вируса во внутренних органах и появлением его в ЦНС. В случае
алиментарного пути заражения имеются некоторые особенности: незначительная,
частичная инактивация вируса в желудке и кишечнике, первичное размножение в
тканях пищеварительного тракта, более позднее развитие виремии и ее меньшая
интенсивность. Вирус обладает пантропными свойствами и с током крови попадает во
внутренние органы, где реплицируется (железы внешней и внутренней секреции:
слезные, околоушные, поджелудочная, в том числе островки Лангерганса, железы
слизистой желудка и толстой кишки, гипофиз, эпифиз, надпочечники, мышечная
ткань, ткани ретикулоэндотелиальной системы). Тропизм вируса к лимфатической
ткани, репликация в лимфоидных органах приводит к альтерации, разрушению
лимфоидной ткани и формированию иммунодефицитного состояния и подавлению
защитных сил организма. В дальнейшем прогрессирующая воспалительная реакция в
мозге развивается на фоне иммунодефицита, когда происходят воспалительные и
некротические процессы во всех отделах нервной системы, воспалительная реакция
соединительной ткани, пролиферативная реакция глии в результате прямого
повреждающего действия вируса и опосредованного действия (киллерный эффект
иммунных Т-клеток, распознающих и лизирующих вирусинфицированные клетки) [4, 8].
При КЭ бурно развиваются воспалительные процессы во всех отделах нервной
системы. Но наиболее грубые изменения отмечаются в шейном и грудном отделах
спинного мозга и в продолговатом мозге (поражаются нейроны, главным образом
двигательные). По преимущественной локализации патоморфологических изменений КЭ
можно характеризовать как полиоэнцефаломиелит или панэнцефалит.
Хроническое (прогредиентное) течение возникает у 1–2% людей, перенесших
острые формы КЭ, а иногда и без них. В его основе лежит длительная, многолетняя
персистенция в организме человека вируса. Персистенция вируса КЭ основана на
различных механизмах, которые еще до конца не вскрыты: развитие прогредиентного
течения КЭ обусловлено штаммовыми особенностями вируса, антигенным дрейфом,
индивидуальными особенностями иммунологической реактивности человека и др.
Персистенция вируса КЭ в организме может сопровождаться и не сопровождаться
клинической манифестацией. Течение хронического КЭ может быть прогрессирующим
или сопровождаться периодами ремиссий и обострений.
КЭ может протекать в различных клинических формах — от бессимптомных до
тяжелых очаговых форм с параличами и пожизненными остаточными явлениями.
Вероятность развития и характер течения КЭ зависят как от свойств инфицирующего
вируса, функционального состояния клеток ЦНС, характера фоновой патологии, так и
от генетически детерминированной реактивности хозяина: подверженность
заболеванию КЭ и, наоборот, резистентности к нему в зависимости от пола,
возраста, групп крови и антигенов главного комплекса гистосовместимости. Так,
чаще болеют лица мужского пола, молодого возраста и 0 (I) группы крови; более
устойчивы к заболеванию женщины старше 50 лет с АВ (IV) группой крови. Чаще у
больных КЭ встречаются антигены HLA А2, А3, А28, В16, В18. Причем не столько
отдельные антигены, сколь их определенные сочетания определяют
предрасположенность к развитию той или иной формы КЭ [9].
Иммунитет после перенесенного КЭ является стойким и длительным. Однако
повторные случаи заболеваний КЭ встречаются. Возможны заболевания КЭ людей,
имеющих постинфекционный иммунитет, возможно заболевание людей, имеющих
иммунитет вследствие естественной иммунизации (среди людей, проживающих в
природном очаге) и вакцинированных против КЭ [3, 4, 6].
Клиническая картина
Инкубационный период колеблется от 2 до 35 и более дней, средний — 7–14 дней.
В зависимости от выраженности и преобладания общеинфекционных, менингеальных или
очаговых симптомов поражения ЦНС различают лихорадочную, менингеальную,
менингоэнцафалитическую (очаговую или диффузную), полиоэнцефалитическую,
полиоэнцефаломиелитическую, полиомиелитическую формы и двухволновое течение (с
указанием формы второй волны) [4]. В классификациях, предложенных в разные годы
различными авторами, фигурировала полирадикулоневритическая форма. Однако эта
форма не ассоциируется с КЭ, так как вирус КЭ не может вызывать первичного
поражения периферических нервов (аксонов). Полирадикулоневритические синдромы,
наблюдаемые у больных после укусов клещей, относятся, вероятно, к клиническим
проявлениям иксодового клещевого боррелиоза, очаги которого часто сопряжены с
очагами КЭ, и нередки микст-инфекции — КЭ и иксодовый клещевой боррелиоз [4].
Лихорадочная форма в большинстве случаев характеризуется благоприятным
течением. Заболевание начинается остро с появлением лихорадки до 37–39 °C и
выше, сохраняющейся в среднем 1 до 5 дней. Основным клиническим ее проявлением
является общеинфекционный синдром, который проявляется головной болью различной
интенсивности, головокружением, слабостью, недомоганием, нарушением сна
(сонливость или бессонница), миалгиями, особенно в шейно-плечевой и поясничной
области, ногах, артралгиями, нередко отмечается тошнота, одно-, двухкратная
рвота.
Характерен внешний вид больного: гиперемия кожи лица, шеи и груди, слизистой
зева, инъекция склер и конъюнктив. Неврологические симптомы обычно слабо
выражены или остаются без отклонений от нормы. Иногда отмечается менингизм:
умеренно или легко выраженные менингеальные симптомы (ригидность шеи, слабо
выраженный симптом Кернига), не сопровождающиеся воспалительными изменениями
ликвора. Таким образом, лихорадочная форма КЭ не имеет патогномоничных черт и
проявляется симптомами, присущими многим инфекционным заболеваниям.
Клиническая картина менингеальной формы складывается из общеинфекционного и
менингеального синдромов. Общеинфекционные симптомы выражены более ярко, чем при
лихорадочной форме. Температура нередко поднимается до 38–40 °С и выше. В первые
дни болезни больные часто жалуются на слабость, озноб, боли в мышцах и суставах.
Характерны интенсивные головные боли, головокружение, тошнота, однократная или
многократная рвота, светобоязнь, общая гиперестезия. Больные вялые, заторможены.
Менингеальные симптомы сохраняются на протяжении всего лихорадочного периода, и
иногда они определяются и при нормальной температуре. Изменения в спинномозговой
жидкости носят воспалительный характер: умеренный лимфоцитарный плеоцитоз с
количеством клеток от 100 до 300 в 1 мм3. Ликвор бесцветный,
прозрачный или слегка опалесцирующий. Общее количество белка в ликворе или
нормально, или умеренно увеличено. Внутричерепное давление повышено до 200–300
мм водного столба. Изменения в ликворе, возникшие в остром периоде болезни,
могут сохраняться длительное время и в периоде реконвалесценции.
При менингоэнцефалитической форме лихорадка достигает высоких цифр — 39–40
°С, длительность лихорадочного периода от 6 до 18 дней, отмечается озноб,
слабость, разбитость, боли в мышцах и суставах. С первых дней болезни выражена
сильная головная боль, головокружение, тошнота, рвота, больные становятся
вялыми, заторможенными, сонливыми. Нередко наблюдается бред, галлюцинации,
психомоторное возбуждение, утрата ориентации в месте и времени, обморочные
состояния. У некоторых больных может развиться судорожный синдром. Менингеальные
симптомы с первых дней у большинства больных положительные (ригидность мышц
затылка и симптомы Кернига, Брудзинского). При исследовании ликвора в остром
периоде отмечается лимфоцитарный плеоцитоз и повышенное содержание белка.
Симптомы очагового поражения головного мозга появляются обычно на 3–5 день
болезни. Они разнообразны как по характеру, так и по степени выраженности. У
одних больных может развиться лишь какой-либо один синдром, у других их может
быть несколько, поэтому данную форму КЭ подразделяют на очаговую и диффузную с
обозначением ведущих синдромов [4]. Преобладающими являются синдром поражения
двигательных структур с центральными парезами и параличами, подкорковые
гиперкинезы, судороги, нарушение функций глазодвигателей, бульбарные симптомы и
др.
Полиоэнцефалитическая, полиоэнцефаломиелитическая и полиомиелитическая формы
встречаются реже указанных выше форм КЭ. Это очень тяжелые формы, часто
приводящие к смерти или тяжелой инвалидизации больных. Общеинфекционный синдром
при этих формах может быть выражен менее ярко, чем при менингоэнцефалитической и
менингеальной формах.
Для полиоэнцефалитической формы типичен бульбо-понтинный синдром (сочетание
поражения черепно-мозговых нервов и бульбарных расстройств). Обычно в процесс
вовлекаются языкоглоточный, блуждающий, подъязычный нервы, реже вовлекается в
процесс моторное ядро тройничного нерва и ядро лицевого нерва. Еще реже
поражаются ядра глазодвигательного нерва. Витальную опасность представляет
поражение дорзальных ядер блуждающих нервов («дыхательный центр»), что приводит
к нарушению дыхания по центральному типу. Нередки мозжечковые расстройства
(шаткость походки, интенционное дрожание, нистагм), анизокария, птоз, парезы
мимической мускулатуры.
Полиомиелитическая форма КЭ проявляется развитием вялых поражений мышц (чаще
ассиметричных) шеи и преимущественно проксимальных отделов плечевого пояса —
мышц надплечий, лопаток, верхней половины передней поверхности грудной клетки,
плеч, что ведет к атрофии мышц. С поражением мышц шеи связан симптом «свисающей
головы» — невозможность удержания головы в вертикальном положении. Нередко
оказывается парализованной и мускулатура диафрагмы, иннервируемая диафрагмальным
нервом, что приводит к нарушению дыхания по периферическому типу. Одновременно с
парезами и параличами возникают проводниковые расстройства.
Полиоэнцефаломиелитическая форма КЭ характеризуется симптомами энцефалита,
поражениями двигательных нейронов ствола мозга (чаще бульбарных нервов) и
спинного мозга (чаще шейного, редко — поясничного утолщения). Отмечается быстрое
нарушение сознания, парез мышц языка и глотки, вялый шейно-плечевого паралич. В
тяжелых случаях присоединяются нарушения частоты и ритма дыхания,
сердечно-сосудистой деятельности. Реже может развиться панэнцефаломиелит с
поражением всех ядер черепных нервов, тетрапарезом, судорожным синдромом,
атаксией. При этой форме характерен медленный и неполный регресс вялых
параличей, летальность достигает 30%.
Развитие двухволновой формы КЭ зависит от многих причин: особенностей вируса,
особенностей макроорганизма и др. Первая лихорадочная волна начинается остро и
соответствует клинической картине лихорадочной формы, ее продолжительность
колеблется от 3 до 15 дней. После снижения температуры в безлихорадочном периоде
состояние больных улучшается, но часто их беспокоит слабость, утомляемость,
раздражительность. Период апирексии длится от 3 до 22 дней, затем наступает
вторая лихорадочная волна, во время которой общеинфекционный синдром выражен
более грубо и состояние больных тяжелее, чем в первую волну. Появляются
симптомы, свидетельствующие о вовлечении в процесс оболочек и вещества мозга.
Таким образом, вторая волна протекает по типу любой из клинических форм
одноволнового течения, чаще по типу менингеальной или менингоэнцефалитической,
ее длительность колеблется от 3 до 20 дней. В первую лихорадочную волну цитоз
остается нормальным. Вторая лихорадочная волна всегда сопровождается
лимфоцитарным плеоцитозом, умеренным повышением количества белка, повышением
спинномозгового давления.
Хроническое течение КЭ чаще встречается в детском и молодом возрасте.
Факторами риска развития хронического течения КЭ являются тяжело протекающие
формы острого периода с грубой очаговой неврологической симптоматикой, а также
интеркуррентные инфекции, алкоголизм, черепно-мозговые травмы и другие фоновые
заболевания. Чаще прогредиентное течение развивается в первый год после острого
периода, но может возникнуть и позже — даже через 5, 15 и более лет [3, 4].
Прогредиентное течение КЭ обычно начинается постепенно, в большинстве случаев
общее состояние больного страдает незначительно. Основными проявлениями являются
нарастающие симптомы очагового поражения нервной системы: полиомиелитический,
энцефалополиомиелитический, гиперкинетический синдромы, боковой амиотрофическй
склероз, кожевниковская эпилепсия, симптоматическая эпилепсия.
Диагностика клещевого энцефалита
Диагностика КЭ базируется на данных анамнеза (укус клеща, пребывание в лесной
зоне, употребление сырого козьего или коровьего молока) и лабораторной
диагностики, основанной на исследовании крови и спинномозговой жидкости методом
ИФА с определением антител против вируса КЭ классов IgM и IgG и антигенов вируса
и выявлении вирусной РНК методом ПЦР.
Лечение
Учитывая избирательный тропизм вируса КЭ к моторным структурам ЦНС,
необходимо в остром периоде болезни макимально ограничить двигательную
активность больного — строгий постельный режим до исчезновения симптомов
интоксикации. В РФ для лечения КЭ рекомендуется применение противоклещевого
иммуноглобулина, содержащего специфические антитела к вирусу КЭ в титре
1:80–1:160. Однако этот метод лечения КЭ в настоящее время является
дискуссионным. Отсутствует доказательная база по эффективности иммуноглобулина в
терапии больных КЭ. Иммуноглобулин не проникает через гематоэнцефалический,
тканевые и клеточные барьеры, следовательно, нецелесообразно его применение при
наличии очаговой симптоматики и менингите. При введении его больным с
развившимися признаками вовлечения в процесс ядер ствола мозга высока опасность
развития иммунопатологических реакций. Иммуноглобулин с титром антител
1:80-1:160 к вирусу КЭ целесообразно вводить лишь в ранние сроки болезни, при
выраженном общеинфекционном синдроме (1–3 день) взрослым в количестве 6 мл
внутримышечно в течение 3–4 дней. Для противовирусного лечения КЭ используется
также рибонуклеаза (РНКаза) — ферментный препарат, приготовленный из тканей
поджелудочной железы крупного рогатого скота. РНКаза проникает через тканевые и
клеточные барьеры, внутриклеточно вступает в контакт с РНК вируса КЭ, не
защищенной в процессе репликации белковой оболочкой, нарушает ее структуру и
прекращает репликацию вируса. РНКазу рекомендуется вводить внутримышечно в
разовой дозе 30 мг через 4 часа (суточная доза 180 мл, курс лечения — до
нормализации температуры тела и еще 2 суток). Этиотропная противовирусная
терапия включает применение рекомбинантного интерферона: Реаферон по 1 млн МЕ 2
раза в сутки внутримышечно в течение 7 дней, затем по 1 млн МЕ 1 раз на 10-й,
13-й, 16-й и 19-й дни; Реаферон-ЕС-Липинт (липосомальная форма интерферона)
перорально по 500 тыс. МЕ 2 раза в день в течение 5 дней. Препараты интерферона
рекомендуется сочетать с пероральным курсом рибавирина (300-400 мг 2 раза в
сутки), оказывающего прямое противовирусное действие на РНК и ДНК вирусов. Сроки
его приема определяются клинической формой болезни, чаще 5–7 дней.
Выбор средств патогенетической терапии зависит от формы КЭ. Так, лихорадочная
форма в большинстве случаев не требует дополнительного лечения, при
необходимости применяют анальгетики; назначают также аскорбиновую кислоту до 1,0
г в сутки. При менингеальной форме рекомендуется ограничение жидкости до
1200–1500 мл/сут, дегидратационная (Диакарб), по показаниям инфузионная терапия.
При развитии очаговых форм — заместительная терапия, протезирующая витальные
функции (искусственная вентиляция легких); купирование отека мозга:
глюкокортикостериоды, осмодиуретики при развитии симптомов дислокации мозга;
ранняя нутритивная поддержка в виде энтерального, а по необходимости и
парентерального питания. В периоде ранней реконвалесценции показаны ноотропы,
поливитамины, особенно группы В, адаптогены, нейрометаболиты.
Профилактика
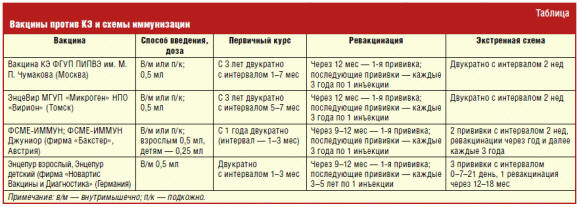
Наиболее надежным способом специфической профилактики КЭ является проведение
иммунизации с помощью вакцин, зарегистрированных в России (табл.), а также
экстренная серопрофилактика с помощью специфического иммуноглобулина [6, 7, 10].
Вакцинацию проводят лицам, проживающим в очагах с высокой интенсивностью
заражения. Все вакцины обладают высокой иммуногенной активностью и создают
иммунитет у 80–96% привитых через 2 нед после введения последней дозы.
Вакцинацию проводят по плановой или экстренной схеме (табл.). Экстренную
специфическую профилактику противоклещевым иммуноглобулином выполняют лицам,
укушенным инфицированным клещом, — внутримышечно или подкожно в дозе 0,1 мл/кг
массы тела в течение 72 часов после укуса. Иммуноглобулин циркулирует до 4
недель. Введение его через 48 час после укуса снижает защитный эффект вдвое,
введение через 4 суток не целесообразно.
Литература
-
Усков А. Н., Лобзин Ю. В., Бургасова О. А. Клещевой энцефалит,
эрлихиоз, бабезиоз и другие актуальные клещевые инфекции в России //
Инфекционные болезни. 2010. Т. 8. № 2. С. 83–88. -
Панов А. Г. Клиника весеннее-летних энцефалитов // Невропат и
псих. 1938. № 7, 6. С. 18–32. -
Борисов В. А., Малов И. В., Ющук Н. Д. Клещевой энцефалит.
Новосибирск: Наука. Сиб. отделение, 2002. 184 с. -
Иерусалимский А. П. Клещевой энцефалит. Новосибирск: Наука. Сиб.
отделение, 2001. С. 359. -
Злобин В. И. Клещевой энцефалит в Российской Федерации:
современное состояние проблемы и стратегия профилактики // Вопр. вирусологии.
2005. № 3. С. 32–36. -
Скрипченко Н. В., Иванова Г. П. Клещевые инфекции у детей: Рук.
для врачей. М.: Медицина, 2008. С. 424. -
Скрипченко Н. В. Клещевой энцефалит у детей: диагностика, лечение
и профилактика // Terra Medica. 2010. № 1. С. 5–11. -
Ратникова Л. И., Тер-Багдасарян Л. В., Миронов И. Л. Современные
представления о патогенезе клещевого энцефалита // Эпидемиология и инфекц.
болезни. 2002. № 5. С. 41–45. -
Черницына Л. О., Коненков В. И., Иерусалимский А. П. и др.
Прогнозирование предрасположенности и резистентности к заболеванию клещевым
энцефалитом: метод. рекомендации. Новосибирск, 1993. 43 с. -
Попов И. В., Хаит С. М. Клещевой энцефалит: этиология,
вакцинация, профилактика // Terra Medica. 2011. № 1. С. 15–19.
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru







