Содержание статьи
Анализ перинатальных исходов при преждевременных родах
С. Б. Керчелаева, доктор медицинских наук, профессор
О. В. Кузнецова, кандидат медицинских наук
А. В. Тягунова, кандидат медицинских наук
Л. В. Попова, кандидат медицинских наук
М. В. Бурденко, кандидат медицинских наук
Г. Ю. Аристов
ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
В современном акушерстве одной из актуальных проблем остается невынашивание
беременности. В развитых странах мира частота преждевременных родов составляет
от 5% до 9%, в различных регионах Российской Федерации — от 6% до 15%, в Москве
— около 6% наблюдений [1]. В структуре ранней неонатальной смертности 60–70%
составляют недоношенные дети, 50% из них имеют различную степень выраженности
неврологических расстройств [2, 3].
Проблема преждевременных родов всегда имела большое социальное значение.
Вопреки усилиям научного и практического акушерства частота преждевременных
родов не имеет тенденции к снижению [3, 4]. Рождение недоношенного ребенка,
особенно с экстремально низкой массой тела (ЭНМТ) и очень низкой массой тела (ОНМТ),
является психологической нагрузкой для членов семьи и их окружающих, социальной
нагрузкой для общества. Проблема связана с высокой стоимостью выхаживания таких
детей, высокой частотой инвалидности.
Дородовая терапия кортикостероидами, токолитиками и антибиотиками позволила
снизить перинатальную заболеваемость и смертность, но, несмотря на все усилия,
частота преждевременных родов остается значимой, а ведение преждевременных
родов требует мониторинга и ретроспективного анализа с целью определения единых
принципов родоразрешения в сроках гестации с 22 до 37 недель.
При преждевременных родах мертворождение отмечается примерно в 10 раз чаще,
чем при своевременных родах. По данным Г. Т. Сухих и соавт. (2011), в связи с
развитием перинатальной службы смертность детей в этой группе снижается и
заметно, так, например, с ЭНМТ (до 1000 г) с 90% до 20%, с ОНМТ с 50% до 5%
случаев.
Выбор метода родоразрешения при преждевременных родах порой представляет
сложную задачу. По данным литературы, только около 25% беременных при сроках
гестации 28–37 недель родоразрешаются через естественные родовые пути. Эту
группу, как правило, составляют преждевременные роды без акушерских осложнений
или экстрагенитальной патологии. В 75% случаев преждевременных родов
родоразрешение происходит путем операции кесарева сечения [2, 5, 6].
Преждевременные роды — это роды, наступившие в сроки беременности с 22 до 37
недель беременности, при этом масса плода составляет от 500 до 2500 г.
В связи с переходом с января 2012 г. на стандарты Всемирной организации
здравоохранения (ВОЗ), мы столкнулись с проблемой родоразрешения в сроки с 22
недель беременности и соответственно рождения детей с ЭНМТ и ОНМТ.
Целью нашей работы явилось изучить перинатальные исходы преждевременных родов
в зависимости от метода родоразрешения.
Материалы и методы исследования
Проведен ретроспективный анализ историй преждевременных родов на базе филиала
№ 1 ЦПСиР Департамента здравоохранения города Москвы «Родильный дом № 10», в
сроки гестации от 22 до 37 недель. Нами проанализирована 841 история
преждевременных родов за период 2012–2014 гг. Из них 73 (0,56%) —
преждевременные роды, закончившиеся мертворождением, в связи с чем эти истории
родов были исключены из нашего анализа.
Таким образом, в наше исследование вошли 768 (5,9%) преждевременных родов,
закончившихся рождением живого ребенка.
Для проведения анализа указанные случаи преждевременных родов были разделены
на четыре группы, согласно классификации преждевременных родов исходя из
гестационного возраста новорожденных:
- 1-я группа — с 22 до 28 недель (27 недель 6 дней) — новорожденные с ЭНМТ,
до 1000 г, прогноз крайне неблагоприятный, высокие показатели перинатальной
смертности и заболеваемости — 68 (8,9%) родов, новорожденных 70 (2 двойни); - 2-я группа — 28–30 недель 6 дней — ОНМТ, до 1500 г, где исход родов для
плода более благоприятный — 45 (5,8%) родов, новорожденных 48 (3 двойни); - 3-я группа — 31–33 недели 6 дней — недоношенность средней степени — 151
(19,7%) роды, новорожденных 156 (5 двоен); - 4-я группа — 34–36 недель 6 дней — 504 (65,6%) родов, 509 новорожденных (5
двоен).
Результаты исследования
Возраст обследованных нами пациенток колебался от 19 до 41 года, средний
возраст составил 27 ± 1,7 года, достоверных различий по возрасту во всех группах
не отмечено.
Мы тщательно изучили анамнез обследованных пациенток, в нашем исследовании не
была определена зависимость влияния вредных производственных факторов на течение
беременности и преждевременное родоразрешение. Однако следует отметить, что в
1-й и 2-й группах преобладали учащиеся средних и высших профессиональных
учреждений — 19 (27,9%) и 23 (26,6%) пациенток, а в 3-й и 4-й группах (10,3% и
9,6%) соответственно. Одинаково часто встречались профессии служащих сфер —
здравоохранение, образование и делопроизводство — 12,7%, 13,4%, 15,1% и 15,6%
случаев соответственно.
Проведенный клинико-статистический анализ состояния соматического и
репродуктивного здоровья обследованных пациенток показал, что в целом группы
сопоставимы по основным анализируемым параметрам.
В соматическом статусе пациенток следует отметить хроническую артериальную
гипертензию, которая достоверно чаще встречалась в 1-й и 2-й группах (21,3% и
20,4% соответственно), в сравнении с 3-й и 4-й группами — 5,8% и 4,6%
соответственно (p < 0,05). Хронический пиелонефрит достоверно чаще встречался в
1-й и 2-й группах (21,3% и 19,4%) наблюдений, в сравнений с 3-й и 4-й группах
(10,6% и 9,1%) наблюдений (p < 0,05). Характер менструальной функции у всех
пациенток существенных нарушений не имел. Обращает на себя внимание, что из
гинекологических заболеваний с большой частотой встречались носительство
вирусной инфекции в 1-й и 2-й группах (25,3% и 18,9%) случаев, в сравнении с 3-й
и 4-й группами (15,3% и 13,1%) соответственно. Хронический эндометрит в 1-й и
2-й группах встречался достоверно чаще (23,1% и 19,3% случаев), в сравнении с
3-й и 4-й группами (11,6% и 9,8% случаев) соответственно (p < 0,05), что также
говорит о неблагоприятных факторах для планирования беременности и является
фактором высокого риска для вынашивания беременности.
Изучая паритет в исследуемых группах, установлен факт преобладания
повторнородящих пациенток в 1-й группе — 36 (52,6%), во 2-й группе 219 (43,2%),
в 3-й группе — 78 (50%), в 4-й группе — 218 (43,2%) соответственно.
Интергенеративный интервал меньше 1 года имел место в 1-й группе — у 32 (47,4%),
во 2-й группе — у 38 (25,4%), в 3-й группе у 29 (19,5%), в 4-й группе у 23
(4,5%) пациенток. Таким образом, полученные данные дают нам право рассматривать
паритет и интергенеративный интервал как факторы риска невынашивания
беременности.
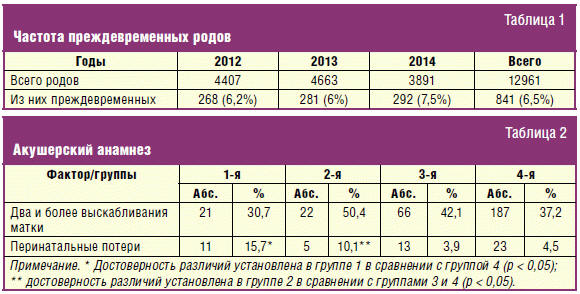
Из акушерского анамнеза выявлено, что все пациентки в анамнезе имели высокий
процент выскабливаний матки (два и более): во 2-й группе у 50,4%, в 3-й группе у
42,1%, в 4-й группе у 37,2% и в 1-й группе у 30,7% пациенток. Перинатальные
потери вследствие преждевременных родов в анамнезе достоверно чаще имели
пациентки в 1-й и 2-й группах (табл. 2).
На учете в женской консультации состояло большинство беременных: в 1-й группе
— 58 (84,9%) пациенток, во 2-й группе — 35 (78,3%) пациенток и в 3-й и 4-й
группах — 139 (89,3%) и 416 (82,5%) пациенток соответственно. Из них до 12
недель беременности на учет встали: в 1-й группе — 54 (92,3%) пациентки, в 2-й
группе — 27 (75,8%) пациенток и в 3-й и 4-й группах — 116 (85,3%) и 330 (79,4%)
соответственно. Посещение женской консультации было регулярным во всех группах,
среднее количество посещений не оценивалось ввиду разности срока гестации в
группах. Данный факт свидетельствует о высокой заинтересованности в
беременности.
Всего на учете по беременности в женской консультации не состояли 120 (15,6%)
пациенток из всех четырех групп, из них — 74 (61,7%) гражданки других
государств.
Течение данной беременности осложнилось в первом триместре острой
респираторной вирусной инфекцией (ОРВИ) с подъемом температуры тела выше 37,5 °С
достоверно чаще в 1-й группе в сравнении с другими группами: в 1-й группе — у 36
(52,9%) пациенток (р < 0,05), во 2-й — у 7 (16%), в 3-й у 8 (5,2%), в 4-й у 8
(1,7%) соответственно. Угроза прерывания беременности достоверно чаще
встречалась в 3-й и 4-й группах у 79 (52,3%) и 113 (22,2%) пациенток
соответственно, по сравнению с 1-й и 2-й группами у 14 (21%) и 14 (30,4%)
пациенток соответственно (р < 0,05), то есть начиная с первого триместра
беременности обследованные нами пациентки имели факторы, приводящие к осложнению
течения беременности. Во втором триместре беременности наиболее часто
встречающейся патологией также была угроза прерывания беременности: во 2-й
группе — у 23 (50,23%), в 3-й группе — у 23 (15,2%) пациенток, в 1-й и 4-й
группах у 7,9% и 8,4% соответственно (р < 0,05).
Результаты наших исследований подтверждаются данными литературы, где угроза
прерывания беременности в первом и во втором триместрах является частым
осложнением течения беременности, закончившейся преждевременными родами, и
составляет от 38,9% до 43,8% [1, 7, 8].
Истмико-цервикальная недостаточность (ИЦН) достоверно чаще встречалась в 3-й
группе — у 57 (36,8%) пациенток (р < 0,05), в сравнении с 1-й, 2-й и 4-й
группами (9,3%, 8,5% и 9,4%). В 1-й группе хирургическая коррекция ИЦН была
проведена 16 пациенткам (23,5%), во 2-й — 5 (11,1%) пациенткам проведена
хирургическая коррекция и 7 (15,6%) — акушерским пессарием, в 3-й — у 22 (14,1%)
пациенток хирургическая коррекция ИЦН, коррекция акушерским пессарием у 15
(9,6%) пациенток, в 4-й — 7 (1,4%) случаев хирургической коррекции ИЦН и у 13
(2,5%) использовался акушерский пессарий.
Одно из грозных осложнений течения беременности это преэклампсия, эклампсия.
Преэклампсия достоверно чаще отмечена в 4-й группе — у 186 (37,1%) пациенток, в
сравнении с 2-й (2–0,9%), 3-й (5–3,3%) и 1-й (2–2,9%) группами (р < 0,005), что,
видимо, больше связано со сроками гестации.
По данным литературы многоплодная беременность является одним из факторов
риска преждевременных родов. Доказано, что при многоплодии угроза прерывания
беременности развивается у каждой 2-й пациентки уже с первого триместра гестации,
впоследствии часто приводит к преждевременным родам, уровень которых колеблется
по данным разных авторов от 36,6% до 50% случаев [9–11]. В проведенном нами
исследовании мы обратили внимание на то, что во всех группах встречалась
многоплодная беременность: в 1-й группе — у 2 (2,9%), во 2-й — у 3 (6,6%), в 3-й
— у 5 (3,3%), в 4-й — у 5 (1,0%) пациенток.
Плацентарная недостаточность преобладала во 2-й группе и составляла 43,4%, в
то время как в 1-й группе она составляла 14,7%, в 3-й группе — 13,2% и в 4-й
группе — 3,4% соответственно (p < 0,005). Подводя итог анализа течения данной
беременности, мы пришли к заключению, что фактором риска преждевременных родов
являются ОРВИ с подъемом температуры тела в первом триместре, угроза прерывания
беременности, особенно в первом триместре, многоплодие и плацентарная
недостаточность.
Дальнейшее исследование было направлено на изучение течения родов и
соответственно анализ исхода родов для новорожденных в соответствующих группах в
зависимости от метода родоразрешения.
Родоразрешение через естественные родовые пути провели в 1-й группе у 50
(74,5%), во 2-й группе у 24 (52,4%), в 3-й группе у 26 (17,1%) пациенток, в 4-й
группе у 273 (54,2%) соответственно. В 3-й группе родоразрешение через
естественные родовые пути значительно уступило абдоминальному родоразрешению.
Анализ продолжительности течения родов через естественные родовые пути
показал, что в 1-й, 2-й и 4-й группах имели место быстрые роды до 4 часов у
27,3%, 24,1% и 19,6% повторнородящих пациенток соответственно. В связи с чем
средняя продолжительность родов в указанных группах значительно меньше и
составила 6 часов 42 ± 12 минут, чем в 3-й группе, в которой средняя
продолжительность родов составила 9 часов 12 ± 4 минуты, быстрых родов не было
отмечено.
Учитывая то, что пациентки с угрозой преждевременных родов часто имеют
осложнение в виде преждевременного излития околоплодных вод, мы определили
продолжительность безводного промежутка. Так, в 1-й группе длительность
безводного промежутка составляла от 35 минут до 107 часов 30 минут, средняя
продолжительность безводного промежутка составила 21 час 20 ± 35 минут. Во 2-й и
3-й группах безводный промежуток колебался от 17 часов 17 минут и 12 часов 27
минут, средний безводный промежуток составил 14 часов 43 ± 29 минут, 12 часов 33
± 17 минут соответственно. В 4-й группе безводный промежуток колебался от 10
минут до 28 часов 20 минут, в среднем составил 7 часов 31 ± 29 минут.
Во всех группах при длительности безводного промежутка 12 часов и более
проводилась антибактериальная терапия, до начала которой из цервикального канала
производился забор материала для бактериологического исследования. По
результатам бактериологического исследования чаще всего высевалась
условно-патогенная микрофлора: Esсherichia coli — 18,4%,
Staphylococcus aureus — 12,6%, Enterobacter spp. — 5,0%,
Enterococcus spp. — 4,6%. Мы провели параллели между длительностью
безводного промежутка, результатами бактериологического посева и развитием
хориоамнионита. В 1-й группе хориоамнионит диагностирован у 30,6%, во 2-й группе
у 18,9%, в 3-й группе у 14,3%, в 4-й группе у 3,4% пациенток. Наибольший процент
осложнения в виде хориоамнионита отмечалось в 1-й группе у 30,6% пациенток. В
этой группе имел место наибольший процент (28,8%) пациенток с положительными
результатами бактериологического исследования. Наименьший процент осложнений в
виде хориоамнионита имел место в 4-й группе (5,4%) случаев, в этой группе
положительный результат бактериологического посева отмечалось у 3,1% пациенток.
Таким образом, развитие хориоамнионита напрямую зависит от микрофлоры родовых
путей и длительности безводного промежутка.
Ведущим принципом для преждевременных родов является их бережное ведение.
Роды через естественные родовые пути ведутся в таких случаях на фоне
эпидуральной анестезии, спазмолитиков, без защиты промежности. Методом выбора
обезболивания преждевременных родов явилась эпидуральная анестезия во всех
исследуемых группах: в 1-й группе — у 35 (52,1%), во 2-й — у 36 (79,2%), в 3-й —
у 133 (87,8%), в 4-й — у 285 (56,5%) пациенток. Рассечение промежности было
проведено в 3-й группе у 108 (72%), в 4-й группе у 228 (45,3%) пациенток, в 1-й
группе и 2-й группах эпизиотомия не использовалась.
Родоразрешение путем операции кесарева сечения достоверно чаще проводилось в
3-й группе — у 125 (82,9%) пациенток (p < 0,05), в 4-й группе — у 231 (45,8%)
пациентки, во 2-й и в 1-й группах 21 (47,6%) и 18 (25,5%) пациенток
соответственно. Показаниями к хирургическому методу родоразрешения явились:
совокупность относительных показаний (плацентарная недостаточность, рубец на
матке, преэклампсия, бесплодие в анамнезе, экстракорпоральное оплодотворение,
хориоамнионит), а также преждевременная отслойка нормально расположенной
плаценты (ПОНРП), острая гипоксия плода, ножное предлежание плода.
Достоверные различия прослеживались в отношении такого показания, как «преэклампсия»:
с увеличением гестационного срока частота этого осложнения беременности
достоверно увеличивается с 10,3% (у 16 пациенток) в 3-й группе, против 28,3% (у
142 пациенток) в 4-й группе (p < 0,05). Мы уже ранее отмечали, что именно в 4-й
группе наиболее частым осложнением беременности явилась преэклампсия.
В структуре анестезиологических пособий во всех группах преобладали
региональные методы анестезии. Эндотрахеальный наркоз был использован в качестве
анестезиологического обеспечения в 1-й и в 2-й группах в 7 (39,5%) и в 8 (40,2%)
случаях соответственно. В 3-й и 4-й группах преимущественно использовалась
спинальная анестезия — у 76 (60,7%) и у 174 (75,4%) соответственно.
Спинально-эпидуральная анестезия, в случаях необходимости пролонгированного
обезболивания достоверно чаще в сравнении с другими группами использовалась в
4-й группе — у 34 (14,8%) пациенток (p < 0,05).
По возможности мы проводили профилактику синдрома дыхательных расстройств (СДР)
дексаметазоном коротким и длинным курсами из расчета 24 мг препарата на курс. В
1-й группе профилактика СДР проведена в 43 (63,2%) случаях, во 2-й группе в 41
(90,2%), в 3-й группе в 76 (50,1%) и в 4-й группе в 149 (29,6%) случаях. По
количеству случаев профилактика СДР плода чаще была проведена в 4-й группе.
Отсутствие профилактики СДР плода объясняется временем с момента поступления до
родоразрешения, от 40 минут до 6–8 часов, когда приходилось родоразрешать в
экстренном порядке или сроком гестации более 34–36 недель. Повторные курсы
профилактики респираторного дистресс-синдрома не проводили. По данным литературы
профилактику СДР плода рекомендуют проводить в сроки гестации с 27 до 34 недель
беременности [1, 7].
После родоразрешения мы проводили оценку состояния недоношенного ребенка по
шкале Апгар. Повышенная частота угнетения жизненно важных функций у
новорожденного ребенка коррелирует с низкой оценкой состояния при рождении.
Важное прогностическое значение имеет оценка состояния ребенка через 5 мин после
рождения; если она остается низкой, прогноз неблагоприятный. Адаптация
сердечно-сосудистой системы к внеутробной жизни происходит одновременно с
адаптацией легких. В 1-й группе средняя оценка по шкале Апгар составила на
первой минуте 3,3 ± 1,7 балла, на пятой минуте 4,2 ± 1,4 балла. Во 2-й группе
средняя оценка по шкале Апгар составила на первой минуте 5,3 ± 1,9 балла, на
пятой минуте 6,2 ± 1,6 балла. В 3-й и 4-й группах на 1-й минуте 6,7 ± 1,5 балла;
7,2 ± 1,7 балла, на 5-й минуте 7,6 ± 1,4 балла; 8,1 ± 1,2 балла соответственно.
Проводя сопоставление частоты кесарева сечения и перинатальных исходов, было
отмечено, что оценка состояния новорожденных по шкале Апгар выше при
абдоминальном родоразрешении. По результатам анализа, в 1-й группе особых
различий в оценке состояния новорожденных не было отмечено в зависимости от
метода родоразрешения. Во 2-й и 3-й группах родоразрешение путем операции
кесарева сечения повышало оценку новорожденных по шкале Апгар (6,3 ± 1,3 балла;
6,9 ± 1,4 балла; 6,7 ± 1,5 балла; 7,2 ± 1,7 балла соответственно) в сравнении с
родоразрешением через естественные родовые пути (5,1 ± 1,1 балла; 5,3 ± 1,2
балла; 6,1 ± 1,2 балла; 6,5 ± 1,4 балла соответственно).
В 4-й группе оценка по шкале Апгар была выше у новорожденных, родоразрешенных
через естественные родовые пути (7,1 ± 1,1 балла; 8,2 ± 1,3 балла) по сравнению
с пациентками, родоразрешенными путем операции кесарева сечения (6,3 ± 1,3
балла; 6,9 ± 1,4 балла). Полученные нами результаты соответствуют данным
литературы [1].
В 1-й группе нельзя считать один из методов родоразрешения решающим в оценке
состояния новорожденного, так как показаниями для родоразрешения путем операции
кесарева сечения явились ургентные состояния (ПОНРП, предлежание плаценты,
кровотечение) и на состояние новорожденного скорее могли повлиять объем
кровопотери до родоразрешения и развившаяся на этом фоне острая гипоксия плода,
нежели сам метод родоразрешения.
Новорожденные 1-й группы имели среднюю массу при рождении 715 ± 106 г, во 2-й
группе — 1190 ± 211 г, в 3-й группе — 1692 ± 171 г, в 4-й группе — 2320 ± 182 г.
Анализ реанимационных мероприятий, оказанных новорожденным, показал, что их
объем зависит от срока гестации, от адаптации легочной системы и необходимости
новорожденного в искусственной вентиляции легких (ИВЛ), от своевременной
профилактики СДР. В 1-й группе проведение профилактики СДР не оказывает
существенного значения на объем реанимационной помощи. Во 2-й, 3-й, 4-й группах
необходимость в ИВЛ достоверно (р < 0,05) снижается с увеличением срока гестации
и коррелирует с профилактикой СДР дексаметозоном (табл. 3).
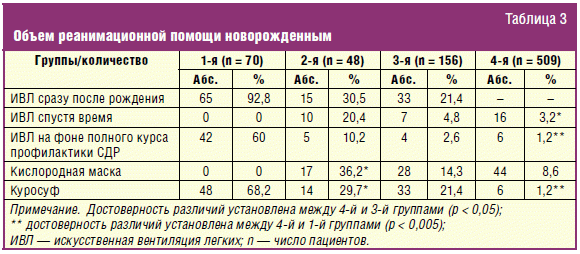
Потребность в введении Куросурфа напрямую коррелирует со сроком гестации и
проведением профилактики СДР плода. Куросурф использовался: в 1-й группе — у 48
(68,2%), во 2-й группе — у 14 (29,7%), в 3-й группе — у 33 (21,4%), в 4-й группе
только 6 (1,2%) новорожденных нуждались в этом препарате (p < 0,05).
На основании полученных данных можно сделать вывод, что профилактика СДР
плода значительно снизила необходимость во введении Куросурфа новорожденным 2-й
и 3-й групп. Новорожденные 4-й группы в введении Куросурфа, как и в других
реанимационных мероприятиях, нуждаются крайне редко ввиду своего гестационного
возраста.
Наиболее серьезным осложнением родов для недоношенного ребенка является
родовая травма, которая при преждевременных родах встречается в 7 раз чаще, чем
при своевременных [12]. К родовой травме предрасполагают следующие особенности
недоношенных новорожденных: относительно большая голова, в основном за счет
мозгового черепа, мягкие кости черепа и открытые швы и роднички, включая боковые
роднички [13]. Сосуды головного мозга имеют субэпендимальный зародышевый слой,
расположенный над головой и телом хвостатого ядра, он истончается после 30-й
недели гестации и исчезает почти совсем к 36-й неделе. Указанная область
является источником большинства случаев внутрижелудочковых кровоизлияний у
недоношенных детей [14].
Анализ перинатальных исходов в исследуемых группах еще раз указывает на
прямую зависимость от срока гестации и метода родоразрешения. Согласно
полученным данным, в сроке 22–27 недель гестации (1-я группа) имел место высокий
процент перинатальной смертности в 31 (44,5%) случае. Всего из 1-й группы 17
(40,4%) новорожденных переведены на второй этап выхаживания. В сроках же 28–30
недель (2-я группа) перинатальные исходы оптимистичные, и отмечена прямая
зависимость от метода родоразрешения путем операции кесарева сечения, случаев
перинатальных потерь в этой группе не было. В 3-й и 4-й группах имело место по
одному случаю перинатальной потери, обусловленной следующими акушерскими
осложнениями (1 случай — декомпенсация плацентарной недостаточности, 1 случай —
ПОНРП, кровотечение). Все остальные новорожденные 3-й группы переводились на
второй этап выхаживания в отделения недоношенных. В 4-й группе 302 (59,4%)
новорожденных выписаны домой. Перевод новорожденных на второй этап выхаживания
осуществлялся преимущественно в 1-й группе на 7-е сутки, во 2-й, 3-й, 4-й
группах на 3–4 сутки.
При переводе на второй этап выхаживания в 1-й группе ведущими были диагнозы:
синдром угнетения центральной нервной системы (ЦНС), недоношенность и СДР
тяжелой и средней степени (100%), внутриутробная инфекция у 15 (21,4%)
новорожденных, гипотрофия I–II степени у 8 (11,4%). Во 2-й и 3-й группах ведущим
диагнозом при переводе был синдром угнетения ЦНС, недоношенность и СДР средней
степени — у 23 (47,92%) и у 59 (37,8%) новорожденных соответственно, также в 3-й
группе достоверно чаще имел место диагноз гипотрофии II степени — у 78 (50%) (p
< 0,05), в 4-й группе фигурировали недоношенность, внутриутробная пневмония,
синдром угнетения ЦНС, гипотрофия II степени с одинаковой частотой.
В структуре патологоанатомического диагноза в 1-й группе преобладали:
асфиксия тяжелой степени — 57,7%, ателектазы легких — 23,4%, дистелектаз легких
— 23,4%, одинаково часто множественные петехиальные кровоизлияния, врожденная
генерализованная инфекция — продуктивный портальный гепатит, мелкоочаговая
продуктивная пневмония, внутрижелудочковые кровоизлияния II–IV степени — 22,7%.
Во 2-й и 4-й группах перинатальных потерь не было, в 3-й группе — 1 (0,6%)
случай перинатальной потери по причине внутрижелудочкового кровоизлияния II
степени в сочетании с врожденным пороком сердца (гипоплазия левых отделов
сердца).
Проведенное гистологическое исследование последа показало, что в 1-й и 2-й
группах чаще встречались гнойный хориоамнионит — в 16 (34,8%), распространенный
экссудативный париетальный хориоамнионит — в 12 (27,6%) исследованиях. В 3-й и
4-й группах хроническая плацентарная недостаточность — в 54 (72,3%) и 101
(86,5%) исследованиях соответственно.
Выводы
- Риск преждевременных родов определяется в соответствии со стратегией риска
в акушерстве и перинатологии. Проведенный нами анализ определил ведущие
медико-биологические факторы риска преждевременных родов:- соматическая патология — хронические воспалительные заболевания
мочевыделительной системы, хроническая артериальная гипертензия; - хронические воспалительные заболевания гениталий;
- ранние репродуктивные потери в анамнезе,
- интергенеративный промежуток меньше 1 года.
- соматическая патология — хронические воспалительные заболевания
- Современная акушерская тактика при угрозе прерывания беременности,
направленная на пролонгирование беременности под контролем за функциональным
состоянием плода, дает возможность провести полный курс профилактики СДР,
позволяя тем самым улучшить перинатальные исходы преждевременных родов. Однако
мы заметили, что в 1-й группе профилактика СДР дексаметозоном не оказала
ожидаемого эффекта на перинатальный исход, скорее всего, это связано с
глубокой недоношенностью плодов. - Методом выбора родоразрешения при преждевременных родах у беременных
высокого перинатального риска должно быть оперативное родоразрешение,
поскольку оно достоверно снижает показатель перинатальной смертности. Тем не
менее, в сроке гестации с 22 до 28 недель операция кесарева сечения, как
показали полученные нами результаты, не увеличивает жизнеспособность
новорожденного.
В сроке гестации с 29 недель до 34 недель более бережным методом
родоразрешения следует считать операцию кесарева сечения, исходя из
перинатального риска.
После 34 недель метод оперативного родоразрешения не влияет на перинатальный
исход. В структуре показаний для оперативного родоразрешения встречались те
показания, которые одинаково часто встречаются в общей популяции и не были
определены сроком гестации. Методом выбора родоразрешения в сроке гестации
после 34 недель являются роды через естественные родовые пути. - С целью решения обозначенных проблем рекомендуется:
- предгравидарная подготовка, включающая в себя в обязательном порядке
полное обследование; - планирование беременности, увеличение интергенеративного промежутка;
- тщательный сбор анамнеза, выявление группы риска по невынашиванию;
- выявление ИЦН на ранних сроках гестации, индивидуальный подход в ведении
беременности у пациенток с компрометированной шейкой матки; - индивидуальный подход в составлении плана родоразрешения исходя из
перинатального риска; - cвоевременное проведение микробиологического анализа пристеночной
микрофлоры родовых путей с антибиотикограммой, назначение антибактериальной
терапии в соответствии с чувствительностью микроорганизмов к антибиотику.
- предгравидарная подготовка, включающая в себя в обязательном порядке
Литература
-
Козлов П. В., Макаров О. В., Володин Н. Н. Недоношенная
беременность. осложненная преждевременным разрывом плодных оболочек. М.:
Ман-ПРИНТ. 2012. С. 132. -
Радзинский В. Е., Костин И. Н. Преждевременные роды // Акушерство
и гинекология. 2009. № 4. С. 16–19. -
Mackeen A. D., Seibel-Seamon J., Grimes-Dennis J. et al.
Tocolytics for preterm premature rupture of membranes // Cochrane Database
Syst Rev. 2011. V. 5. № (10). CD007062. -
Jay D. Iams, Roberto Romero, Jennifer F. Culhane, Robert L. Goldenberg.
Primary, secondary, and tertiary interventions to reduce the morbidity
and mortality of preterm birth // The Lancet. PretermBirth. January 5, 2008. -
Лукаев А. А., Пастарнак А. Ю., Болибок Н. В., Оразмурадов А. А.
Родоразрешение женщин с преждевременными родами // Электронный научный журнал
«Современные проблемы науки и образования». 2014. № 2. -
Фаткуллин Ф. И. Выбор метода оперативного родоразрешения при
преждевременных родах // Казанский медицинский журнал. 2008. Т. 89. № 5. С.
610–613. -
Кулаков В. И., Мурашко Л. Е. Преждевременные роды. М.: Медицина,
2002. С. 176. -
Robert L. Goldenberg, Jennifer F. Culhane, Jay D. Iams, Roberto Romero.
Epidemiology and causes of preterm birth // The Lancet. Preterm Birth. January
5, 2008. -
Коротеев А. Л., Михайлов А. В., Константинова Н. Н. Современное
представление о тактике ведения многоплодной беременности на ранних сроках //
Журнал акушерства и женских болезней. 2001. № 2. С. 27–30. -
Макаров Е. Е., Гудимова В. В., Глиняная С. В. Исходы многоплодной
беременности для плода и новорожденного // Рос. вестник акушера-гинеколога.
2001. № 1. С. 46–49. -
Сидельникова В. М. Актуальные проблемы невынашивания беременности
(цикл клинических лекции). М., 2001. С. 170. -
Макаров О. В., Бахарева И. В., Кузнецов П. А., Романовская В. В.
Современные подходы к прогнозированию преждевременных родов // Рос. вестник
акушерства и гинекологии. 2007. № 7. С. 10–15. -
Тимошенко В. Н. Недоношенные новорожденные дети: учебное пособие.
Ростов-на-Дону: Феникс, 2007. 192 с. -
Сидельникова В. М., Антонов А. Г. Преждевременные роды.
Недоношенный ребенок. М.: Геотар-Медицина. 2006. С. 192–206.
Статья опубликована в журнале
Лечащий Врач
материал MedLinks.ru