Содержание статьи
Атопический дерматит и пищевая аллергия. Что общего?
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
ГОУ ВПО РУДН, Москва
Атопический дерматит (АтД) — хроническое воспалительное заболевание кожи со сложным этиопатогенезом, которое начинается, как правило, в детском возрасте [1]. Пищевая аллергия (ПА) также наиболее часто встречается у детей [2].
Как показывает практика, значительная часть больных АтД считает, что чаще всего на течение болезни влияет прием определенных продуктов. Родители детей, страдающих АтД, чаще всего указывают в качестве таковых на сладости, сахар, пищевые красители. За рубежом данный вопрос стал проясняться еще в 1990?е гг., когда благодаря хорошо спланированным исследованиям впервые была установлена истинная роль пищевой гиперчувствительности в развитии АтД, а пищевые аллергены были определены в качестве первых основных триггеров заболевания, особенно у детей. Тогда же S. Sicherer и H. Sampson сделали важное научное заключение: АтД и ПА у большинства пациентов представляют собой транзиторные состояния и их течение может улучшиться с возрастом [3].
Сегодня точно известно, что развитие AтД зависит от нескольких факторов, в том числе генетических особенностей пациента, экспозиции различных аллергенов и инфекционных агентов (особенно золотистого стафилококка), раздражающих веществ и т. п. Обострение АтД могут вызвать психогенные и климатические факторы. Известный ученый проф. T. Bieber высказывает предположение также в пользу процессов аутореактивности при АтД. В некоторых случаях АтД действительно может быть связан с ПА. Особенно четко такая связь прослеживается у детей, у которых обострение кожных проявлений АтД четко возникало после употребления определенной пищи, что указывает на активное участие пищевых аллергенов в воспалительном процессе [2, 3].
Еще более полвека назад была подтверждена связь АтД, поллиноза и бронхиальной астмы, которую ученые обозначили термином «атопическая триада». Тем самым спектр пищевых аллергенов существенно расширяется из-за перекрестной реактивности между пыльцевыми и пищевыми аллергенами (так называемый синдром «пыльца–пища»). Есть и другая особенность: АтД может быть дебютом «аллергического марша», когда в дальнейшем у таких пациентов формируются другие атопические заболевания: ПА, бронхиальная астма, аллергический ринит. Недавно японские ученые подтвердили, что АтД, связанный с ПА, ускоряет прогрессирование «аллергического марша».
Все это объясняет особый интерес исследователей к изучению факторов, влияющих на развитие «аллергического марша», и разработке новых стратегий ведения больных, направленных на изменение течения уже возникших аллергических болезней.
Взаимосвязь АтД и ПА
Какова же с современных позиций взаимосвязь АтД и ПА? Как каждая из этих патологий влияет на течение и тяжесть другой? Отвечая на этот вопрос, прежде всего приведем современную классификацию болезней. Хотя прилагательное «атопический» указывает на наличие повышенного уровня общего IgE и/или сенсибилизацию к ингаляционным/пищевым аллергенам, согласно современной классификации, существует также другая форма — неаллергический АтД. Установлено, что до 2/3 детей с клиническим фенотипом AтД имеют отрицательные результаты аллергологического обследования (кожные пробы, определение уровня специфических IgE-антител в сыворотке крови) [3, 4]. Более того, при АтД хроническое воспаление в коже может наблюдаться при отсутствии видимого воздействия аллергенов окружающей среды. В качестве одной из возможных причин ученые называют колонизацию кожи золотистым стафилококком, который находят более чем в 90% пораженной атопической кожи, что может привести к стойкому воспалению путем активации Т-клеток [1, 3, 4]. Тем не менее антистафилококковое терапевтическое вмешательство достоверно не улучшает клиническое течение АтД, несмотря на количественное снижение бактериальной нагрузки кожи у таких пациентов [4].
Исследования показывают: неаллергический АтД (не связанный с IgE-сенсибилизацией) чаще встречается у детей дошкольного возраста (45–64%) и ~40% взрослых [4].
Термином «пищевая аллергия» обозначают иммуноопосредованный ответ организма на пищевой продукт [2]. Согласно классификации, это могут быть: IgE-зависимая ПА (оральный аллергический синдром, крапивница, анафилаксия); клеточно-опосредованные (не-IgE), а также сочетание обоих типов иммунных реакций: IgE- и не (не всегда-/не только) IgE-зависимые побочные реакции на пищу [2]. Неблагоприятные реакции на пищу, которые не опосредованы IgE, не считаются ПА. Примером могут служить метаболические (непереносимость лактозы, недостаток ферментов в результате нарушений функционирования поджелудочной железы или печени) и токсические реакции (например, бактериальное пищевое отравление) или реакции, вызванные фармакологическим действием ряда активных веществ пищевых продуктов (например, гистамина — в вине, тирамина — в сыре или кофеина и теобромина — в кофе и чае) [3].
Любая пища может вызвать аллергические реакции, однако ~170 продуктов являются причиной IgE-опосредованных реакций [1]. Из них только относительно немногие составляют причину большинства случаев ПА. Так, более 90% случаев ПА приходится на 8–10 основных высокоаллергенных продуктов — так называемых «основных аллергенов»: арахис, орехи, яйца, молоко, рыба, ракообразные моллюски, пшеница и соя [1, 3]. В странах Евросоюза сельдерей, горчица, кунжут, люпин и моллюски были определены как наиболее значимые аллергены, а в Японии еще и гречиха. ПА чаще всего встречается у детей и опосредована она аллергией на белки коровьего молока, куриного яйца, зерновые. У взрослых более распространенной причиной ПА являются рыбы и морепродукты (креветки, крабы, омары, устрицы), а также орехи и бобовые (арахис, соя, белая фасоль) и др. [1]. Аллергенность продукта зависит от многих факторов, в том числе способов его приготовления, сезона и географического происхождения (особенно это касается фруктов и овощей). В развитии ПА большую роль играют так называемые ассоциированные факторы: прием препаратов, алкоголя, сопутствующие инфекции и т. п.
Каким образом пищевой продукт становится антигеном, почему развивается сенсибилизация, а не толерантность — эти и другие вопросы до сих пор не имеют ясных объяснений и требуют углубленного изучения.
Лучше понять взаимосвязь патофизиологии ПА и АтД стало возможно после убедительных данных о структурных нарушениях барьера кожи и участия иммунологических механизмов в развитии обеих болезней [1–4].
Нарушение барьерной функции кожи и Th2?тип воспаления в коже — два ключевых аспекта современных представлений науки о патогенезе АтД [1]. Эпидермальный барьер играет важную роль в защите организма от инфекций и других экзогенных факторов; снижает трансэпидермальную потерю воды и участвует в иммунных процессах. В качестве сильнейшего генетического фактора, который приводит к дисфункции эпидермиса и тесно связан с увеличением риска развития АтД, в последнее время ученые рассматривают мутацию гена, кодирующего эпидермальный структурный белок — филаггрин [1, 4]. Хотя впоследствии не у всех пациентов с АтД была выявлена мутация филаггрина и, наоборот, установлено, что АтД, по крайней мере частично, инициируется дефектами барьерной функции кожи (генетически обусловленными или приобретенными). Доказано, что нарушение эпителиального барьера кожи облегчает в дальнейшем проникновение в кожу различных триггеров (микроорганизмов, раздражающих веществ, аллергенов). Кроме того, дисфункция целостности кожного барьера тоже повышает риск сенсибилизации к пищевым продуктам у больных АтД.
Экспериментальная модель на мышах с эпикутанным воздействием пищевого антигена (овальбумина) убедительно подтвердила, что повреждение эпидермального барьера инициирует развитие адаптивного иммунного ответа в коже. Действительно, больным с АтД и ПА свойственны некоторые общие иммунологические изменения. Вкратце напомним о них. Воспалительная реакция, которая развивается в коже после контакта с аллергенами, включает вовлечение эпидермальных антиген-презентирующих клеток (дендритные клетки и клетки Лангерганса), обладающих высоким сродством к рецепторам IgE и связывающих антиген. Презентация этого комплекса в дальнейшем Т-клеткам (в основном, Th2?типа) приводит к локальному воспалению [1–4].
В последнее время наиболее важную роль в патогенезе АтД и ПА придают регуляторным Т-клеткам — они же являются основными клетками, участвующими в индукции толерантности к пищевым продуктам [1–3].
Классически сенсибилизация к пищевым антигенам происходит через гастроинтестинальный тракт. Следует предположить, что нарушение барьерной функции кишечника и повышение абсорбции пищевых аллергенов у больных АтД будут впоследствии способствовать развитию ПА. Другой возможный путь сенсибилизации — контакт определенного пищевого аллергена с воспаленной кожей еще до его приема (например, после нанесения арахисового масла на такую кожу — транскутанная сенсибилизация) [3].
Клиницисты должны учитывать некоторые особенности, присущие взаимосвязи АтД и ПА. Прежде всего, это касается возраста пациентов; степени тяжести самого АтД и лечебно-диагностических подходов. В частности, ПА — важная причина обострения АтД главным образом у определенной части детей, тогда как ее роль остается довольно спорной у больных более старшего возраста и взрослых [1–4].
Кроме того, с возрастом гиперчувствительность к потребляемой аллергенной пище может измениться. Особенно это характерно для тех случаев, когда у больного диагностируют поллиноз. К потенциальным триггерам ПА и АтД относятся семейства розоцветных, зонтичных и пасленовых, включая многие фрукты и овощи [3]. Ухудшение AД может возникнуть даже после приема перекрестно-реагирующих продуктов в вареном виде.
Накопленные научные данные убедительно подтверждают, что значимость ПА возрастает при средней и тяжелой степени тяжести АтД. Как недавно сообщили L. Forbes и соавт., так называемые пищеиндуцированные обострения АтД имеют место у 1/3 детей раннего возраста, 5–10% детей старшего возраста и являются редкостью у взрослых больных, страдающих умеренной и тяжелой формами АтД [5].
Напротив, D. Rowlands и соавт. после обследования 17 госпитализированных детей с тяжелой формой АтД, резистентной к нескольким строгим элиминационным диетам, получили другие результаты [6]. Таким детям авторы провели 91 пищевой провокационный тест с наиболее подозреваемыми (куриное яйцо, коровье молоко, пшеница, соя) и другими пищевыми продуктами, обладающими более низкой потенциальной аллергенностью. Результаты были положительными лишь в трех случаях по типу немедленной реакции, тогда как замедленная реакция в виде ухудшения симптомов АтД не была зафиксирована вовсе. Из-за различий в критериях отбора трудно сравнить эти результаты с ранее проведенными исследованиями.
АтД и ПА: проблема диагностики
В Европе всех детей с анафилаксией, экземой (АтД) любой степени тяжести и гастроинтестинальными симптомами педиатры должны рассматривать как страдающих ПА, которых следует направить к детскому аллергологу.
Прежде чем оценить роль аллергии при АтД, эксперты рекомендуют врачам удостовериться в соблюдении пациентами всех правил оптимального ухода за кожей. В интересном исследовании M. Thompson и J. Hanifin после адекватного лечения АтД многие родители убедились в слабой провоцирующей роли пищевых продуктов, что привело к достоверному снижению количества зарегистрированных реакций на них [7].
Вторичные кожные инфекции, индуцированные экзотоксинами стафилококков, как известно, усугубляют течение AтД [1, 4]. Клинические признаки, которые указывают на вторичную бактериальную инфекцию кожи: 1) мокнущие очаги поражений или корочки; 2) асимметричная сыпь. Другие триггеры обострений АтД: вирус простого герпеса (сопровождается везикулезной сыпью); грибы рода Malassezia (в 75% случаев находят у взрослых, особенно с локализацией очагов в области головы и шеи).
Согласно международному документу по ПА «ICON: food allergy» (2012 г.), аллергологическое обследование следует проводить в случаях, если у больного: 1) есть клинические данные в анамнезе, указывающие на немедленную реакцию на один пищевой продукт; или 2) диагностирован АтД умеренной и тяжелой степени тяжести, несмотря на оптимальный уход за кожей, и в настоящее время он продолжает принимать потенциально причинно-значимый пищевой продукт, что может активно способствовать воспалению (в англоязычной литературе используют термин «пищеиндуцированная экзема») [2].
В целом уточнить/подтвердить роль ПА при АтД непросто, поскольку это требует проведения нескольких диагностических тестов, включая элиминационную диету и трудоемкий двойной плацебо-контролируемый пищевой провокационный тест (ДПКППТ). На первом этапе, если после тщательного анамнеза болезни у врача возникает подозрение на ПА, больному АтД проводят соответствующее аллергологическое обследование и оценивают эффективность элиминационной диеты [1, 2].
Разумеется, в случаях немедленной IgE-опосредованной реакции подробный анамнез болезни может помочь установить прямую связь между симптомами АтД и приемом определенного пищевого продукта. Если же обострения АтД вызваны клеточными механизмами пищевой гиперчувствительности, прогностическая значимость анамнеза болезни крайне низка и установить связь «причина/эффект» гораздо труднее даже у детей с тяжелым течением АтД [2].
Если по данным анамнеза аллергические реакции немедленного типа на пищевые продукты (крапивница, отек Квинке, анафилаксия) клинически диагностировать несложно, то участие в обострении АтД не-IgE-опосредованных механизмов, связанных с употреблением пищевых продуктов, доказать крайне сложно. Некоторые ученые вообще считают, что ПА играет незначительную роль (или даже не оказывает никакого действия) у детей с неаллергической формой АтД [4].
Как правило, IgE-опосредованная ПА характеризуется острым началом: обычно в течение нескольких минут — до 2 ч у больного появляются кожные (крапивница, отек Квинке), гастроинтестинальные (тошнота, рвота, диарея) и/или респираторные симптомы. Эта категория включает также синдром «пыльца–пища», который связан с употреблением сырых фруктов и овощей главным образом у людей, страдающих аллергией на пыльцу. В наиболее тяжелой форме IgE-опосредованная ПА проявляется как анафилаксия. Иногда анафилаксия возникает только в условиях сочетания приема пищи и физических упражнений — так называемая пищевая анафилаксия, индуцированная физической нагрузкой.
Не следует забывать о весьма существенной роли других факторов, в том числе ингаляционных аллергенов, раздражающих веществ, микроорганизмов и физических факторов (слишком высокая температура, хлорированная вода), которые также могут привести к обострению АтД.
Элиминационная диета с исключением причинно-значимого пищевого аллергена при IgE-опосредованной ПА чаще всего приводит к улучшению или купированию клинических симптомов АтД. Иногда повторное введение пищевого продукта после длительного исключения, напротив, вызывает появление даже более выраженных симптомов, чем это имело место, когда пациент принимал его регулярно.
В качестве первой линии в диагностике аллергических болезней общепризнана постановка кожных проб. Кожные пробы имеют высокую отрицательную прогностическую значимость при использовании экстрактов пищевых аллергенов (в зависимости от пищи в целом > 95%), но низкую прогностическую значимость положительных результатов (~40%) [2, 8].
H. Lemon-Mule и соавт. установили, что < 40% больных с положительными результатами кожных проб или определения уровня специфических IgE-антител к пищевым аллергенам имели ПА, подтвержденную ДПКППТ [9]. Отрицательные результаты кожных проб могут быть полезны для исключения диагноза ПА, но положительный тест следует подтвердить посредством элиминационной диеты и проведения пищевых провокационных тестов. Весьма информативна постановка прик-тестов с целью выявления сенсибилизации к овощам и фруктам [9].
Атопические патч-тесты пищевыми аллергенами не стандартизированы и, согласно заключению экспертов Европейской академии аллергологии и клинической иммунологии, не могут быть рекомендованы для использования в повседневной клинической практике [4].
Аналогично прик-тестам, отрицательный результат in vitro теста (определение уровня пищевых специфических IgE-антител) позволяет исключить ПА, но его положительная прогностическая значимость довольно низкая [4].
В многоцентровом международном исследовании D. Hill и соавт. установили, что начало АтД в первые 3 месяца жизни достоверно было связано с более высоким уровнем специфических IgE-антител к пищевым продуктам (молоко, яйца, арахис) в 64% случаев [11]. Самый низкий уровень сенсибилизации был обнаружен в группе детей, у которых АтД развился после первого года жизни. Некоторые ученые указывают на прямую связь между тяжестью АтД и положительными результатами пищевых специфических IgE. Кроме того, с помощью тест-системы ImmunoCap были получены пороговые значения для специфических IgE-антител к ограниченному числу продуктов (молоко, куриное яйцо, арахис, пшеница, соя), что в ряде случаев позволяет избежать назначения больному такой дорогостоящей и трудоемкой процедуры, как ДПКППТ. C другой стороны, D. Fleischer и соавт. обнаружили, что дети с АтД показывают высокий уровень ложно-положительных результатов определения специфических IgE-антител, т. е. многие из них не имеют ПА [12].
Для правильной диагностики аллергии крайне важно использовать хорошо проверенные методы (in vitro, in vivo), что позволит потенциально уменьшить потребность проведения больному провокационных тестов. Кроме того, любые полученные результаты следует интерпретировать в понятной всем врачам форме (например, указывать максимальный диаметр волдыря при постановке прик-тестов и т. д.).
Как было показано в недавнем метаанализе, пороговые значения прик-тестов сильно отличались в разных исследованиях, особенно в зависимости от возраста [10].
Кроме того, результаты кожных проб и/или определения уровня специфических IgE-антител могут быть ложно-отрицательными у больных даже с обострением АтД, связанным с ПА [4].
Недавно в клиническую практику был внедрен новый метод — аллергенкомпонентная диагностика: включение в состав аллергочипа природных и рекомбинантных аллергенов (в общей сложности ~105) позволит существенно улучшить диагностику ПА, особенно при АтД.
Анализ нескольких результатов, полученных с использованием микрочипов, является многообещающим. Особый интерес аллергенкомпонентная диагностика представляет в плане дифференциации аллергии и толерантности. К сожалению, из-за дороговизны эта методика редко используется в диагностике.
ДПКППТ следует проводить в строгом соответствии с анамнезом болезни, ограничившись наиболее подозрительными из пищевых продуктов.
До сих пор спорным остается вопрос, следует ли детей с умеренной и тяжелой формой АтД проверять на наиболее распространенные аллергенные продукты до их введения заранее, а в случае положительного результата, полезно ли полное исключение приема определенной пищи или нет.
При тяжелой форме АтД, бактериальных инфекциях и различных дисморфизмах необходимо исключить первичные иммунодефициты (синдром Оменна, синдром Вискотта–Олдрича и др.); первичные метаболические нарушения (например, энтеропатический акродерматит) и т. п.
Лечение пациентов с АтД и ПА
Следует учесть несколько особенностей, свойственных ПА. Во?первых, аллергию на ряд продуктов маленькие дети с возрастом «перерастают», и относительно немногие пищевые продукты (например, арахис, фундук, креветки) сохраняют аллергенность для пациента в течение всей его жизни. Во?вторых, аллергенные продукты представляют угрозу только для тех, кто является аллергиком. При АтД пищевые аллергены могут играть провоцирующую роль, только если подтверждено участие ПА в патогенезе болезни. В целом, до сих пор не ясно, какие определенные дозы пищевых аллергенов ответственны за развитие сенсибилизации или толерантности. Для каждого человека переносимость пищевого продукта строго индивидуальна: одни могут реагировать тяжелой аллергической реакцией на несколько миллиграмм, в то время как другие толерантны к граммам.
Кроме того, следует помнить о перекрестной реактивности пищевых продуктов и других причинах пищевой гиперчувствительности (непереносимость консервантов, лактозы и т. п.) [1–4].
Элиминационная диета
В Европе эксперты рекомендуют педиатрам первичного звена назначать при подозрении у ребенка ПА на коровье молоко элиминационную диету высокогидролизованными смесями в течение 2 недель.
По данным Европейской академии аллергологии и клинической иммунологии (European Academy of Allergology and Clinical Immunology, EAACI) в случае подозрения на ПА (по истории и/или специфической сенсибилизации), диагностическая диета с исключением подозреваемых пищевых продуктов рекомендуется в течение 4–6 недель. При этом пациент должен вести пищевой дневник, в котором ежедневно отмечает проявления симптомов АтД (в том числе интенсивность зуда, нарушение сна) и список потребляемых продуктов. Это может помочь в дальнейшем выявить возможную связь между ухудшением АтД и приемом конкретного пищевого продукта. Кроме того, пациентам с АтД рекомендуют потреблять продукты с низким содержанием биогенных аминов. При тяжелой форме АтД гипоаллергенную диету достаточно соблюдать в течение не менее 3 недель [2]. J. Celakovska и соавт. использовали в своей работе следующую элиминационную диету: безглютеновые продукты; картофель, рис; говядину, свинину и куриное мясо; овощи и фрукты только после термической обработки, с исключением петрушки, сельдерея, приправ; больному разрешается пить только обычную питьевую воду, минеральную воду или черный чай [13].
Если состояние пациента остается стабильным или ухудшается в период соблюдения элиминационной диеты, маловероятно, что ПА является важным триггером для АтД, и проведение пищевых провокационных тестов открытым методом не требуется.
В лечении АтД и ПА существенного контроля над течением болезни позволяют достичь образовательные программы, проводимые среди подростков и взрослых пациентов. С этой целью больным выдают в письменном виде план, подробно описывающий последовательность ухода за кожей [14]. При тяжелых реакциях на пищу за рубежом обязательным является обучение больного правильному использованию аутоинъектора адреналина. Следует особо подчеркнуть, что за рубежом обучение больных АтД и ПА является одним из главных составляющих их лечения и ни в коей мере не рассматривается как реклама (или подобие) тех или иных препаратов.
С современных позиций эффективное лечение АтД включает комплекс профилактических мер; восстановление барьерной функции кожи и применение противовоспалительных средств [15].
Речь прежде всего идет о наружной терапии, поскольку АтД — хроническое воспалительное заболевание кожи. На многие из наружных лечебных средств могут наблюдаться реакции гиперчувствительности. Причина тому — активные ингредиенты или любой другой вспомогательный компонент топического препарата: например, мочевина, содержащаяся в увлажняющих средствах (эмолиентах), может вызвать покалывание, а мазь такролимус и крем пимекролимус — преходящее жжение и эритему, продолжительностью от 3 до 5 дней.
Наружная терапия
Для лечения сухой и атопичной кожи разработан целый ряд специальных лечебных средств, составляющих лечебно-косметические линии: Физиогель, Топикрем, Мустела Стелатопия, Биодерма и т. п.
Одним из лечебных средств ухода за атопичной кожей для новорожденных, детей и взрослых является программа Топикрем (Топикрем — моющее и защищающее средство — в ремиссии АтД; гель-пенка для тела Топикрем с антимикотическим эффектом — в обострении АтД; Топикрем — увлажняющее средство для лица; туловища; рук). Оптимальным составом для эффективного восстановления функции кожного барьера у больных с атопическим дерматитом обладает косметический препарат Локобейз Рипеа. Локобейз Рипеа — эмолиент с высоким содержанием трех видов липидов (церамид III, свободные жирные кислоты и холестерин), идентичных натуральным липидам кожи. Благодаря тому, что липиды содержатся в препарате в физиологическом соотношении 1:1:1, а также уникальной технологии производства препарата с наличием в нем наночастиц парафина, они способны не только замещать недостающие липиды в атопичной коже, но и проникать в более глубокие слои эпидермиса, встраиваясь в ламеллярные тельца и используясь для ресинтеза собственных липидов. Локобейз Рипеа начинает действовать сразу после нанесения на кожу, снижая испарение влаги за счет создания защитной пленки на коже и эффекта окклюзии (I этап восстановления функции кожного барьера). При дальнейшем проникновении в роговой слой липиды, содержащиеся в Локобейз Рипеа, замещают недостающие липиды эпидермиса и сохраняют влажность кожи на протяжении нескольких часов (II этап, среднесрочное воздействие длительностью до 6 ч). Затем липиды достигают более глубоких слоев эпидермиса и встраиваются в ламеллярные тельца (III этап восстановления функции кожного барьера), что обеспечивает длительный увлажняющий эффект (до 24 ч). Таким образом, Локобейз Рипеа обладает двойным действием: регидратирующим (уменьшает трансэпидермальную потерю воды за счет эффекта окклюзии и наличия в составе гидратанта — глицерина) и релипидизирующим (восполняет дефицит эссенциальных липидов), что позволяет предупредить нарушение барьерной функции эпидермиса и ускорить ее восстановление. Доказана эффективность Локобейз Рипеа в контроле симптомов АтД, особенно сухости кожи, независимо от применения топических кортикостероидов [16]. Включение в лечении АтД Локобейз Рипеа существенно повысило эффективность противовоспалительной терапии (такролимус, топические кортикостероиды) у детей с упорным, часто рецидивирующим течением болезни: значительное снижение индекса SCORAD было отмечено уже на 3?й неделе лечения, одновременно уменьшалась трансэпидермальная потеря воды кожей и улучшались показатели коренометрии. Локобейз Рипеа показан в любом периоде АтД (обострение/ремиссия), длительность его увлажняющего эффекта — до 24 ч. В течение дня для профилактической терапии АтД и ксероза кожи пациенту рекомендуют Локобейз Липокрем, который содержит до 70% жиров и идеально подходит для частого использования.
Пациенты с АтД должны постоянно проводить очищение и увлажнение кожи, а выбор противовоспалительных средств зависит от степени тяжести болезни. Следует помнить: увлажнители не обладают противовоспалительным действием и в меньшей степени облегчают симптомы, определяющие тяжесть течения АтД. Со своей стороны, противовоспалительные препараты не предназначены для лечения сухости кожи.
Противовоспалительная терапия при АтД
К группе противовоспалительных препаратов относят топические кортикостероиды и блокаторы кальциневрина для наружного применения.
В лечении обострений АтД препаратами первой линии являются кортикостероиды, которые следует назначать на ранней стадии болезни коротким курсом. Выбор препарата зависит от возраста больного, локализации и тяжести поражения кожи.
Только немногие наружные кортикостероиды доказали свою безопасность в лечении АтД у детей. Среди них — гидрокортизона 17?бутират (Локоид), после нанесения которого происходит накопление активного вещества в эпидермисе и его метаболизм до гидрокортизона. Кроме формы мази и крема, Локоид имеет еще две оригинальные формы: Локоид Липокрем и Локоид Крело. Локоид Липокрем — это эмульсия по типу «жиры в воде», которая содержит 70% жиров и 30% воды, что позволяет увлажнять и восстанавливать барьерную функцию кожи. По данным зарубежных исследователей, Локоид по клинической эффективности не уступает сильным стероидам [17]; на фоне его применения ни у одного ребенка не выявлено угнетения функции коры надпочечников, иных системных или местных побочных реакций. Локоид Крело — водно-масляная эмульсия (85% воды и 15% жиров), предназначен для использования на обширных поверхностях экссудативного поражения кожи и участках с волосяным покровом. Клиническая эффективность препарата усиливается за счет синергизма увлажняющего действия в отношении рогового слоя кожи и адгезивного свойства удерживать активное вещество (кортикостероид) в месте нанесения. Локоид разрешается наносить на пораженные участки кожи 1–3 раза в день, и такая возможность гибкого режима дозирования — крайне важное преимущество этого топического кортикостероида.
Применение наружных кортикостероидов с профилактической целью не показано — для предупреждения новых обострений АтД у детей и взрослых в настоящее время обосновано применение топических ингибиторов кальциневрина (мазь такролимуса).
Атрофия кожи, гипопигментация, вторичная инфекция, угри, стрии — наиболее распространенные местные побочные эффекты кортикостероидов, которые чаще возникают на лице, шее, паховой области, где следует наносить кортикостероиды только низкой активности.
Кортикостероиды высокой активности используют при тяжелых формах АтД. При упорно рецидивирующем течении АтД, особенно у маленьких детей, следует рассматривать альтернативные диагнозы, а также оценить роль пищевых и инфекционных триггеров.
Топические ингибиторы кальциневрина
Топические ингибиторы кальциневрина (пимекролимус и такролимус) ингибируют активность цитокинов в активированных Т-клетках; не вызывают атрофию кожи и потому особенно полезны для лечения дерматита в области лица и век, местах чувствительной кожи (паховая, подмышечная области). Кроме того, они показаны больным с обширным поражением кожи, плохо контролируемым кортикостероидами низкой активности.
Применение 0,03% мази такролимуса (препарат Протопик) показано у детей в возрасте 2–15 лет для лечения АтД среднетяжелого и тяжелого течения. Взрослым пациентам назначают мазь такролимуса 0,1%. Другой ингибитор кальциневрина — 1% крем пимекролимуса (препарат Элидел), как правило, эффективен лишь при легкой степени тяжести АтД. Иногда прежде чем некоторым больным назначить ингибиторы кальциневрина, их необходимо предварительно пролечить кортикостероидами умеренной/высокой активности (3–5 дней). Допускается лечение разных участков кожи одновременно различными противовоспалительными средствами.
При достижении ремиссии АтД частоту нанесения мази такролимуса постепенно уменьшают до 1 раза в день (2 раза в день препарат можно использовать в течение 3 недель у детей и до полного очищения кожи — у взрослых) с переходом на нанесение мази 2 раза в неделю. Это так называемая проактивная терапия, позволяющая устранить субклиническое воспаление на ранее пораженных участках кожи. Проактивная терапия с использованием мази Протопик, по данным многих клинических исследований, позволяет увеличить период ремиссии у детей в 6 раз, что сопровождается общим улучшением состояния больных, значительным улучшением их качества жизни, достоверным уменьшением частоты осложнений, а также снижением общей стоимости лечения, особенно тяжелой формы АтД [4].
Лечение подавляющего большинства больных АтД весьма эффективно, если пациент лечится правильно: избегает воздействия триггерных факторов, постоянно использует специально разработанные очищающие/увлажняющие средства гигиены за кожей и проводит противовоспалительную поддерживающую терапию. Необходимо помнить, что в настоящее время единственным препаратом, разрешенным для длительной поддерживающей терапии (в течение 12 месяцев и более), является мазь такролимуса (Протопик). В качестве препаратов второй линии при упорно-рецидивирующем течении АтД рассматриваются системные иммунодепрессивные препараты и фототерапия [1, 4].
Ниже приводим описание клинического случая применения мази Протопик при АД и ПА у девочки 14 лет.
Анамнез болезни: страдает АтД с 3 лет. Провоцирующие факторы: из пищевых продуктов отмечает только появление изжоги на красный перец. Бронхообструкций, длительного насморка или других проявлений респираторной аллергии, а также хронических желудочно-кишечных симптомов в анамнезе не было. Наследственность атопией, аутоиммунными и другими заболеваниями не отягощена. Лечение — фенистил гель, периодически — антигистаминные препараты и кортикостероиды (Адвантан) коротким курсом.
Объективно: сухость кожи, слабо выраженная лихенизация и экскориация на разгибательной поверхности рук и вокруг губ; зуд кожи умеренный (рис. 1). По внутренним органам — без патологии. Неврологических нарушений нет. Физическое развитие по возрасту.
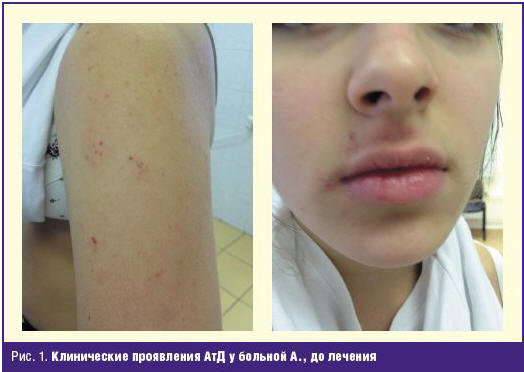
Проведено обследование: клинический анализ крови — без патологии; скарификационные пробы с пищевыми и ингаляционными аллергенами — все отрицательны. Результаты определения уровня специфических IgE-антител в 2010 г. — отрицательны (название тест-системы в заключении не указано), общий IgE в сыворотке крови — 227 кЕ/мл (норма — < 200 кЕ/мл). Повторное определение уровней специфических IgE-антител (ImmunoCap) от 02.2013 г. — 0,8 кЕ/мл к коровьему молоку; отрицательно — к пшенице, глиадину, яичному белку. Уровни IgA, G, M — в норме. Данные гастроскопии — поверхностный гастрит. Анализы кала на паразитов — отрицательны.
Принимая во внимание характер сыпи, проведена дифференциальная диагностика с заболеваниями, протекающими с гиперчувствительностью к глютену (учитывалось наличие кишечных и внекишечных симптомов, группы риска и т. п.). Хотя результат кожных проб на экстракт коровьего молока в целом имеет высокую чувствительность, участие белков коровьего молока в развитии АтД может быть также опосредовано Т-клеточными механизмами. По данным литературы, лица, у которых уровень специфических IgE-антител к коровьему молоку составляет < 2 кЕ/л, имеют очень высокую вероятность развития толерантности молока (73% по сравнению с 23% при уровне специфических IgE > 10 кЕ/л) [18].
Диагноз: атопический дерматит, аллергическая форма, умеренная степень тяжести. Пищевая гиперчувствительность (коровье молоко).
Лечение: 1) очищение кожи (Топикрем — моющее средство); 2) Протопик мазь 0,03% 2 раза в день на пораженные участки кожи (в течение трех недель), затем 2–3 раза в неделю — длительным курсом; 3) через 2 ч после Протопика — увлажняющее средство (Локобейз Рипеа); 4) гипоаллергенная диета.
Состояние кожи начало заметно улучшаться на 4?й день, сыпь полностью исчезла через 3 недели после начала терапии (рис. 2).

Заключение
На сегодняшний день общепризнано, что основополагающим в лечении АтД является постоянное применение вспомогательной базисной терапии (очищающие/увлажняющие средства) и местных противовоспалительных препаратов.
Учитывая локализацию высыпаний у данного пациента (лицо), наиболее целесообразным являлось назначение топического ингибитора кальциневрина (препарата Протопик) с переходом на поддерживающую (проактивную) терапию этим же препаратом по схеме 2 раза в неделю.
Литература
- Sicherer S., Leung D. Advances in allergic skin disease, anaphylaxis, and hypersensitivity reactions to foods, drugs, and insects in 2012 // J Allergy Clin Immunol. 2013; 131: 55–66.
- Burks А., Tang М., Sicherer S. et al. ICON: Food allergy // J Allergy Clin Immunol. 2012; 129: 906–920.
- Caubet J.-Ch., Boguniewicz M., Eigenmann Ph. Evaluation of food Allergy in patients with atopic dermatitis // J Allergy Clin Immunology: In Practice. 2013; 1: 22–28.
- Arkwright P., Motala C., Subramanian H. et al. Management of Difficult-to-Treat Atopic Dermatitis. Ibid. 2013; 1: 142–151.
- Forbes L., Salzman R., Spergel J. Food allergies and atopic dermatitis: differentiating myth from reality // Pediatr Ann. 2009; 38: 84–90.
- Rowlands D., Tofte S., Hanifin J. Does food allergy cause atopic dermatitis? Food challenge testing to dissociate eczematous from immediate reactions // Dermatol Ther. 2006; 19: 97–103.
- Thompson M., Hanifin J. Effective therapy of childhood atopic dermatitis allays food allergy concerns // J Am Acad Dermatol. 2005; 53: S214–S219.
- Sampson H., Albergo R. Comparison of results of skin tests, RAST, and double-blind, placebo-controlled food challenges in children with atopic dermatitis // J Allergy Clin Immunol. 1984; 74: 26–33.
- Lemon-Mule H., Nowak-Wegrzyn A., Berin C., Knight A. Pathophysiology of food-induced anaphylaxis // Curr Allergy Asthma Rep. 2008; 8: 201–208.
- Мачарадзе Д. Ш. Кожные пробы: методика проведения, роль в диагностике аллергических болезней и подготовке к проведению АСИТ. Методическое пособие. М.: Береста-Пресс. 2012, с. 107.
- Hill D., Hosking C., de Benedictis F. et al. Confirmation of the association between high levels of immunoglobulin E food sensitization and eczema in infancy: an international study // Clin Exp Allergy. 2008; 38: 161–168.
- Fleischer D., Bock S., Spears G. et al. Oral food challenges in children with a diagnosis of food allergy // J Pediatr. 2011; 158: 578–583.
- Celakovska J., Ettlerova K., Ettler K. et al. The effect of hypoallergenic diagnostic diet in adolescents and adult patients suffering from atopic dermatitis // Indian J Dermatol. 2012; 57: 428–433.
- Cork M., Britton J., Butler L. et al. Comparison of parental knowledge, therapy utilization and severity of atopic eczema before and after explanation and demonstration of topical therapies by a specialist dermatology nurse // Br J Dermatol. 2003; 149: 582–589.
- Akdis C., Akdis M., Bieber T. et al. Diagnosis and treatment of atopic dermatitis in children and adults: European Academy of Allergology and Clinical Immunology/American Academy of Allergy, Asthma and Immunology/PRACTALLConsensus Report // J Allergy Clin Immunol. 2006; 118: 152–169.
- Berardesca E., Barbareschi M., Veraldi S., Pimpinelli N. Evaluation of efficacy of a skin lipid mixture in patients with irritant contact dermatitis, allergic contact dermatitis or atopic dermatitis: a multicenter study // Contact Dermatitis. 2001; 45: 280–285.
- Korting H. C., Maslen K., Grob G., Willers C. JDDG 2005; № 5 p. 348–353.
- Spergel J. Natural history of cow’s milk allergy // J Allergy Clin Immunol. 2013; 131: 813–814.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru