Парапсориаз: современное состояние проблемы
А. Б. Яковлев, кандидат медицинских наук, доцент
ФГБУ УНМЦ Управления делами Президента РФ, Москва
Термин «парапсориаз» предложен французским дерматологом Л. Броком (L. Brocq, 1856–1928) в 1902 г. Под этим названием были объединены в одну группу три малоизученных дерматоза. Основанием для их объединения было наличие между этими нозологиями переходных форм и общих признаков. Каплевидный, бляшечный, лихеноидный парапсориазы вначале рассматривались как самостоятельные нозологии, а затем — как варианты парапсориаза. Вместе с тем Брок не исключал и самостоятельности этих нозологий [1].
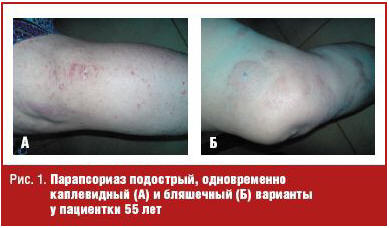
Поскольку этиология и патогенез этих заболеваний не до конца изучены, они до сих пор остаются вместе под групповым названием. Позже в эту группу был отнесен острый вариолиформный парапсориаз Габермана–Муха, который многие авторы считают вариантом каплевидного парапсориаза. Отдельные наблюдения свидетельствуют о возможности появления сочетанных форм у одного больного: каплевидный и лихеноидный, каплевидный и бляшечный (parapsoriasis mixta) и т. п. (рис. 1).
Классификация по МКБ-Х:
- L-41 — парапсориаз:
- L-41.0 — лихеноидный и оспенноподобный;
- L-41.3 — мелкобляшечный;
- L-41.3 — крупнобляшечный;
- L-41.5 — сетевидный;
- L-41.8 — другой парапсориаз.
- L-41.2 — лимфоматоидный папулез.
Возможность трансформации этих заболеваний в лимфому, особенно дискутировавшаяся ранее в отношении бляшечного парапсориаза, в настоящее время ставится под сомнение большинством авторов [2].
Парапсориаз каплевидный (ПК). Встречается чаще в молодом возрасте — от 10 до 30 лет, но может быть и у детей от 1 года, и у стариков.
Синоним: дерматит псориазиформный нодулярный, хронический лихеноидный лишай, parapsoriasis guttata Brocq. ПК впервые описан Ядассоном (1894). Последний термин предложил Юлиусберг (1899).
Природа заболевания, вероятно, инфекционно-токсическая. Большинство авторов характеризуют данный процесс как поверхностный васкулит. Болезни нередко предшествуют ангина, грипп, обострение хронического тонзиллита, детские вирусные инфекции (корь, ветряная оспа, эпидемический паротит), пневмония, пиелонефрит, глистная инвазия). Имеются сообщения о ПК как паранеоплазии [1, 3].
У больных каплевидным парапсориазом наблюдается снижение резистентности капилляров и повышение проницаемости сосудистой стенки [4].
Возникает чаще весной и осенью. Выделяют острую, подострую и хроническую формы заболевания.
Хронический ПК встречается наиболее часто: появляются уплощенные полусферические папулы размером 3–4 мм, розово-красные, плотноватые на ощупь; преимущественно на внутренних поверхностях плеч, предплечий, боковой поверхности грудной клетки, груди, около сосков, в нижней части живота, верхней части спины, в области крестца, бедер, подколенных ямках. Высыпные элементы обычно не группируются, не сливаются. Волосистая часть головы, лицо, ладони, подошвы обычно не поражаются [1, 5].
Поверхность папул гладкая. При хронической форме определяются симптомы [4, 5]:
1) в период развернутой клинической картины — «скрытого шелушения» и точечного кровоизлияния, пурпуры (определяются при поскабливании), а также ложного полиморфизма элементов, когда они находятся на разных стадиях развития; иногда в процесс вовлекаются слизистые оболочки (мелкие единичные серовато-белые папулы);
2) в период угасания симптоматики, возможного разрешения процесса — симптом «облатки»;
3) при полном разрешении папулы и рассасывания инфильтрата — симптом «коллодийной пленки».
После разрешения папул может оставаться псевдолейкодерма.
Высыпания на слизистых при хроническом ПК встречаются редко [5].
Зуда не бывает. Каждый из высыпных элементов проходит описанные выше стадии в течение 3–4 недель. Разные высыпные элементы могут находиться одновременно на разных стадиях развития [6, 7].
Заболевание может длиться годами. Общее состояние обычно не нарушается. Выражена сезонность обострений: улучшение наблюдается летом, ухудшение в осенне-зимний период.
Подострый ПК. Симптоматика та же, что и при хронической форме, но геморрагический компонент более выражен. После разрешения папул в равном проценте случаев остается или пигментация, или псевдолейкодерма. Несколько чаще регистрируются высыпания на слизистых, представленные белесоватыми папулами размером до 2–3 мм [1, 8].
Субъективные ощущения на коже и слизистых отсутствуют.
Острый ПК. Чаще возникает внезапно. Локализация сыпи такая же, как при других формах. Выражен ложный полиморфизм элементов, преобладают отечные геморрагические папулы размером до 1 см. К отмеченной выше симптоматике добавляются некроз в центре папул и оспенновидные пустулы. Элементы, характерные для хронического ПК, располагаются на внутренней поверхности плеч [5, 8].
Слизистые оболочки полости рта и половых органов поражаются при остром ПК несколько чаще, чем при хроническом: папулы белесоватые, резко очерченные. При остром ПК на слизистых могут формироваться различные варианты эфлоресценций, преобладание которых характеризует остроту процесса [4]:
- везикулезный, когда на слизистой в области папулы появляется везикула;
- пурпурозный — по-видимому, наиболее острый, протекающий с выраженным геморрагическим компонентом;
- атрофический — наиболее благоприятный, проявляющий тенденцию к быстрой обратной эволюции элементов.
После разрешения сыпи могут оставаться пигментация (чаще), депигментация, оспенновидные рубчики [5, 8].
Общее состояние при остром ПК нарушается, повышается температура. Возможно увеличение лимфоузлов.
Заболевание протекает циклически, в течение нескольких недель, с рецидивами [6, 7].
Гистопатология. В папулах, типичных для хронической формы: паракератоз, умеренный акантоз, отек клеток шиповатого слоя с признаками вакуолизации, диффузный межклеточный отек, умеренный экзоцитоз; в дерме — отек сосочков и ее подсосочковой части. Лимфогистиоцитарный инфильтрат заполняет сосочки, в подсосочковом слое он располагается периваскулярно, спускаясь в центральной части папулы вглубь дермы [3, 7].
При подострой форме более выражены отек шиповатого слоя и экзоцитоз, отек верхней части дермы.
При острой форме наблюдаются: резкий отек шиповатого слоя, выраженная вакуолизация клеток, их ретикулярная дистрофия, некробиоз, значительный экзоцитоз лимфоцитами, эозинофилами, эритроцитами. Интерстициальные геморрагии.
Формой ПК считается острый вариолиформный парапсориаз Габермана–Муха (1916). Синоним: pityriasis lichenoides et varioliformis acuta (PLEVA). Заболевание регистрируется в любом возрасте, чаще в юношеском. Мужчины и женщины болеют с одинаковой частотой, дети болеют редко [2, 5, 9].
Почти всегда наблюдается продромальный период, как при инфекции: общая слабость, повышение температуры; затем приблизительно в 2/3 случаев увеличиваются лимфоузлы [8].
Имеется точка зрения, что эта форма парапсориаза представляет собой аллергический васкулит [1, 10].
Характерно наличие одновременно истинного и ложного полиморфизма элементов: папулы размером до 5–8 мм, с пузырьком с геморрагическим содержимым. Везикулы и пустулы, как правило, находятся на поверхности папул и представляют собой одну из стадий развития элемента [7]. Часть папул некротизирована. Элементы ссыхаются в корочки, после отторжения которых остаются оспенновидные рубчики и пигментация. Одновременно у больных можно наблюдать высыпания, характерные для ПК [3, 5].
Слизистые оболочки при остром вариолиформном парапсориазе поражаются наиболее часто из всех форм парапсориаза. Высыпания представлены белесоватыми папулами, которые располагаются на щеках, небе, языке [2, 11].
Процесс часто распространенный, симметричный, локализуется на коже туловища и конечностей, иногда — на волосистой части головы, лице, ладонях, подошвах. Слизистые поражаются крайне редко. Высыпания очень вариабельны по количеству, без тенденции к группировке. У некоторых больных повышается СОЭ, возникает гипергаммаглобулинемия.
Разрешение сыпи происходит в сроки 1–1,5 месяца, иногда до 6 месяцев. В этих случаях процесс можно считать уже хроническим [4].
Дифференцировать ПК следует от красного плоского лишая, вторичного сифилиса, токсикодермии, псориаза, розового лишая, аллергического васкулита [4]. Для формы Габермана–Муха к этому списку добавляется ветряная оспа. Основным отличительным моментом можно считать наличие при «ветрянке» высыпаний на волосистой части головы, чего практически не бывает при остром вариолиформном парапсориазе. Тем не менее, такие диагностические ошибки встречаются: мы наблюдали случай, когда мальчику 7 лет выставляли диагноз ветряной оспы в течение 4 (!) месяцев.
Лечение ПК. Антибиотики: пенициллин на курс 12–15 млн ЕД. Хлорид кальция 10% — 10 мл, внутривенно через день, 10–12 дней. Тиосульфат натрия 30% — 10 мл, внутривенно, 10 инъекций через день. Кальция глюконат 10% — 10 мл, внутримышечно, через день, 10 инъекций [1, 5, 10].
Новокаин 0,5%, по 2–5 мл внутримышечно.
ПАСК, Фтивазид. Фотохимиотерапия [7].
Витамин D2 по 16 000–40 000 МЕ/сут, 4–6 недель.
Аскорутин. Никотиновая кислота, по 0,1 г 3 раза/сут, 2–3 недели. Ксантинола никотинат (Теоникол) по 0,15 г 3 раза/сут, 2–3 недели.
При хронической и подострой форме можно назначать ПУВА-терапию (PUVA = Psoralens + UltraViolet A) [10]. Вместе с тем от солнечных ванн и ультрафиолетового излучения (УФО) следует воздержаться.
Антигистаминные препараты применяются по показаниям, при сильном зуде. По-видимому, предпочтительно применение препаратов цетиризина.
Антималярийные препараты — Делагил по 0,25 г — по 1 таблетке 1–2 раза/сут. Витамины группы В. Ангиопротекторы (Пармидин, Продектин).
Кортикостероиды показаны при остром вариолиформном парапсориазе: преднизолон по 15–20 мг/сут, с постепенным снижением дозы (по 1/2 табл. в 7 дней) после достижения эффекта (обычно 0,5 мг/кг/сут на 10–15–20 дней). Дексаметазон по 1,5–2 мг/сут [1, 4]. Обычно при парапсориазе Муха–Габермана кортикостероиды назначают в комбинации с тетрациклином или эритромицином [3].
Наружно: кортикостероидные мази, кремы; аэрозоли Оксикорт, Полькортолон, 2% линкомициновая, 1% эритромициновая пасты.
Парапсориаз бляшечный (ПБ). Синоним: болезнь Брока, лишай пятнистый хронический, стойкая ксантоэритродермия, питириазиформная диссеминированная эритродермия, parapsoriasis en plaques [2, 5, 11].
У большинства больных выявляются заболевания желудочно-кишечного тракта (ЖКТ) и мочеполовой системы, причем отмечается даже положительная динамика со стороны кожного процесса после лечения заболеваний этих органов. Патогенетическим моментом является токсическое влияние на кожу, приводящее к нейровегетативным нарушениям. Иммунные механизмы играют, по-видимому, второстепенную роль.
Болеют чаще лица старше 30 лет (до 1/3 в возрасте 60–70 лет), мужчины в 8 раз чаще [1, 8].
Появляется одно или несколько мономорфных пятен, которые, существенно не меняясь, существуют от нескольких недель до 1–3 лет, постепенно формируя слабо инфильтрированные бляшки желтовато-розового цвета, величиной 2–10 см, овальных, округлых или неправильных очертаний. Располагаются они чаще на грудной клетке параллельно ребрам, на нижних конечностях — параллельно длиннику. На поверхности бляшек часто имеется мелкопластинчатое шелушение, наблюдается симптом «папиросной бумаги». Феномен точечного кровоизлияния отсутствует. Редко поражается кожа волосистой части головы, и тогда может возникнуть алопеция [4].
Отсутствуют и субъективные ощущения.
У единичных больных отмечается увеличение периферических лимфоузлов. Кожа волосистой части головы, ладоней, подошв обычно не поражается. Не часто наблюдается и распространенная сыпь.
Выделяют следующие формы ПБ [1, 4]:
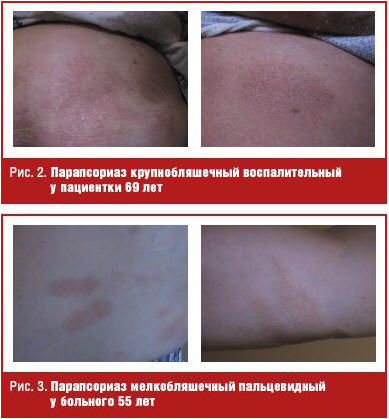
1) парапсориаз мелкобляшечный доброкачественный (пальцевидный) — высыпания многочисленные, мелкие, преимущественно на боковых поверхностях туловища, красновато-желтые, иногда группируются в виде полос (рис. 3);
2) парапсориаз крупнобляшечный воспалительный (parapsoriasis en grandes plaques Broque) — как правило, хронического течения (до нескольких десятков лет), периодически беспокоит зуд (рис. 2);
3) парапсориаз крупнобляшечный пойкилодермический — форма с соответствующими изменениями кожи (как при пойкилодермии).
Пойкилодермия — изменение кожи, характеризующееся обязательным наличием в очагах поражения атрофии, в комбинации с хотя бы двумя из следующих симптомов [1, 8]:
- сетчатая гиперпигментация;
- телеангиэктазии;
- участки депигментации;
- пурпура;
- шелушение;
- фолликулярный кератоз.
Могут наблюдаться одновременно 3, 4, иногда даже все эти симптомы.
Крупнобляшечный парапсориаз, по мнению отдельных авторов, может трансформироваться в лимфому.
Течение заболевания длительное, иногда годами. Зимой чаще наблюдается появление свежих высыпаний, летом — либо частичная ремиссия, либо полное разрешение высыпаний [1, 8].
Описаны случаи трансформации ПБ в премикотическую стадию грибовидного микоза. Другой точки зрения придерживались А. А. Каламкарян и соавт. (1989): если имела место трансформация ПБ в лимфому, то это с самого начала была премикотическая стадия лимфомы, а не бляшечный парапсориаз [1].
Гистопатология. В эпидермисе: сглаженность сосочков, истончение зернистого слоя, отечность шиповатого. В верхней части дермы — выраженный отек и умеренная пролиферация фибробластов, расширение кровеносных сосудов, вокруг которых — умеренная инфильтрация из лимфоцитов, гистиоцитов и тучных клеток (лаброцитов), при обострениях наблюдается примесь эозинофилов. Характерно расширение лимфатических капилляров в сочетании с клеточной инфильтрацией вокруг них [5].
Дифференциальный диагноз. Дифференцировать ПБ надо в первую очередь от Т-лимфомы кожи (полиморфно-клеточная — грибовидный микоз, либо мономорфно-клеточная). Мысль о возможности перехода парапсориаза в лимфому возникла именно из-за сходства ПБ с мономорфно-клеточной лимфомой в ее экзематозно-эритематозной стадии (форма Алибера–Базена). Однако лимфома с самого начала все же отличается от ПБ гистологически. Если полосовидный инфильтрат в очаге еще не сформирован, проводится цитологическое исследование — анализ состава клеток и особенностей их строения. При ПБ отсутствует зуд, столь характерный для лимфомы [1, 4].
Экзематиды — под этим названием Дарье (1906) объединил эритематозно-сквамозные поражения кожи: 1) фигурные, 2) питириазиформные, 3) псориазиформные. Вторую и третью формы Брок отнес к так называемому псориазиформному паракератозу [2, 5].
По сути, это формы одного состояния — экзематида как абортивной формы микробной экземы. Представлены экзематиды бывают круглыми или овальными пятнами с мелкопластинчатым или отрубевидным шелушением. Локализуются на коже туловища и конечностей. Субъективно отмечается зуд. Чаще экзематид возникает у больных, страдающих пиодермиями, микробной экземой, дерматофитиями; толчком могут послужить грипп, ангина, тонзиллит. Дифференцируют экзематиды от псориаза, розового лишая, ПБ. От ПБ они отличаются острым началом, розовыми пятнами, наличием после поскабливания эрозий (а не точечных кровоизлияний), зудом [4].
Себорейная экзема и себореиды отличаются от ПБ прежде всего локализацией высыпаний [4], приуроченностью их при соответствующих процессах к себорейным участкам. Задняя область шеи и межлопаточная область при ПБ поражаются редко. При себорейной экземе более выражены воспалительные явления.
Анетодермия (пятнистая атрофия кожи) — дерматоз неясной этиологии; возникновение атрофических явлений на коже (чаще у молодых женщин) связывают с эндокринопатиями (щитовидная железа, яичники): участки атрофии диаметром 1–2 см, округлые, с морщинистой поверхностью («папиросная бумага») и иногда грыжеподобно выбухающие, чаще на коже верхней половины туловища, лица, рук, без субъективных ощущений [2, 4]:
- тип Ядассона — на месте предшествующей эритематозной стадии;
- тип Пеллицари — на месте уртикарно-отечных элементов;
- тип Швенингера–Буцци — на клинически неизмененной коже.
Распространенный фолликулярный муциноз: бледно-розовые бляшки, состоящие из фолликулярных папул телесного цвета, дающих при пальпации ощущение терки (симптом «терки»). Кардинальным клиническим признаком является отсутствие волос в очагах поражения. Гистологически определяется муцинозная дистрофия сальных желез и волосяных фолликулов.
Лечение ПБ представляет трудности. Необходимо исследование для выявления патологии внутренних органов и ЖКТ и соответствующее лечение [3]. Назначают метаболические и сосудистые средства: витамины В1, В6, В12 по 20–30 инъекций каждого препарата (в виде последовательных курсов); аскорбиновая кислота, никотиновая кислота, ксантинола никотинат. Наружно — кортикостероидные мази, ПУВА-терапия [1, 2, 10].
УФО в субэритемных дозах следует применять с осторожностью!
В комплексе с сосудистыми средствами (Пармидин, Продектин) возможно назначение антималярийных препаратов, липотропных средств (Липоевая кислота, Полиспонин).
Парапсориаз лихеноидный (ПЛ). Впервые описан Крокером (1901) — lichen variegatus. Синоним: лишай пестрый, паракератоз пестрый, паракератоз сетчатый, парапсориаз лихеноидный хронический Юлиусберга.
Этиология и патогенез не изучены [1].
Среди всех форм парапсориаза ПЛ встречается наиболее редко. Болеют лица обоего пола с одинаковой частотой в возрасте от 20 до 40 лет.
Первичные элементы — плоские миллиарные, розовые или буровато-красные папулы, покрытые чешуйками, которые, сливаясь, образуют сетчатые структуры или бляшки на туловище и конечностях. Со временем в очагах развивается атрофия с телеангиэктазиями на поверхности, что создает картину сосудистой атрофической пойкилодермии Якоби (сравните с приведенным выше определением пойкилодермии). Субъективные ощущения отсутствуют. При поскабливании появляется незначительная пурпура. Со временем процесс становится распространенным, после чего стабилизируется и существует несколько лет [4–6].
Процесс обостряется весной.
Отдельные авторы считают ПЛ стадией пойкилодермии Якоби. В то же время ПЛ напоминает и красный плоский лишай. На лице папулы располагаются преимущественно на выступающих частях, рассеянно или группами, местами в виде полос [3, 5].
На боковых поверхностях туловища высыпания могут располагаться по линиям натяжении кожи Лангера в виде полосок шириной 2–3 мм, длиной 5–6 см, очень напоминающих изоморфную реакцию при красном плоском лишае.
На нижних конечностях высыпания чаще без тенденции к слиянию.
В результате обратного развития высыпаний остаются буроватая пигментация, телеангиэктазии, поверхностная атрофия [3, 5].
На красной кайме губ папулы близко расположены, иногда сливаются, серо-белые. На слизистой щек и в углах рта, по линии смыкания зубов папулы бывают редко. Отдельные элементы на слизистых могут изъязвляться [4].
Гистология. В эпидермисе гиперкератоз, паракератоз, гранулез, межклеточный и внутриклеточный отек росткового слоя, микроабсцессы. В дерме сосочки расширены, удлинены, инфильтрированы; сосуды аневризматически расширены, их стенки разрыхлены, эндотелий гипертрофирован. Вокруг сосудов имеется инфильтрат из лимфоцитов, гистиоцитов, плазматических клеток [1, 6].
Дифференциальный диагноз. Пойкилодермическая лимфома кожи характеризуется сочетанием лихеноидных элементов с эритемато-сквамозными очагами поражения; лихеноидные элементы со временем эволюционируют в бляшки. Гистология лимфомы: в дермальном инфильтрате определяются лимфоидные клетки с ядрами различной величины и формы. Это клетки с начальными признаками нарушения дифференцировки [1].
Красный плоский лишай имеет излюбленные места локализации: сгибательные поверхности запястий, поясница, голени (чаще гипертрофические элементы с ороговением), волосистая часть головы, веки, головка полового члена. Актиническая форма красного плоского лишая располагается на открытых участках кожи [1, 5].
Пойкилодермия Якоби: по сравнению с ПЛ атрофические изменения более выражены. Встречается в любом возрасте, в т. ч. и у детей. Имеются атрофические пятна, до 3–5 см, окруженные узким красноватым ободком, множественные телеангиэктазии, петехии. Кожа легко собирается в складку, пушковые волосы отсутствуют (картина «рентгеновской кожи»). Могут возникать нарушения общего состояния, боли в суставах, субфебрилитет, иногда зуд. Решающее значение в диагностике придается гистологическому исследованию: эпидермис истончен, вакуольная дистрофия базальных клеток; в дерме на ранних стадиях — расширение сосудов, периваскулярные инфильтраты из лимфоцитов, гистиоцитов, меланофагов, в поздних стадиях — фрагментация и исчезновение эластических волокон [4].
Лечение ПЛ. Курсы витаминотерапии В1, В6, В12 по 20–25 инъекций каждого, никотиновая кислота. Определенный положительный эффект оказывает УФО. Наружное лечение мазями малоэффективно [6].
В старых руководствах имеются указания на положительное влияние инъекций 1% раствора арсената натрия или водного раствора Дуплекс (раствор стрихнина нитрата (0,1%) и натрия арсената (1%) в ампулах по 1 мл) по 0,2 мл, с постепенным увеличением дозы до 1 мл, на курс 25–30 инъекций.
Литература
- Каламкарян А. А., Мордовцев В. Н., Трофимова Л. Я. Клиническая дерматология. Редкие и атипичные дерматозы. Ереван, 1989. С. 357–361.
- Клиническая дерматовенерология. Руководство для врачей в 2 т. Под ред. Ю. К. Скрипкина, Ю. С. Бутова. М.: ГЭОТАР-Медиа, 2009. Т. 1, 720 с. Т. 2, 928 с.
- Справочник дерматолога. Под ред. В. Н. Мордовцева, Ю. К. Скрипкина. СПб: «Гиппократ», 1999. С. 180.
- Дифференциальная диагностика кожных болезней. Рук-во для врачей. Под ред. Б. А. Беренбейна, А. А. Студницина, 2-е изд. М., 1989. С. 105–171.
- Разнатовский И. М. Парапсориазы. В кн.: Кожные и венерические болезни. Рук-во для врачей». Под ред. Ю. К. Скрипкина, В. Н. Мордовцева. М., 1996. Т. 2, гл. 5. С. 157–170.
- Елькин В. Д., Митрюковский Л. С. Избранная дерматология. Пермь, 2000. С. 335–338.
- Суколин Г. И. Иллюстрированная клиническая дерматология. М., 2009. 122–123 с.
- Скрипкин Ю. К., Зверькова Ф. Ф., Шарапова Г. Я., Студницин А. А. Рук-во по детской дерматовенерологии. М., 1983. С. 200–208.
- Фитцпатрик Д. Е., Элинг Д. Л. Секреты дерматологии. М.: «БИНОМ»; СПб: «Невский диалект», 1999. С. 358–359.
- Альтмайер П. Терапевтический справочник по дерматологии и аллергологии. М., 2003. С. 730–731.
- Кей Шу-Мей Кэйн, Лио П. А., Стратигос А. Дж. и др. Детская дерматология. Цветной атлас и справочник. Пер. с англ. Под ред. О. Л. Иванова, А. Н. Львова. М.: Изд-во Панфилова; БИНОМ, 2011. С. 248–260.
Статья опубликована в журнале Лечащий Врач
материал MedLinks.ru




