Кальцимиметики — новый этап в лечении гиперпаратиреоза
Г. В. Волгина*, доктор медицинских наук, профессор
О. В. Балкарова**
В. С. Штандель***
Е. В. Ловчинский***
*МГМСУ, **ГКБ № 24, ***ГВВ № 2, Москва
Прошлое десятилетие ознаменовалось значительным прогрессом в понимании патогенеза и лечении вторичного гиперпаратиреоза (ВГПТ) у пациентов с хронической болезнью почек (ХБП). Повышение уровня паратиреоидного гормона (ПТГ) отмечается уже на ранних стадиях ХБП, и это обусловлено сложным взаимодействием патогенетических факторов. К числу наиболее значимых относятся: ретенция фосфатов, развитие относительного или абсолютного дефицита активных метаболитов витамина D, уменьшение количества рецепторов витамина (VDR), снижение аффинности кальция к кальцийчувствительным рецепторам (СaR) паращитовидных желез (ПЩЖ), резистентность скелета к кальцимимическому действию ПТГ.
Патогенез вторичного гиперпаратиреоза
Клетки ПЩЖ секретируют ПТГ, который играет ключевую роль в сохранении циркулирующих уровней ионизированного кальция (Ca2+) в узком физиологическом диапазоне. Основные действия ПТГ включают в себя: (1) освобождение кальция и фосфора из кости, (2) снижение экскреции кальция почками, (3) повышение экскреции фосфора и (4) стимуляцию почками продукции кальцитриола ([1,25(OH)2D] — дигидроксивитамин D), активной формы витамина D.
До недавнего времени считали, что гомеостаз фосфора главным образом регулируется ПТГ и витамином D. Исследования фундаментальной науки привели к лучшему пониманию биологических функций фосфатурического гормона — фактора роста фибробластов 23 (FGF-23), кальций-чувствительных рецепторов (CaSR), рецепторов витамина D (VDR), регуляции продукции 1,25 дигидроксивитамина D и метаболизма системы ферментов, что позволило предложить новую концепцию патогенеза ВГПТ (рис. 1) [1–4].
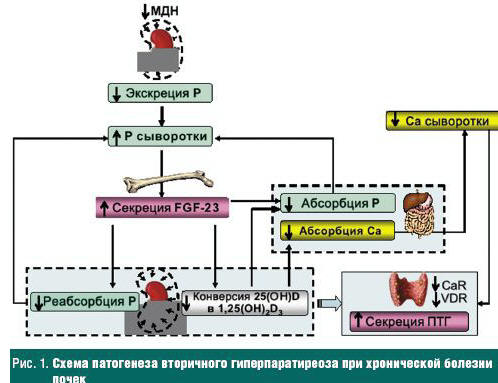
Гиперфосфатемия, обусловленная уменьшением массы действующих нефронов, является основным стимулом секреции костными клетками остеоцитами FGF-23. FGF 23 ингибирует реабсорбцию фосфора в проксимальном канальце и, таким образом, увеличивает его клиренс и подавляет секрецию ПТГ на ранних стадиях заболевания почек. Прогрессирующее снижение функции почек приводит к ограничению ответа на увеличенный уровень FGF-23, и уровень сывороточного фосфора остается высоким.
Повышение уровней сывороточного фосфора, в свою очередь, посредством ингибиции активности 1-альфа-гидроксилазы FGF-23, приводит к снижению конверсии витамина D в активный витамин [1,25(OH)2D] в почках. Витамин D и его рецепторы также играют ключевую роль в гомеостазе кальция: витамин D воздействует на VDR в кишечнике, увеличивает абсорбцию кальция, а также воздействует на VDR паратиреоидных клеток, ингибируя синтез мРНК ПТГ. Кальцийчувствительные рецепторы, расположенные на поверхности клеток ПЩЖ, были признаны как основной механизм, посредством которого реализуется эффект Ca2+ на секрецию ПТГ [5–7]. В ряде экспериментальных исследований было показано, что первичным физиологическим стимулом, регулирующим секрецию ПТГ, является внеклеточный кальций, и между ними существуют обратные, сигмоидальные взаимоотношения.
ВГПТ представляет собой адаптивный ответ к прогрессирующему нарушению контроля фосфора, кальция и витамина D при ХБП. По мере снижения функции почек совокупность патогенетических факторов приводит к развитию структурных изменений ПЩЖ — диффузной и узловой гиперплазии, которая сопровождается значительным увеличением уровня секреции ПТГ при одновременном нарушении его метаболизма и деградации и ассоциирована с существенным снижением экспрессии CaR и VDR. Кальциевые рецепторы, как представляется, также играют ключевую роль в чрезмерной пролиферации клеток, которая возникает при паратиреоидной гиперплазии [8–10].
Классификация минеральных и костных нарушений при хронической болезни почек
Организацией KDIGO® (Kidney Disease Improving Global Outcomes) было введено понятие и классификация минеральных и костных нарушений (МКН) при ХБП — ХБП-МКН [11, 12]. Согласно рекомендациям, данный термин должен применяться при наличии одного или комбинации следующих признаков:
- отклонения от нормы биохимических показателей метаболизма кальция, фосфатов, ПТГ или витамина D;
- аномалии скорости костного обмена, минерализации, объема кости, линейного роста и/или прочности;
- кальцификация сосудов или других мягких тканей.
Клинические последствия нарушений минерального и костного метаболизма
Нарушения минерального и костного метаболизма, паратиреоидная гиперплазия с чрезмерным синтезом и секрецией ПТГ оказывают мощное воздействие на заболеваемость и смертность диализных пациентов [13, 14]. Установлена связь нарушений минерального и костного метаболизма с развитием почечной остеодистрофии, повышением риска переломов, миопатии, кальцификацией сосудов и мягких тканей, значительным увеличением риска сердечно-сосудистой заболеваемости, эндокринными, иммунологическими и когнитивными нарушениями и другими.
В целом ряде обсервационных исследований, проведенных в США, выявлено повышение риска смерти у пациентов с высоким содержанием интактного ПТГ (иПТГ), кальция и/или фосфата. Наличие подобной зависимости изучалось в Европе в исследовании ARO (Analyzing data, Recognizing excellence, Optimizing outcomes) у 7970 пациентов на гемодиализе. Параболическая динамика изменений лабораторных параметров от исходного уровня свидетельствовала о том, что у пациентов с высокими значениями Ca и P, уровнем иПТГ вне целевого диапазона, утвержденного KDOQI (150–300 пг/мл), риск летального исхода был значительно выше, чем у пациентов с нормальными значениями этих параметров [13, 15].
Так, риск смерти возрастал в два раза у пациентов с максимальным уровнем иПТГ (> 600 пг/мл) и почти на 50% у пациентов с минимальным уровнем (< 75 пг/мл). Корригированный по исходным параметрам анализ уровней фосфора по методу Кокса показал U-образную кривую относительного риска (ОР), аналогичную таковой при анализе иПТГ, и низкий (ОР: 1,19), и высокий уровень (ОР: 1,33) фосфата повышал риск смерти. Подобная закономерность была установлена и у пациентов с уровнем сывороточного кальция, превышающим нормальные значения (ОР: 1,7). Несмотря на то, что корригированный исходный анализ низких уровней кальция не выявил влияния на риск смерти (ОР: 0,98), анализ данных, зависимых от времени, показал, что у пациентов с низким уровнем кальция риск смерти несколько выше (ОР: 1,19), по сравнению с теми, у кого кальций находился в пределах целевого диапазона.
Таким образом, своевременная коррекция МКН, лечение ВГПТ у пациентов с ХБП являются одной из первостепенных задач. Лечение ВГПТ остается сложной и до конца неразрешенной проблемой. Несмотря на длительный опыт ограничения фосфатов в диете, применения фосфатсвязывающих препаратов (ФСП) и активных метаболитов витамина D, эти традиционные методы лечения часто не в состоянии контролировать показатели фосфорно-кальциевого обмена и уровень ПТГ в пределах целевых значений, установленных KDOQI, предотвратить прогрессию ВГПТ и избежать паратиреоидэктомии.
Кальцимиметики — новый класс лекарственных препаратов, которые действуют как аллостерический модулятор СaR ПЩЖ, увеличивая его чувствительность к внеклеточному кальцию и тем самым подавляя секрецию ПТГ, представляют новые клинические возможности терапевтического контроля ВГПТ [16].
Начиная с 2004 года цинакальцет активно применяется в США (Sensipar, Amgen Inc., USA) и в Европе под торговым названием Мимпара. В России препарат Мимпара внедрен в клиническую практику в течение нескольких последних лет, и мы представляем клинический опыт успешного лечения тяжелого резистентного рецидивного ВГПТ.
Клиническое наблюдение
Пациент Р., 47 лет, с мая 1995 года находится на лечении программным гемодиализом в ГКБ № 24 по поводу терминальной почечной недостаточности, развившейся в исходе быстро прогрессирующего гломерулонефрита на фоне системного геморрагического васкулита.
В 1993 году после перенесенной ангины появились геморрагические высыпания на коже бедер, голеней, отеки нижних конечностей, повышение артериального давления (АД), гематурия, протенурия, увеличение уровня креатинина в сыворотке крови. Ухудшение самочувствия с весны 1995 года: появились слабость, одышка, значительная потеря массы тела, судороги в икроножных мышцах. Тяжесть состояния была обусловлена терминальной уремией (креатинин — 1500 мкмоль/л), уремическим перикардитом, сердечной недостаточностью, в связи с чем начата заместительная почечная терапия гемодиализом. В этом же году у больного появились боли в костях и мышцах. В лабораторных тестах выявлено повышение уровня иПТГ (1700 пг/мл) и щелочной фосфатазы (рис. 2).
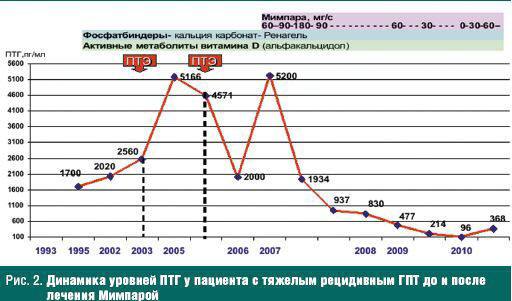
С этого времени было введено ограничение фосфатов в диете, назначены ФСП и активные метаболиты витамина D. Прием альфакальцидола носил интермиттирующий характер из-за отмены препарата при повышении уровней фосфата в крови. В последующий период времени у больного сохранялись боль в костях, тяжелая трудноконтролируемая гипотензивными препаратами артериальная гипертензия, выраженная анемия (Нв 70 г/л), плохо поддающаяся коррекции эритропоэтинами и железосодержащими препаратами. При динамическом исследовании в биохимических анализах крови отмечен рост уровня иПТГ до 2560 пг/мл. При ультразвуковом исследовании диагностирована гиперплазия паращитовидных желез. В ноябре 2003 года пациенту на 8 м году заместительной почечной терапии в возрасте 40 лет выполнена паратиреоидэктомия, при которой было найдено и удалено три ПЩЖ. Обнаружить и удалить левую нижнюю железу не представилось возможным. В послеоперационном периоде продолжен прием альфакальцидола, однако уровень иПТГ не снизился и через 2 года отмечен рецидив ВГПТ (иПТГ — 5166 пг/мл). При консультации хирургом-эндокринологом в связи атипично расположенной левой околощитовидной железой оперативное лечение было сочтено нецелесообразным.
В 2005 году при подготовке к операции — трансплантации почки, при рентгенологическом исследовании и компьютерной томографии (КТ) органов грудной клетки выявлено кистовидное образование округлой формы IV ребра слева, которое расценено нами как остеокластома (бурая опухоль — вrown tumor) (рис. 3, 4).
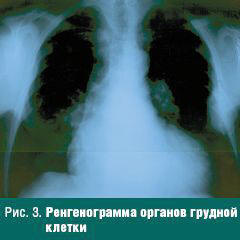
Однако у хирургов возникло подозрение метастатического поражения костей, и операция была отменена.
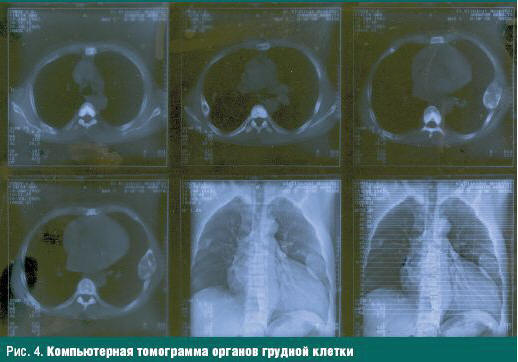
В мае 2006 года пациент обратил внимание на асимметрию шеи — в нижнем левом квадранте определялось эластичное образование размером 5,0×2,5 см, взята биопсия, по результатам которой получены фрагменты ткани ПЩЖ с выраженной гиперплазией. В июне 2006 года произведено удаление аденомы паращитовидной железы в области левого бокового треугольника шеи. При гистологическом исследовании — картина аденомы ПЩЖ солидного трабекулярного строения с обширными кровоизлияниями, дистрофическими изменениями клеток опухоли, инфильтративным ростом в окружающую ткань и врастанием в просветы сосудов. Впоследствии, при консультации в онкологическом центре, диагноз карциномы ПЩЖ был отвергнут.
Когда все существующие методы терапии ВГПТ были исчерпаны, а уровень ПТГ достиг чрезвычайных значений (5200 пг/мл), в августе 2007 года было принято решение о назначении единственно оставшегося средства — Мимпары в стартовой дозе 60 мг/сутки. В последующем доза препарата титровалась в соответствии с уровнем ПТГ, что позволило в течение 2,5 лет снизить активность ПТГ до 200–360 пг/мл и практически нормализовать концентрацию фосфора в сыворотке. В настоящее время поддерживающая доза Мимпары составляет 60 мг/сутки.
Кроме того, следует отметить, что при достижении целевых значений уровней ПТГ нормализовались АД (< 140/90 мм рт. ст.) и уровень Нb (120–130 г/л).
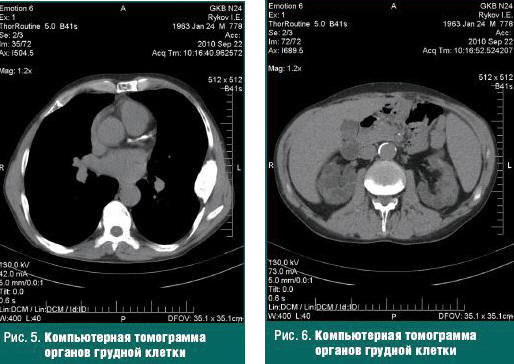
С целью контроля состояния бурой опухоли проведена КТ органов грудной клетки и обнаружен рост второй опухоли, кальциноз аорты, клапанов сердца и коронарных артерий (рис. 5, 6).
Обсуждение
Представленное клиническое наблюдение демонстрирует тяжелое прогрессирующее течение ВГПТ с развитием фиброзного остеита, кальцификации аорты, коронарных артерий и клапанных структур сердца, трудноконтролируемой артериальной гипертензии и резистентной анемии. Следует также отметить развитие и такого редкого осложнения, ассоциированного с гиперпаратиреозом и фиброзно-кистозным остеитом, как бурая опухоль ребер [17]. Бурая опухоль представляет собой локальное, хорошо очерченное литическое повреждение кости, обусловленное скоплением большого количества остеокластов. В очагах резорбции костной ткани происходят кровоизлияния и разрастание грануляционной ткани, содержащей большое количество многоядерных клеток, которые замещают нормальный костный мозг и формируют бурую опухоль. Появление очагов деструкции костей при фиброзно-кистозном остеите может напоминать диссеминацию метастазов злокачественной опухоли в кости и создавать трудности в дифференциальной диагностике, что и послужило отказом трансплантации почки у нашего пациента.
В приведенном клиническом случае все доступные методы коррекции минерального и костного метаболизма и связанного с ними ВГПТ (ограничение фосфатов в диете, фосфатсвязывающие препараты, активные метаболиты витамина D, адекватный гемодиализ, паратиреоидэктомия), оказались безрезультатными. В сложившейся ситуации нами предпринято единственно возможное решение — назначение кальцимиметика. Безусловно, развитие ВГПТ обусловлено исключительно сложным каскадом событий, и наше наблюдение подтверждает ту исключительно важную роль, которую играют в данном процессе кальциевые рецепторы ПЩЖ. Только комплексный подход к лечению МКН и ВГПТ с включением в фармакологическую комбинацию Мимпары позволил долгосрочно контролировать уровень ПТГ в пределах целевых значений, рекомендованных KDOQI, без увеличения в плазме концентраций кальция и фосфора.
Литература
- Slatopolsky Е., Brown А., Dusso А. Pathogenesis of secondary hyperparathyroidism // Kidney Int. 2005; Vol. 56, Supplement 73: S14–S19.
- Poggio E. D., Rule A. D. A critical evaluation of chronic kidney disease-should isolated reduced estimated glomerular filtration rate be considered a ‘disease’ // Nephrol Dial Transplant. 2009; 24: 698–700.
- Nabeshima Y. Clinical discovery of alpha-Klotho and FGF-23 unveiled new insight into calcium and phosphate homeostasis // Calcium. 2008; 18: 923–934.
- Ortiz-Capisano M. C., Ortiz P. A., Garvin J. L. Expression and functional calcium-sensing receptor in juxtaglomerular cells // Hypertension. 2007; 50 (4): 737–743.
- Slatopolsky E. Role of phosphorus in the pathogenesis of secondary hyperparathyroidism //Am J Kidney Dis. 2001; 37: 54–57.
- Nabeshima Y. Clinical discovery of alpha-Klotho and FGF-23 unveiled new insight into calcium and phosphate homeostasis // Calcium. 2008; 18: 923–934.
- Shimada T. FGF-23 is a potent regulator of vitamin D metabolism and phosphate homeostasis // J Bone Miner Res. 2004; 19: 429–435.
- Silver J., Levi R. Regulation of PTH synthesis and secretion relevant to the management of secondary hyperparathyroidism in chronic kidney disease // Kidney Int. 2005; Vol. 67, Supplement 95, S8–S12.
- Levin A., Bakris G. L., Molitch M. et al.Prevalence of abnormal serum vitamin D. PTH, calcium, and phosphorus in patients with chronic kidney disease: results of the study to evaluate early kidney disease // Kidney Int. 2007; 71: 31–38.
- Komaba H., Goto S., Fukagawa M. Critical issues of PTH assays in CKD // Bone. 2009; 44: 666–670.
- KDIGO Clinical Practice Guideline for the Diagnosis, Evaluation, Prevention, and Treatment of Chronic Kidney Disease-Mineral and Bone Disorder (CKD-MBD) // Kidney Int. 2009; 76 (suppl 113): S1–S130.
- Moe S. M., Drueke T., Cunninghham J. et al. Definition, evolution and classification of renal osteodystrophy: A position statement from Kidney Disease Improving Global Outcomes (K/DIGO) // Kidney Int. 2006; V. 69: 1945–1953.
- Floege J., Kim J., Ireland E. et al. Serum iPTH, calcium and phosphate, and the risk of mortality in a European haemodialysis population // Nephrol Dial Transplant 2010; 1–8.
- Tentori F., Blayney M. J., Albert J. M. et al. Mortality risk for dialysis patients with different levels of serum calcium, phosphorus, and PTH: the Dialysis Outcomes and Practice Patterns Study (DOPPS) // Am J Kidney Dis. 2008; 52: 519–530.
- National Kidney Foundation. K/DOQI clinical practice guidelines for bone metabolism and disease in chronic kidney disease // Am J Kidney Dis. 2003; 42 (4 Suppl 3): S1–201.
- Moe S. M., Chertow G. M., Coburn J. W. et al. Achieving NKF-K/DOQI bone metabolism and disease treatment goals with cinacalcet HCL // Kidney Int. 2005; 67: 760–771.
- Marini M., Vidiri A., Guerrisi R. et al. Progress of brown tumors in patients with chronic renal insufficiency undergoing dialysis // Eur J Radiol. 1992; 14: 67–71.
Статья опубликована в журнале Лечащий Врач
материал с сайта MedLinks.ru



